基于Bobath理念的强化膝关节控制训练在痉挛性偏瘫患者康复中的应用
樊留博,江毅卿,刘宝华,韩文胜,刘素芝,王玲玲,卢战
(1.温州医科大学附属台州医院康复医学科,浙江台州 317000;2.温州医科大学附属第二医院康复医学科,浙江温州 325027)
·论 著·
基于Bobath理念的强化膝关节控制训练在痉挛性偏瘫患者康复中的应用
樊留博1,江毅卿1,刘宝华2,韩文胜1,刘素芝1,王玲玲1,卢战1
(1.温州医科大学附属台州医院康复医学科,浙江台州 317000;2.温州医科大学附属第二医院康复医学科,浙江温州 325027)
目的:在Bobath理念指导下改进膝关节控制训练方法,应用表面肌电及超声弹性成像技术评估膝关节控制训练对脑卒中后偏瘫痉挛下肢膝关节控制能力恢复的影响。方法:选取2013年7月至2014年12月在温州医科大学附属台州医院住院的脑卒中偏瘫后下肢痉挛患者46例,随机分为治疗组和对照组,每组23例。对照组采用常规康复治疗方法,治疗组在常规康复治疗方法基础上应用Bobath理念指导进行膝关节控制强化训练。2组患者分别于治疗前与治疗6周后采用改良Ashworth评分(MAS)、临床痉挛指数(CSI)、下肢简化Fugl-Meyer运动量表(FMA-LE)评定及表面电极引导和记录肌电信号并进行线性时、频分析,同时应用实时定量剪切波超声弹性成像技术获取2组患者患侧股外侧肌、股内侧肌、股直肌及股二头肌长轴杨氏模量值,并进行对比分析。结果:2组治疗前MAS、CSI、FMA-LE评分比较差异无统计学意义(P<0.05);治疗6周后2组患者MAS和CSI评分均较治疗前下降(P<0.05),而下肢FMA-LE评分较治疗前明显提高(P<0.05),治疗组与对照组比较差异有统计学意义(P<0.05);2组治疗前中位频率(MF)、平均功率频率(MPF)协同收缩率均无明显差异,经治疗后膝关节拮抗肌群平均肌电值(AEMG)协同收缩率明显降低,差异有统计学意义(P<0.05)。与对照组比较,治疗组膝关节拮抗肌群AEMG协同收缩率降低优于对照组(P<0.01);2组患者治疗后患侧股外侧肌、股内侧肌、股直肌及股二头肌杨氏模量值比治疗前下降(均P<0.05),治疗组与对照组比较下降更明显(P<0.05)。结论:采用基于Bobath理念的膝关节运动控制训练能够缓解脑卒中后偏瘫侧痉挛下肢的肌张力,明显提高脑卒中患者步行功能,从而提高患者的生活质量。
膝关节控制训练;Bobath理念;表面肌电图;剪切波超声弹性成像;卒中
脑卒中后有70%~80%的患者存在认知、言语、吞咽以及运动等功能障碍,随着病程的逐渐延长肢体肌张力也会慢慢增加。增高的肌张力如果在早期未能被抑制并控制,后期会严重影响康复的进程,患者常会出现膝关节控制能力下降,影响日常生活和自理能力,这是脑卒中康复的核心和难点[1-3]。从神经生理学的角度来看,神经可塑性与脑卒中后的肌肉运动康复密切相关,包括建立新的神经连接,获得新的功能以及损伤的修复,因此通过康复训练可激发神经系统的可塑性及功能恢复,对功能丧失的补偿十分重要[4]。脑卒中后下肢肌张力增高所致的膝关节控制障碍是影响患者日常步行能力的重要因素,而恢复患者行走能力也是康复主要目标之一[5]。Bobath理论是由英国的物理治疗师BertaBobath和她丈夫神经学家KarelBobath于20世纪50年代共同创立,Bobath理论的核心就是控制关键点,以姿势控制、翻正反应、平衡反应和其他保护性反应,以及伸手、抓握和松开等基本模式为基础,运用反射性抑制模式,诱发出非随意反应,从而达到调节肌张力或引出所需运动的目的[6]。近年来我们通过对Bobath理论的深入研究与临床实践相结合,创新性地改进了膝关节控制训练方法,采用表面肌电及超声弹性成像技术观察膝关节控制训练对脑卒中后痉挛性偏瘫下肢膝关节控制能力的恢复取得了满意的疗效,现报告如下。
1 资料和方法
1.1 一般资料选取2013年7月至2014年12月期间在温州医科大学附属台州医院住院的脑卒中偏瘫患者46例。纳入标准:①符合中华医学会神经病学分会制定的《中国急性缺血性脑卒中诊治指南2010》[7]中的诊断标准,且通过头颅CT或MRI检查已经确诊;②均存在下肢肌张力不同程度增高;③病情稳定,不伴有意识障碍、痴呆和失语症;④签署知情同意书或委托家属代签知情同意书。排除标准:有严重认知障碍、失语及伴有严重心肺疾病等。采用随机数字表法将患者分为治疗组和对照组,每组23例。2组患者性别、年龄、病变性质、病程等比较差异均无统计学意义(均P>0.05),具有可比性,符合临床试验要求,见表1。本研究取得温州医科大学附属台州医院伦理委员会批准,患者均知情同意。
表1 2组患者一般资料比较(n=23,±s)

表1 2组患者一般资料比较(n=23,±s)
组别性别(例)年龄(岁)病变性质(例)病程(d)男/女脑梗死/脑出血对照组16/760.5±13.719/429.7±8.8治疗组14/962.2±11.320/332.2±5.1
1.2 方法2组患者基本药物治疗相同,对照组采用常规康复训练,主要包括良肢位的摆放、肢体各关节被动活动、床上翻身坐起训练、坐位平衡训练、站转换训练、站立平衡训练等,逐渐过渡到肢体主动训练、抗阻肌力训练及日常生活活动能力训练等,每次40min,每周6次,连续治疗6周。治疗组在此基础上运用Bobath理念进行膝关节运动控制强化训练20min。膝关节控制训练方法如下:①仰卧位膝关节控制训练:患者仰卧位,患腿屈曲时,为不产生髋关节外展,治疗师握住患足于背屈外翻位,治疗师的手只接触足底而不接触足尖,待患者对此动作的阻力消失后,再缓慢地使患者下肢伸展;②坐位下控制训练:患者取端坐位,患足置于健足稍后且相距一肩宽,让患者用健侧手从身体一侧向另一侧反复拾取和放下物体,并不断把这一物体向后方摆放,同时治疗师用力沿患侧膝关节向足跟下压,每次持续时间10s;③坐站转化时膝关节控制训练:患者坐位时屈膝,患足足跟不离开地面,且向后拉至坐椅前缘,然后让患者双手交叉“套”在治疗师颈后,治疗师双膝抵住患者的患膝,治疗师用双手控制住患者体质量在患者双足上的分配,让患者伸膝,伸髋,挺胸直立;在完成由坐位向立位的转换后,应以相反的顺序由立位向坐位转换,逐渐地增大中间控制幅度;④站立位重心转移时膝关节控制训练:治疗师站在患者的患侧,一只手放在患者腰部,以帮助患者保持站立平衡,并使患者臀部向前,以保持伸髋状态,让患者用健侧手去抓治疗师另一手中置于各个方向的物体,待患者患腿单独完全负重时,健腿足跟离地,然后让健腿向前或向后迈10~15cm的小步,健侧肢体迈步要缓慢,以使患侧下肢尽可能长时间地保持完全负重,并训练患侧踝背屈和趾背屈;⑤平地行走时膝关节控制训练:患者平地行走时先迈患腿,在骨盆不上提的情况下尽力放松膝关节,足跟着地后重心慢慢向患腿转移,患膝保持屈曲15°左右,当重心全部落在患腿时,患膝稍伸直保持屈曲5°左右并充分伸髋,然后迈出健腿,完成一个步态周期。每次训练以不疲劳为度,并且在训练后及时监测血压和脉搏。
1.3 评定标准[8]
1.3.1 改良Ashworth评分(modified Ashworthscale,MAS):0级:无肌张力的增高,0分;1级:肌张力轻度增高,受累部分被动屈伸时,关节活动范围之内末出现突然的卡住后释放或出现最小的阻力,1分;1+级:肌张力轻度增高,被动屈伸时,在关节活动度后50%范围突然出现卡住,当继续把关节活动范围检查进行到底时,始终有小的阻力,2分;2级:肌张力明显增高,通过关节活动范围的大部分时,阻力均明显的增加,但受累部分仍能较容易的移动,3分;3级:肌张力严重增高,被动活动患侧肢体在整个关节活动范围内均有阻力,活动比较困难,4分;4级:出现僵直,受累部分被动屈伸时呈现僵直状态,不能活动,5分。
1.3.2 临床痉挛指数(clinic spasticity index,CSI):评定的内容包括跟腱反射、小腿三头肌的肌张力和踝阵挛。最低分1分,最高分22分,分数越高痉挛程度就越强。
1.3.3 下肢运动功能的评定:采用简式Fugl-Meyer下肢运动量表(Fugl-Meyer assessment scale of lower extremity,FMA-LE),共17项检查项目,各项最高分2分,共34分,评分越低,下肢运动功能障碍越严重。
1.3.4 表面肌电图信号采集与分析:本研究使用的肌电记录仪器是芬兰产的型号为ME3000P8的表面肌电分析系统,主要测试患者痉挛下肢治疗前后膝关节拮抗肌群平均功率频率(mean power frequency,MPF)、中位频率(median frequency,MF)和平均肌电值(average EMG,AEMG)协同收缩率的变化。协同收缩率计算方法:MF(MPF或AEMG)协同收缩率(%)=拮抗肌的MF(MPF或AEMG)/[主动肌的MF(MPF或AEMG)+拮抗肌的MF(MPF或AEMG)]×100%。采集方法:所选患者坐在检查床边,双下肢自然下垂,暴露需要检查的部位,标记出患侧股四头肌及股二头肌各个肌腹最高隆起处为电极片放置处并用酒精棉球消毒,两电极中心相距2cm,参考电极片贴在同侧踝关节外侧上方隆起处。采集过程中嘱咐患者行屈伸膝动作,每个动作连续做3次,采集时间10s。
1.3.5 超声弹性成像检查:超声弹性成像检查采用法国Supersonic Imaging公司的Aixplorer实时剪切波超声弹性成像诊断仪,L4-15线阵探头,频率4~15MHz。主要检查下肢股外侧肌、股内侧肌、股直肌及股二头肌肌肉的长轴杨氏模量值。治疗组患者面向检查者取侧卧位,被检查的下肢在上面,紧贴检查床的下肢处于伸髋伸膝位置,自制超声探头固定装置放置在检查肌肉部位,预先设定探头下陷1~3cm的压力,启动弹性成像模式,测量股外侧肌、股内侧肌、股直肌及股二头肌肌肉长轴杨氏模量值。在进行弹性成像检测时选取8mm×8mm~10mm×10mm的范围作为检测区域,距皮肤深度设置为0.5~1.0cm;启动Q-box功能测量目标肌肉组织的杨氏模量值,其圆形取样区域直径设置为3mm,取3次平均值进行统计。使用同样方法测量对照组患者患侧股外侧肌、股内侧肌、股直肌及股二头肌肌肉长轴杨氏模量值。
1.4 统计学处理方法采用SPSS11.5统计学软件进行数据分析。计量数据以±s表示,2组间评分资料采用t检验。组间比较用单因素方差分析。P<0.05为差异有统计学意义。
2 结果
2.1 2 组患者治疗前后MAS、CSI、FMA-LE评分比较2组治疗前MAS、CSI、FMA-LE评分比较差异无统计学意义(P>0.05);治疗6周后2组患者MAS和CSI评分均较治疗前下降(P<0.05),而下肢FMA-LE评分较治疗前明显提高(P<0.05);治疗组治疗后的CSI和FMA-LE评分与对照组比较,差异有统计学意义(P<0.05)。见表2。
表2 2组治疗前后MAS、CSI和FMA-LE评分比较(n=23,±s)
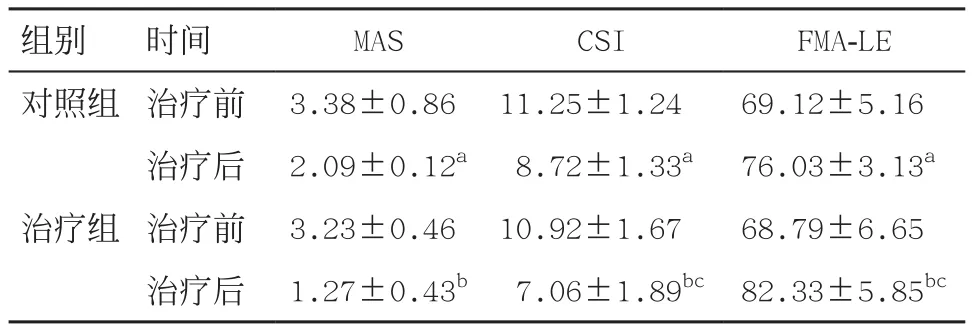
表2 2组治疗前后MAS、CSI和FMA-LE评分比较(n=23,±s)
与治疗前比:aP<0.05,bP<0.01;与对照组比:cP<0.05
组别时间MASCSIFMA-LE对照组治疗前3.38±0.8611.25±1.2469.12±5.16治疗后2.09±0.12a8.72±1.33a76.03±3.13a治疗组治疗前3.23±0.4610.92±1.6768.79±6.65治疗后1.27±0.43b7.06±1.89bc82.33±5.85bc
2.2 2 组患者治疗前后MF、MPF、AEMG协同收缩率比较2组治疗前MF、MPF和AEMG协同收缩率差异均无统计学意义(P>0.05)。经治疗后,膝关节拮抗肌群AEMG协同收缩率明显降低,差异有统计学意义(P<0.05)。与对照组比较,治疗组膝关节拮抗肌群AEMG协同收缩率降低更显著(P<0.01),见表3。
2.3 2 组患者下肢目标肌肉杨氏模量值比较2组患者患侧治疗后股外侧肌、股内侧肌、股直肌及股二头肌杨氏模量值治疗前比较均下降(P<0.05),治疗组与对照组比较下降更明显(P<0.05),见表4和图1。
表3 2组拮抗肌群协同收缩率比较(n=23,±s,%)
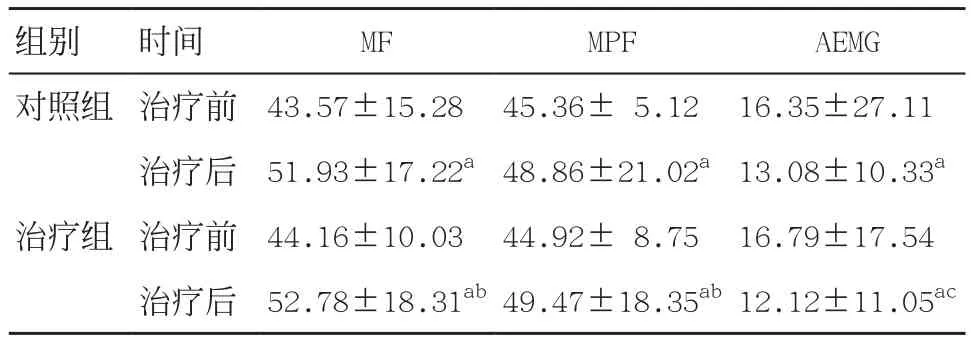
表3 2组拮抗肌群协同收缩率比较(n=23,±s,%)
与治疗前比:aP<0.05;与对照组比:bP<0.05,cP<0.01
组别时间MFMPFAEMG对照组治疗前43.57±15.2845.36±5.1216.35±27.11治疗后51.93±17.22a48.86±21.02a13.08±10.33a治疗组治疗前44.16±10.0344.92±8.7516.79±17.54治疗后52.78±18.31ab49.47±18.35ab12.12±11.05ac
表4 2组患者杨氏模量值比较(n=23,±s,kPa)

表4 2组患者杨氏模量值比较(n=23,±s,kPa)
与治疗前比:aP<0.05;与对照组比:bP<0.05
组别时间股外侧肌股内侧肌股直肌股二头肌对照组治疗前22.34±28.5831.23±17.2144.72±12.1323.46±10.34治疗后15.06±22.36a24.03±15.09a36.62±12.43a14.44±11.96a治疗组治疗前20.12±22.5332.76±12.2241.65±21.2522.79±14.75治疗后10.02±0.77ab21.33±1.12ab28.45±0.35ab9.46±2.68ab

图1 2组各肌肉超声弹性图
3 讨论
痉挛是中枢神经系统损害后出现的肌肉张力异常增高的症候群,是一种由牵张反射兴奋性增高所致的、以速度依赖的紧张性牵张反射亢进为特征的运带动障碍。脑卒中是导致肢体痉挛的常见原因,随着病程延长及痉挛加重,患者紧张度也会增加。抗重力肌倾向过度兴奋并形成偏瘫的异常姿势,严重影响肢体协调性,使精细活动困难,尤其是在步行时,此种障碍表现得更为突出,常表现为典型的划圈步态,上肢屈曲内收,下肢固定伸展的异常姿势[9]。脑卒中后肢体痉挛会严重影响后期的康复治疗,尤其是下肢的痉挛还会导致站立平衡训练、步行训练困难,当痉挛进一步发展会出现下肢各关节畸形、挛缩、疼痛,患者训练时安全系数降低,反过来也会使痉挛继续加重,这样会形成恶性循环,由此可见痉挛的治疗格外重要。在脑卒中康复过程中,步行功能的提高与步行的安全性有非常密切的关系,患者下肢痉挛逐渐加重,膝关节长时间过度伸展,导致膝关节反张,将会牵拉膝关节的周围组织,包括关节囊、软骨及韧带等组织,形成累积性的慢性损伤,不仅造成膝关节疼痛,稳定性下降,而且会影响到健侧下肢的协调性,使患者跌倒的风险大大增加,严重影响到患者的康复进程。针对脑卒中后下肢痉挛的治疗主要是通过系统规范化、个体化的功能训练来刺激中枢神经系统重建神经控制能力,以恢复痉挛下肢正常运动模式及多个肌群协调性[10-11]。目前的传统治疗方法在治疗过程中患者被动地接受治疗,忽视了患者主动参与整个康复治疗学习过程的重要性,过度依赖治疗师的干预,因此临床效果不尽人意,然而以功能为导向的膝关节控制训练方法逐渐在临床上取得满意的效果[12-13],其强调患者主动学习,通过主动训练来不断解决训练任务中的实际问题,学习各种动作技能,使这种技能不断在反复学习中强化,以达到降低肌张力,提高膝关节稳定性,恢复肢体协调性的目的[14-16]。近年来研究[17-18]表明,由于脑卒中后肢体痉挛,运动时肢体难以启动、调节和维持精准的动作,严重影响患者在康复训练中所进行的各种功能性任务的完成,且卒中后四肢协调性较差,步行练习中异常步态不断强化,导致后期康复及预后均不佳。在Bobath理论的基础上采取主动性的控制训练理念[19-20],所强调的肢体动作并不是全部由外周神经系统或中枢神经系统驱动,而是由环境、动作控制及动作学习等理论系统交互作用的结果,具有分布控制的特征,针对痉挛动作的控制也是由患者本人、预先设定的训练任务与环境三方面互动后自然呈现的一种治疗方式,其主要以任务导向为核心,以目标为导向的功能训练方法,而不是仅仅联系局部、单一的膝关节控制,在治疗之前经过全面系统的评估,然后针对引起脑卒中痉挛下肢膝关节控制障碍的病因进行分析,明确影响患者步态及步行能力的主要因素,制定合适的治疗方案,本方案经过我们前期的临床试验已经取得了满意的疗效。
合理的治疗需要科学的方法来评价,而目前对痉挛的评定主要是临床量表形式的半定量化方法,缺乏敏感性、适用性,更无统一的疗效评定标准。表面肌电参数能够精确反映神经肌肉交互抑制状态,此参数在力学水平上反映出主动肌与拮抗肌之间的相互协调状况,通过主动肌与拮抗肌相互作用的肌电参数可进一步引导运动控制训练达到更加精准的程度[21-25]。近年来,随着超声学的不断发展,一种定量超声评价技术在临床逐渐得到研究应用。自1991年OPHIR等[26]提出超声弹性成像概念以来,其作为一种组织力学评价的定量超声技术在临床得到了迅速发展。目前国内外的多项研究[27-28]也证实超声弹性成像技术为一种无创的肌张力评价的最佳方法。超声弹性成像技术中,参数特征反映了肢体运动中肌肉、肌腱和关节的生物力学属性,量化肌肉硬度更增进对骨骼肌功能的了解,从可视化角度观察脑卒中后肌痉挛康复干预功能调节效应,对于脑卒中后肢体痉挛康复疗效评估及预后判断具有特殊意义[29]。因此我们从定量化的角度研究脑卒中后下肢痉挛状态在膝关节控制训练干预条件下的功能调节效应,并明确其与半定量化指标之间的量效关系,研究结果显示2组患者治疗前MAS、CSI、FMA-LE评分差异无统计学意义(P>0.05),经过6周的康复治疗后2组患者患侧的下肢痉挛明显减轻,运动功能均有明显提高,治疗组步行能力明显优于对照组,说明本研究中患者经过强化膝关节控制训练是有效的。治疗组患者患侧膝关节拮抗肌群MF、MPF协同收缩率较对照组明显增高,膝关节拮抗肌群AEMG协同收缩率较对照组明显降低。治疗6周后2组患侧股外侧肌、股内侧肌、股直肌及股二头肌杨氏模量值比治疗前低,治疗组比对照组下降更明显(P<0.05)。
综上所述,在Bobath理论指导下通过强化膝部周围肌肉的控制训练,使主动运动、动作控制、任务导向相互结合,不断增加肌肉的力量及肌肉的协调性,降低肌肉疲劳,有利于患者重新学习正确的步行模式,对提高患者步行能力都具有非常重要的意义。
[1] 谭永霞, 刘建国, 戚晓昆. 急性脑卒中患者过早下肢负重与患肢伸肌痉挛及膝过伸的关系研究[J]. 神经损伤与功能重建, 2012, 7(6): 433-435.
[2] 刘晓玲, 石磊, 左玲莲. 中西医结合卒中单元治疗急性脑卒中的系统评价[J]. 中国实用医药, 2015, 10(27): 177-178.
[3] 朱亚琼, 解涛, 彭楠, 等. 下肢肌力和膝关节控制训练对改善脑卒中患者膝关节过伸及下肢功能的效果研究[J]. 中华老年多器官疾病杂志, 2015, l4(9): 687-691.
[4] 饶金柱, 关健伟, 曹黎明. 脑卒中后肌痉挛发病情况调查分析[J]. 中国实用神经疾病杂志, 2013, 16(1): 74-76.
[5] 张启东, 何阳. 改善膝关节控制能力对脑卒中患者步行功能的康复疗效[J]. 中国医科大学学报, 2013, 42(4): 369-370.
[6] 纪伊克昌. Bobath理论与历史的变迁[J]. 中国康复理论与实践, 2011, 17(9): 801-804.
[7] 中华医学会神经病学分会脑血管病学组急性缺血性脑卒中诊治指南撰写组. 中国急性缺血性脑卒中诊治指南2010 [J]. 中国全科医学, 2011, 14(128): 4013-4017.
[8] 玉龙. 康复功能评定学[M]. 北京: 人民卫生出版社, 2008.
[9] 李青松, 谢道俊, 周磊. 脑卒中后痉挛状态的中西医诊治[J]. 中医药临床杂志, 2015, 27(2): 163-165.
[10] 夏静霞. 早期康复护理对脑外伤患者神经、肢体功能和生活能力的影响[J]. 中国基层医药, 2012, 19(9): 1424-1425.
[11] 谢财忠, 徐格林, 刘新峰. 急性脑卒中患者住院期下肢肌力恢复的影响因素[J]. 中国康复理论与实践, 2010, 16(7): 655-656.
[12] 李桥军, 华东, 张斌, 等. 强化膝关节控制训练对脑卒中偏瘫患者步行能力的影响[J]. 中国实用神经疾病杂志, 2012, 15(21): 53-55.
[13] 刘文权, 徐武华, 吴婉霞, 等. 强化膝关节控制训练对脑卒中偏瘫患者平衡功能和步行能力的影响[J]. 实用医学杂志, 2012, 28(21): 3536-3538.
[14] 赵文霞, 陈宁, 郎坤, 等. 膝关节控制训练联合运动疗法改善偏瘫患者步行能力的研究[J]. 中国老年保健医学, 2014, 12(6): 29-31.
[15] 樊留博, 刘宝华, 朱靖, 等. 膝关节控制训练治疗脑卒中后痉挛性偏瘫表面肌电图分析[J]. 浙江中西医结合杂志, 2015, 25(2): 152-154.
[16] 刘培乐, 白玉龙. 强制性运动疗法促进脑卒中后功能恢复机制的研究进展[J]. 中国康复理论与实践, 2015, 21(8): 913-916.
[17] 王洋, 魏英梅, 宋艳. 运动控制训练对33例偏瘫患者的治疗效果观察[J]. 中国实用医药, 2014, 9(13): 258-259.
[18] 黄宇, 郑栋华, 张继荣. 运动控制训练对偏瘫患者平衡及步行能力的影响[J]. 贵阳医学院学报, 2011, 36(1): 45-47.
[19] 宋伟群. 康复医学辞典[M]. 北京: 人民卫生出版社, 2012.
[20] 林婕, 唐占英, 金晟, 等. Bobath康复疗法的研究进展[J].神经损伤与功能重建, 2014, 9(6): 515-518.
[21] 程冬梅, 周晓蓉, 范利华. 表面肌电在肢体肌肉功能评估中的应用及研究进展[J]. 中国司法鉴定, 2014, 74(3): 43-46.
[22] 李建华. 表面肌电图的康复临床评估应用进展[J]. 实用医院临床杂志, 2104, 11(5): 4-6.
[23] 朱昆. 表面肌电在评价运动技术方面的研究进展[J]. 五邑大学学报, 2014, 28(1): 66-69.
[24] 师昉, 李上, 刘惠林, 等. 应用sEMG对脑卒中患者踝背屈的研究[J]. 中国康复, 2015, 30(4): 288-289.
[25] 吴运景, 朱江, 刘晓霞, 等. 脑卒中偏瘫患者恢复期康复训练胫骨前肌和腓肠肌表面肌电信号的变化[J]. 心脑血管病防治, 2015, 15(3): 202-204.
[26] OPHIR J, CÉSPEDES I, PONNEKANTI H, et a1. Elastography∶ a quantitative method for imaging the elasticity of biological tissues[J]. Ultrason Imaging, 1991, 13(2)∶ 111-113.
[27] NAKAMURA M, IKEZOE T, KOBAYASHI T, et a1. Acute effects of static stretching on muscle hardness of the medial gastrocnemius muscle belly in humans∶ an ultrasonic shearwave elastography study[J]. Ultrasound Med Biol, 2014, 40 (9)∶ 1991-1997.
[28] SASAKI K, TOYAMA S, ISHII N. Length-force characteristics of in vivo human muscle refected by supersonic shear im aging[J]. J Appl Physiol, 2014, 1l7(2)∶ 153-162.
[29] 高庆梅, 张玫. 超声弹性成像技术及其临床应用[J]. 实用医药杂志, 2014, 31(1): 79-81.
(本文编辑:吴昔昔)
Application of the knee joint control training based on Bobath concept framework in rehabilitation of spastic hemiplegia patients
FAN Liubo1, JIANG Yiqing1, LIU Baohua2, HAN Wensheng1, LIU Suzhi1, WANG Lingling1, LU Zhan1. 1.Department of Rehabilitation Medicine, Taizhou Hospital Affiliated to Wenzhou Medical University, Taizhou, 317000; 2.Department of Rehabilitation Medicine, the Second Affiliated Hospital of Wenzhou Medical University, Wenzhou, 325027
Objective:To observe the effects of the knee joint control training based on Bobath concept framework intervening on motor control of spastic hemiplegia patients by analyzing the sEMG signals.Methods:Forty-six patients with spastic hemiplegia from July 2013 to December 2014 in Taizhou Hospital Affliated to Wenzhou Medical University were randomly divided into two groups. There were 23 patients in observation group which were treated by the traditional rehabilitation training and control training of knee joint, and 23 patients in control group which were treated only by the traditional rehabilitation therapy training. Modifed Ashworth scale (MAS), clinic spasticity index (CSI) and Fugl-Meyer assessment of lower extremity (FMALE) were used as outcome measure pre-training and post-training after 6 weeks by two appointed raters. The electromyography signals were collected by surface electrode and then processed by linear time-and frequencydomain method. Real-time shear wave ultrasound elasticity imaging of vastus lateralis, vastus medialis, rectus femoris and biceps femoris in longitudinal section was performed in therapy group and control group, then the results were compared and analyzed.Results:After treatment for 6 week. Lower FAM-LE scores in both groupswere signifcantly increased, and the lower extremity MAS and CSI in both groups were decreased signifcantly as compared with those before treatment (P<0.05). More observation in observation group (P<0.05). Longitudinal Young’s modulus values of the vastus lateralis, vastus medialis, rectus femoris and biceps femoris of therapy group were lower than those of control group (P<0.01). Cocontraction ratio were decreased before treatment during knee maximum isometric voluntary contraction (P<0.05), and observation group were more apparently than control group (P<0.05).Conclusion:The knee joint control training based on Bobath concept framework can relieve the muscle tonus, effectively improve stroke patients lower limb function ,and improve the quality of life of spastic hemiplegia patients.
knee joint control training; Bobath concept; surface electromyography; shear-wave ultrasound elasticity imaging; stroke
R493
A
10.3969/j.issn.2095-9400.2017.01.005
2016-01-15
浙江省医药卫生科技计划项目(2014KYA224,2012KYB238,2010KYB124);台州市科技计划项目(14SF03);浙江省中医药科技计划项目(2011ZB158)。
樊留博(1975-),男,陕西丹凤人,副主任医师,硕士。
刘宝华,副主任医师,Email:bhbh369@sina.com。

