改良小切口联合水囊扩张技术在胆道疾病中的应用
蒋泽霄 杨治中 陆盛伟 吴秀萍 李金萍
(建水县人民医院消化内科 云南建水 654399)
改良小切口联合水囊扩张技术在胆道疾病中的应用
蒋泽霄 杨治中 陆盛伟 吴秀萍 李金萍
(建水县人民医院消化内科 云南建水 654399)
目的改良小切口联合水囊扩张技术在胆道疾病中的应用。方法对2013年5月至2016年3月我院22例胆总管结石,胆总管癌,急性化脓性胆管炎,缩窄性乳头炎患者应用改良小切口联合水囊扩张技术进行分析研究。结果22例患者中,9例胆总管结石一次性取净者7例,2例结石较大(大于1mm)、多发,碎石后取出,3例胆管癌患者中2例经改良小切口联合水囊扩张技术后放置鼻胆管引流1周后转外科手术,1例患者年龄较大行胆道支架内引流,7例胆总管结石并发急性化脓性胆管炎患者,其中6例经改良小切口联合水囊扩张技术取出结石,并放置鼻胆管引流1周后腹痛,黄疸,寒战高热等症状好转,1例病情危重经改良小切口联合水囊扩张技术后放置鼻胆管引流1周后,再次取石成功,3例缩窄性乳头炎经改良小切口联合水囊扩张技术治疗后患者右上腹部隐痛症状好转。结论改良小切口联合水囊扩张技术在胆道疾病中的应用具有创伤小、并发症少、疗效确切、安全、有效,恢复快等优点,值得推广应用。
改良小切口;水囊扩张技术;胆道疼痛
胆总管癌,缩窄性乳头炎常有右上腹疼痛,黄疸症状,胆总管结石,急性化脓性胆管炎患者主要有腹痛、黄疸、寒战高热等症状,治疗不及时可进展为中毒性休克,昏迷而危及患者生命[1],十二指肠乳头改良小切口切开深度5mm以下,与水囊扩张直径范围常在12mm以下,因出血少,穿孔发生率低,保留了十二指肠乳头肌功能,而逐渐被临床医师所接受[2]。
1 资料与方法
1.1 一般资料
2013年3月至2016年3月在我科住院治疗胆总管结石患者9例,胆管癌患者3例,胆总管结石并发急性化脓性胆管炎患者7例,缩窄性乳头炎患者3例,其中男13例,女19例;年龄31~82岁,均经临床B超、磁共振胰胆管水成像(MRCP)、血细胞分析、PCT诊断,16例结石小于10mm,2例结石多发并大于10mm,其中原发性胆总管结石10例,胆囊切除术后复发胆总管结石6例。 8例患者病情危重,黄疸,高热,肝损伤较重。
1.2 设备与器械
Olympus公司JF—V2型电子十二指肠镜,PSB高频电发生器,斑马导丝,三腔造影管,各式乳头切开刀,水囊扩张器,取石网篮,鼻胆引流管等。
1.3 术前准备
一般手术准备,碘过敏试验,禁食6h,术前10~20min肌肉注射山莨菪碱注射液10mg、口服2%利多卡因胶浆10ml。
1.4 手术操作
患者取左侧俯卧位,经口插入十二指肠镜达十二指肠降部找到乳头并调整好位置,乳头切开刀穿入斑马导丝后经内镜工作通道插入,于乳头部探插,导丝进入乳头后,透视确认导丝是否位于胆管内,急性化脓性胆管炎患者不主张首先逆行胰胆管造影,避免碘渗漏,加重肝功能衰竭,然后将刀拉成弓形(Classen型),一般于乳头时钟11~12点方向切开,切开电流应选择凝切混合电流,乳头切开的长度为4-5mm,根据结石大小选择直径10mm或12mm水囊扩张器,将水囊中部置于乳头狭窄区,再缓慢加大压力,于直视下扩张乳头括约肌,最大压力维持在3个大气压(ATM)1分种,间歇30秒后,再扩张1分种,以充分扩张乳头,待水囊压迫切迹消失后,可见胆汁或脓液流出;有少量渗血可不予处理,出血量较大时应局部喷洒血凝酶或1:10000去甲肾上腺素等药物止血;对直径大于10mm的结石先行碎石器碎石,后用取石网篮逐个取出结石;对直径小于10mm结石,泥沙样结石或碎石后的小结石用取石网篮取石,取石成功后,再造影证实结石是否取净和胆总管通畅无梗阻,最后留置鼻胆引流管,怀疑胆道异常,可刷检或取材,病情危重者先放置放置鼻胆管引流,感染控制后再决定下一步治疗,复查血常规,血淀粉酶等。
2 结果
22例患者中,16例胆总管结石一次性取净者13例,2例结石较大(大于1mm)、多发,碎石后取出,1例病情危重经改良小切口联合水囊扩张技术后放置鼻胆管引流1周后,再次取石成功,3例胆管癌患者中2例经改良小切口联合水囊扩张技术后放置鼻胆管引流1周后转外科手术,1例患者年龄较大行胆道支架内引流,7例胆总管结石并发急性化脓性胆管炎患者,其中6例经改良小切口联合水囊扩张技术取出结石,并放置鼻胆管引流1周后腹痛,黄疸,寒战高热等症状好转,1例经改良小切口联合水囊扩张技术后放置鼻胆管引流1周后,再次取石成功,3例缩窄性乳头炎经改良小切口联合水囊扩张技术治疗后患者右上腹部隐痛症状好转;全部患者术后禁食8h但不禁水,并常规输液且加用抗生素及抑酸药物,观察血压、脉搏及腹部情况。
单纯内镜下乳头切开,改良小切口联合水囊扩张在取石成功率,手术时间及住院天数相比以上2组均有较大优势。单纯内镜下乳头切开,改良小切口联合水囊扩张术后并发症发生情况比较,2组病例未出现穿孔,改良小切口联合水囊扩张组少量出血1例,高淀粉酶血症2例,轻度胰腺炎1例;单纯内镜下乳头切开出血1例,1:10000去甲肾上腺素喷洒后停止,高淀粉酶血症2例,轻度胰腺炎2例。
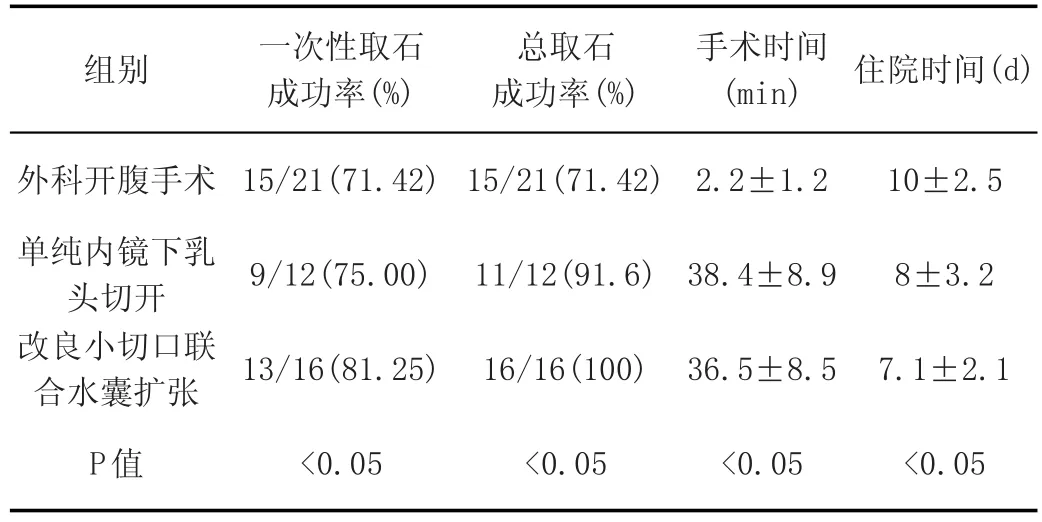
表1 与我院外科开腹手术病例,单纯内镜下乳头切开,改良小切口联合水囊扩张取石成功率及手术情况比较
3 讨论
缩窄性乳头炎外科治疗效果显差,急性化脓性胆管炎、胆总管癌部分患者不能承受外科手术,需紧急胆管引流,感染控制后择期手术;胆总管结石为胆道常见疾病,常见的手术方法有经腹胆总管切开取石,T型管外引流术;腹腔镜下胆总管切开取石术;经手术后皮肤-胆管窦道胆道镜取石术;腹腔镜联合胆道镜治疗胆总管结石。这些方法都要通过切开皮肤,进入腹腔内进行取石,操作复杂,创伤性大,病人痛苦,并发症较多,而且术后都必须置放“T”型管进行引流,另外胆管残余结石或合并胆管狭窄是胆管外科的一个难题;近年随着内镜设备及技术的不断进步,应用内镜下行十二指肠乳头肌切开(EST)成为胆总管结石的常用方法之一,但由于该术式需切割Oddi式括约肌,对患者者创伤大,术后并发症较常见,出血1%~5%,后腹膜穿孔0.3%~1%,胆管炎1%~3%,胰腺炎1%~4%,死亡率0.2%~1.5%[3]。
改良小切口联合水囊扩张术,切开深度4-5mm,乳头括约肌小切开后,可引导扩张方向,减少出血、穿孔等并发症的发生率,且不靠近胰管开口,降低水肿发生率,胆汁、胰液引流较通畅,减少了胰腺炎的发生率,同时乳头括约肌切开部位小,可保护部分Oddi式括约肌的生理功能,避免乳头Oddi式括约肌功能永久丧失,从而减少胆管炎、结石复发、反流性胆管炎等并发症的发生。
改良小切口联合水囊扩张术主要并发症是急性胰腺炎、消化道穿孔、出血、结石嵌顿及胆管炎,其中以急性胰腺炎最常见[2],一般认为其发生率为5%,大部分仅出现一过性高淀粉酶血症[3]。高淀粉酶血症及急性胰腺炎的发生除与原有胰腺疾病、胆管狭窄、胰管汇流异常等因素有关,还与反复胰管显影,胰管内注射造影剂量过大,压力过高,胰腺细胞破裂等因素有关;此外,内镜操作熟练程度以及内镜下十二指肠乳头括约肌切开时乳头局部的热损也是引起胰腺炎的重要原因。因此,在进行改良小切口联合水囊扩张术操作过程中要严格无菌操作,尽可能减少反复插管损伤乳头,使胰液流出受阻,减轻乳头局部热损伤,减少内镜操作时间,术后禁食8~24h,予预防感染及生长抑素的应用,密切观察腹痛及血尿淀粉酶的变化。消化道穿孔多发生于乳头切开时十二指肠降部后壁,预防的关键是要求操作者丰富的内镜操作熟练程度和操作技巧,对合并有乳头旁巨大憩室的病人行改良小切口联合水囊扩张术时要严防乳头切开超过乳头与十二指肠肠壁交界处(冠状带),此点极为重要。改良小切口联合水囊扩张术过程中有时有少量出血,常会自行止血,部分出血较多时可术中电凝止血。仅有少部分会出现大出血或延迟出血。预防重点首先预防有出血倾向的高危人群,术前要行凝血酶原时间检查。用凝切混合电流,切开速度不宜过快,电凝充分,其次,在乳头切开时应保证切开方向的准确性,避免损伤十二指肠上动脉而引起消化道大出血。取石时动作轻柔,避免取石暴力造成乳头二次损伤致组织出血,术后局部喷洒1:10000去甲肾上腺素溶液及止血药。监测血压等生命体征变化,若出血不能控制及时外科手术治疗。胆管炎主要因器械消毒不严及结石未取尽等因素造成胆汁引流不畅有关。故预防的关键是严格无菌操作,一次取尽结石,对一次不能取尽结石的置入鼻胆管引流或塑料支架内引流,取石后予庆大霉素或替硝唑冲洗胆管,术前及术后应用抗生素预防感染。
总之,改良小切口联合水囊扩张术不需麻醉,不开腹,是一种安全、有效、微创的治疗胆总管结石,急性化脓性胆管炎,缩窄性乳头炎的理想和首选方法,对胆总癌可行姑息治疗。
[1]陈友平,何正在,郭良忠,等.十二指肠乳头小切开联合球囊扩张治疗胆总管结石43例临床分析.临床消化病杂志,2013,25(3):179-108
[2]Chen W,M0 JJ,Lin L,et aI,Diagnostic value of magnetic resonance cholangiopanceatography in choledcholi⁃thiasis..World J Gastroenterol.2015Mar21;21(11):3351-60
[3]黄金良.内镜下乳头小切开联合球囊扩张治疗胆总管结石的临床观察.肝胆胰外科杂志,2014,26(4):275-277,280
R325
A
2095-9923(2016)-04

