2013-2014年山东省细菌耐药监测网血液标本细菌分布及耐药性分析
王翠翠, 张 静, 金 炎, 申翠华
·论著·
2013-2014年山东省细菌耐药监测网血液标本细菌分布及耐药性分析
王翠翠, 张 静, 金 炎, 申翠华
目的 了解地区性血标本分离菌的分布及其对抗菌药物的耐药情况。方法 收集山东省细菌耐药监测网各医院2013-2014年血标本分离细菌的药敏数据,依据CLSI 2014年标准判定结果,应用WHONET5.6统计分析。结果 共收集细菌24 993株,其中革兰阴性菌占54.7 %,革兰阳性菌占45.3 %。葡萄球菌属中未发现对万古霉素、替考拉宁、利奈唑胺耐药的菌株。MRSA和MRCNS检出率分别为各自菌种的29.1 %和79.5 %。屎肠球菌对多数抗菌药物耐药率高于粪肠球菌(P = 0.024)。青霉素耐药肺炎链球菌检出率为3.9 %。肠杆菌科细菌对哌拉西林-他唑巴坦、头孢哌酮-舒巴坦、阿米卡星耐药率低于15 %,大肠埃希菌、肺炎克雷伯菌、阴沟肠杆菌对亚胺培南耐药率分别为0.8 %、1.7 %、4.3 %。成人组和老年组分离铜绿假单胞菌和鲍曼不动杆菌耐药率均明显高于儿童组(P值均<0.001),儿童组亚胺培南耐药肺炎克雷伯菌检出率明显高于成人组(P = 0.043)和老年组(P = 0.003)。ICU分离肺炎克雷伯菌、铜绿假单胞菌、鲍曼不动杆菌耐药率高于住院非ICU分离株(P值分别为0.027、0.036和<0.001)。结论 血标本分离病原菌以革兰阴性菌为主,呈多样性,对常用抗菌药物有不同程度的耐药,不同年龄组、不同科室耐药情况不同,应根据药敏结果合理选择抗菌药物。
血标本; 细菌耐药; 监测; 抗菌药物
血流感染是严重威胁患者生命的全身感染性疾病[1],随着器官移植、骨髓移植及大量侵袭性治疗操作的开展,血流感染发生率逐渐增多。血培养是诊断血流感染的重要依据[2],动态监测本地区血培养的病原菌构成及耐药情况,对临床合理选用抗菌药物有重要指导意义。现将山东省细菌耐药监测网2013-2014年收集的血标本来源细菌耐药监测结果总结如下。
1 材料与方法
1.1材料来源
收集山东省细菌耐药监测网成员单位 (2013年87所、2014年105所二级以上医院) 2013年1月1日-2014年12月31日报送的血标本分离细菌及其抗菌药物敏感性试验数据,同一患者只采用第1株细菌数据。
1.2细菌鉴定
细菌的鉴定采用专业认可的细菌分离鉴定方法如VITEK系统、API系统、Microscan系统或手工等方法进行。
1.3药敏试验
采用自动化仪器法或纸片扩散法按统一方案进行细菌药敏试验,依据CLSI 2014年版[3]标准判定药敏试验结果。
1.4统计学方法
采用WHONET 5.6进行数据分析。统计学处理采用SPSS 17.0统计软件。
2 结果
2.1菌株分布
2013-2014年共收集血标本分离细菌24 993株,其中革兰阴性菌13 673株,占54.7 %,革兰阳性菌11 320株,占45.3 %。按分离菌株数排列,依次为大肠埃希菌7 297株(29.2 %)、凝固酶阴性葡萄球菌7 260株(29.0 %)、肺炎克雷伯菌2 656株(10.6 %)、金黄色葡萄球菌(金葡菌)1 290株(5.2 %) 、屎肠球菌694株(2.8 %)、铜绿假单胞菌688株(2.8 %)。菌种分布见表1。
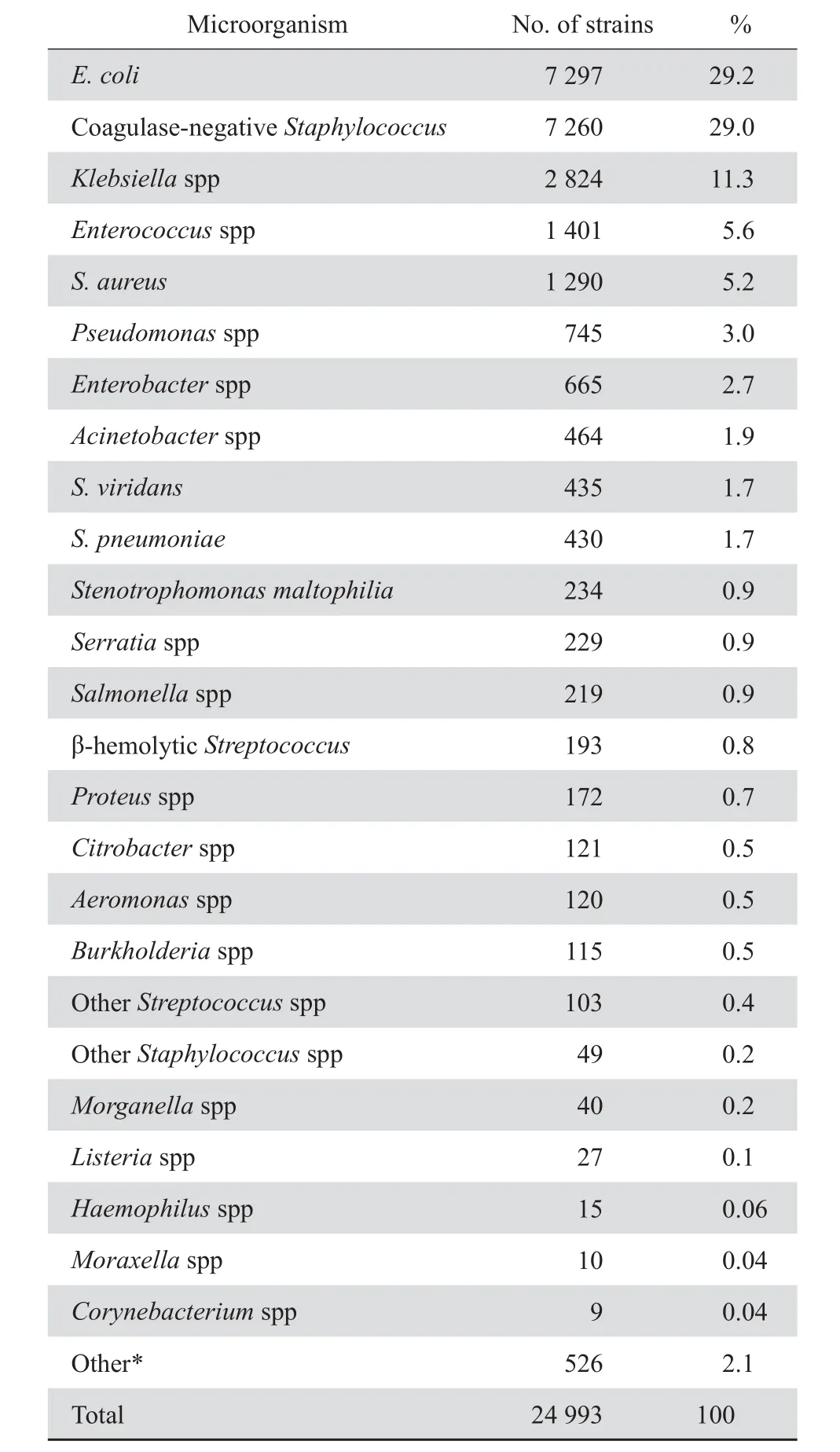
表1 血标本主要细菌菌种分布Table 1 Distribution of the microorganisms isolated from blood specimens
2.2科室分布
所收集菌株中,以住院非ICU科室来源为主,共20 777株(占总菌株数83.1 %),ICU来源菌株2 893株(11.6 %),门急诊来源菌株共932株(3.7 %),另有391株(1.6 %)科室来源未知。
2.3细菌对抗菌药物的敏感性和耐药性
2.3.1葡萄球菌属 葡萄球菌属中未发现对万古霉素、替考拉宁、利奈唑胺耐药的菌株。MRSA在金葡菌中的检出率为29.1 %, MRCNS在凝固酶阴性葡萄球菌中为79.5 %。MRSA、MSSA、MRCNS、 MSCNS对不同抗菌药物的耐药率与敏感率见表2。MRSA对β内酰胺类、氨基糖苷类、喹诺酮类、大环内酯类、四环素类、克林霉素、利福平耐药率显著高于MSSA(P=0.027),MRCNS对上述药物耐药率同样高于 MSCNS(P=0.021)。
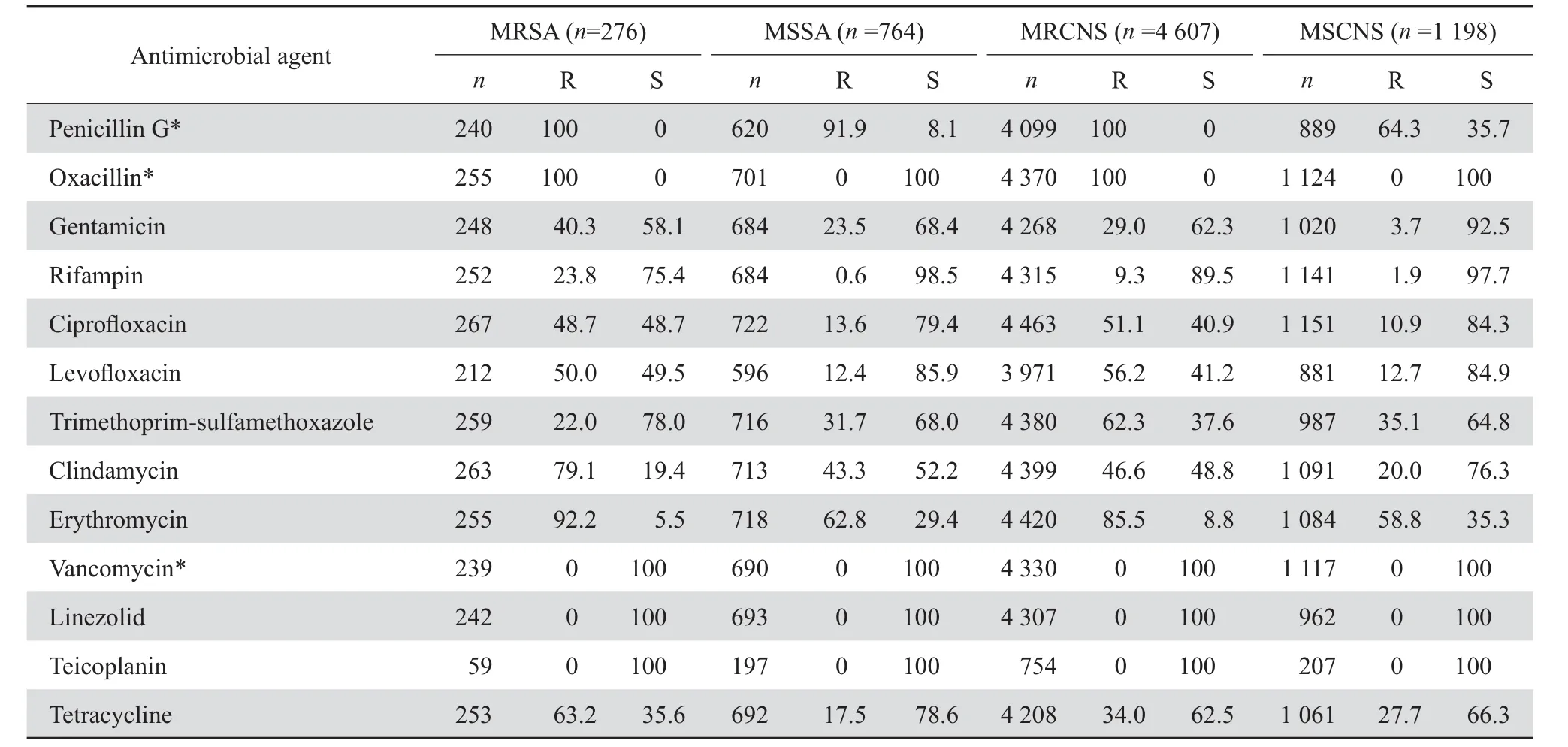
表2 葡萄球菌属对抗菌药物的耐药率和敏感率Table 2 Susceptibility of Staphylococcus to antimicrobial agents( %)

表3 肠球菌属对抗菌药物的耐药率和敏感率Table 3 Susceptibility of Enterococcus spp. to antimicrobial agents( %)
2.3.2肠球菌属 屎肠球菌对青霉素类、氨基糖苷类、喹诺酮类、大环内酯类、糖肽类抗菌药物和利福平的耐药率高于粪肠球菌(P=0.024);屎肠球菌对万古霉素耐药率为0.9 %、替考拉宁1.1 %,未检出利奈唑胺耐药菌株;粪肠球菌对利奈唑胺耐药率0.4 %,未检出万古霉素及替考拉宁耐药菌株。见表3。
2.3.3链球菌属 肺炎链球菌对β内酰胺类、喹诺酮类、氯霉素、万古霉素、利奈唑胺敏感率在83.5 %~100 %;青霉素耐药肺炎链球菌(PRSP)检出率为3.9%(依据注射用青霉素非脑膜炎折点),对红霉素、氯霉素、克林霉素、四环素、利福平的耐药率均为100 %,对利奈唑胺、万古霉素的敏感率为100 %。β溶血链球菌对万古霉素、利奈唑胺敏感率为100 %,对β内酰胺类抗生素敏感率在93.8 %~100 %,对左氧氟沙星敏感率60.6 %,见表4。
2.3.4肠杆菌科细菌 主要肠杆菌科细菌的耐药情况见表5。大肠埃希菌对青霉素类、头孢菌素类、氨基糖苷类、喹诺酮类和甲氧苄啶-磺胺甲唑的耐药率明显高于肺炎克雷伯菌(P=0.015)。肠杆菌科细菌对碳青霉烯类耐药率较低,对亚胺培南耐药的大肠埃希菌、肺炎克雷伯菌、阴沟肠杆菌的比率分别为0.8 %、1.7 %、4.3 %。此外,肠杆菌科细菌对哌拉西林-他唑巴坦、头孢哌酮-舒巴坦、阿米卡星耐药率亦较低(<15 %)。

表4 主要链球菌属细菌对抗菌药物的耐药率和敏感率Table 4 Susceptibility of main Streptococcus spp. from blood sample to antimicrobial agents( %)
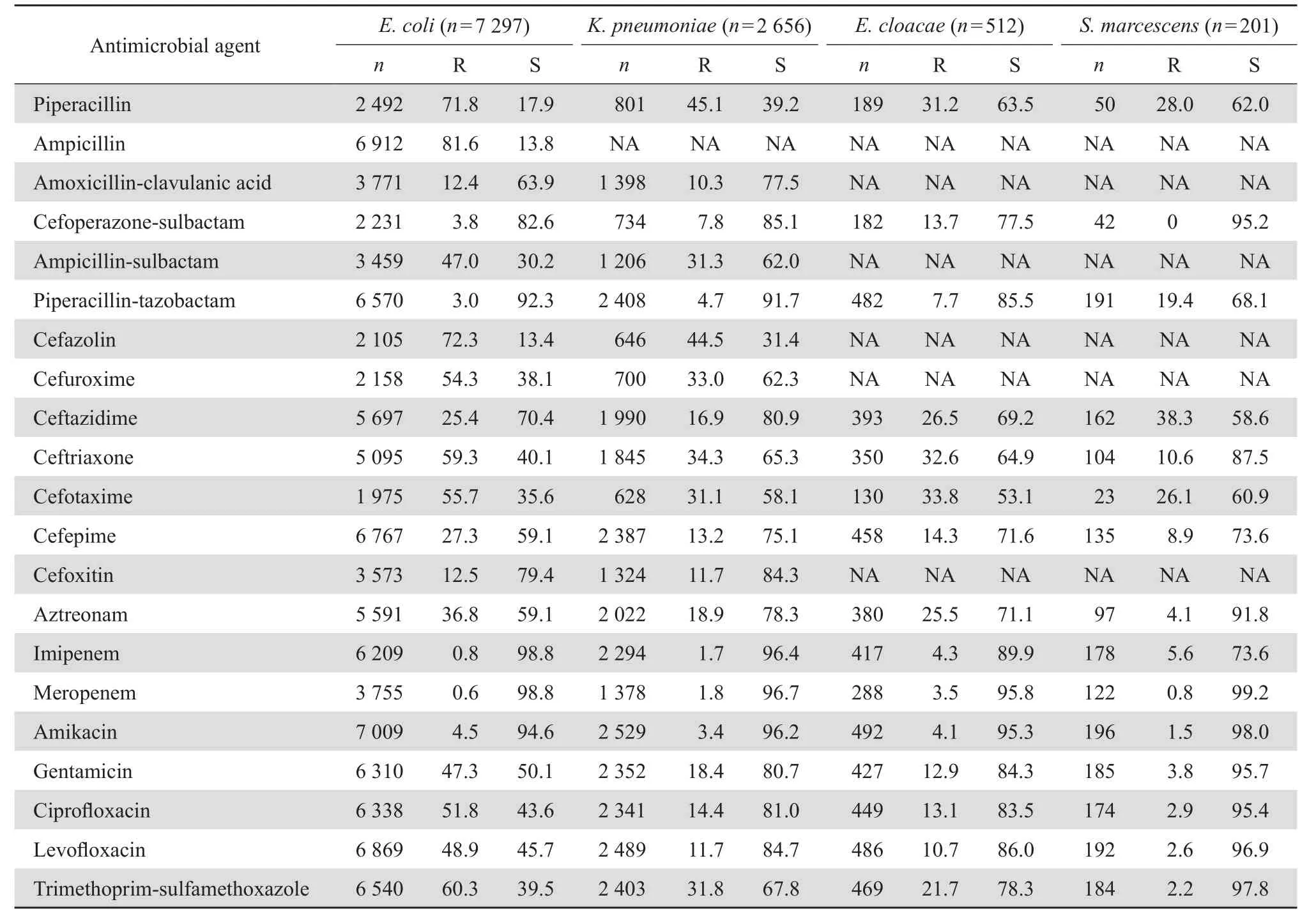
表5 主要肠杆菌科细菌对抗菌药物的耐药率和敏感率Table 5 Susceptibility of main Enterobacteriaceae species from blood sample to antimicrobial agents( %)
2.3.5不发酵糖革兰阴性杆菌 鲍曼不动杆菌对亚胺培南和美罗培南的耐药率分别为45.9 %和46.8 %,对头孢曲松和头孢噻肟敏感率仅为12.0 %和8.9 %,对哌拉西林、β内酰胺类加酶抑制剂复合制剂、氨基糖苷类、喹诺酮类和米诺环素耐药率在24.2 %~48.7 %;铜绿假单胞菌对亚胺培南和美罗培南耐药率分别为11.8 %和8.8 %,对多数测试抗菌药物的耐药率低于15 %;嗜麦芽窄食单胞菌对米诺环素、甲氧苄啶-磺胺甲唑、左氧氟沙星敏感率在95.8 %~97.7 %。见表6。

表6 不发酵糖革兰阴性杆菌对抗菌药物的耐药率和敏感率Table 6 Susceptibility of the non-fermentative gram-negative bacilli to antimicrobial agents( %)
2.4不同年龄患者血培养细菌对抗菌药物耐药率
数据统计按≤14岁为儿童组,>14岁~<65岁为成人组,≥65岁为老年组进行。成人组和老年组分离铜绿假单胞菌和鲍曼不动杆菌耐药率均明显高于儿童组(P值均<0.001),成人组和老年组间差异无统计学意义。儿童组肺炎克雷伯菌耐药率高于成人组(P = 0.025)和老年组(P = 0.034),尤其是亚胺培南耐药肺炎克雷伯菌检出率明显高于成人组(P = 0.043)和老年组(P = 0.003)。见表7~11。
2.5不同科室血培养细菌对抗菌药物的耐药率
按科室分为ICU、住院非ICU与门急诊3组进行比较,ICU分离肺炎克雷伯菌、铜绿假单胞菌、鲍曼不动杆菌耐药率高于住院非ICU分离株,差异有统计学意义(P 值分别为0.027、0.036和<0.001),ICU分离葡萄球菌属、肠球菌属、肺炎链球菌、大肠埃希菌耐药率稍高于住院非ICU分离株,但差异无统计学意义,住院非ICU与门急诊分离葡萄球菌属、肠球菌属、大肠埃希菌、肺炎克雷伯菌的耐药率差异无统计学意义。见表7~11。

表7 不同年龄、不同科室金葡菌和凝固酶阴性葡萄球菌对抗菌药物的耐药率和敏感率Table 7 Susceptibility of the S. aureus and coagulase-negative Staphylococcus strains from blood sample to antimicrobial agents in terms of patient age group and clinical settings( %)
3 讨论
本研究显示,2013-2014年山东省细菌耐药监测网血标本共分离细菌24 993株,革兰阴性菌比例(54.7 %)稍高于革兰阳性菌(45.3 %),菌株数前5位细菌分别为大肠埃希菌、表皮葡萄球菌、肺炎克雷伯菌肺炎亚种、人葡萄球菌和金葡菌。而全国细菌耐药监测网(Mohnarin)2011年监测数据中血培养标本以革兰阳性菌较多见[4]。
表2数据显示,MRSA检出率29.1 %,低于Mohnarin 2011年监测数据(51.3 %);MRCNS检出率79.5 %,与Mohnarin 2011年监测数据(80.3 %)相同[4]。MRCNS是血流感染常见病原菌之一,特别是导管相关的血流感染[5],但亦不排除由于血培养标本采集不规范可能导致的污染。本监测结果显示,血标本分离MRCNS对喹诺酮类、大环内酯类和克林霉素耐药率均较高,尚未发现万古霉素、利奈唑胺耐药菌株。
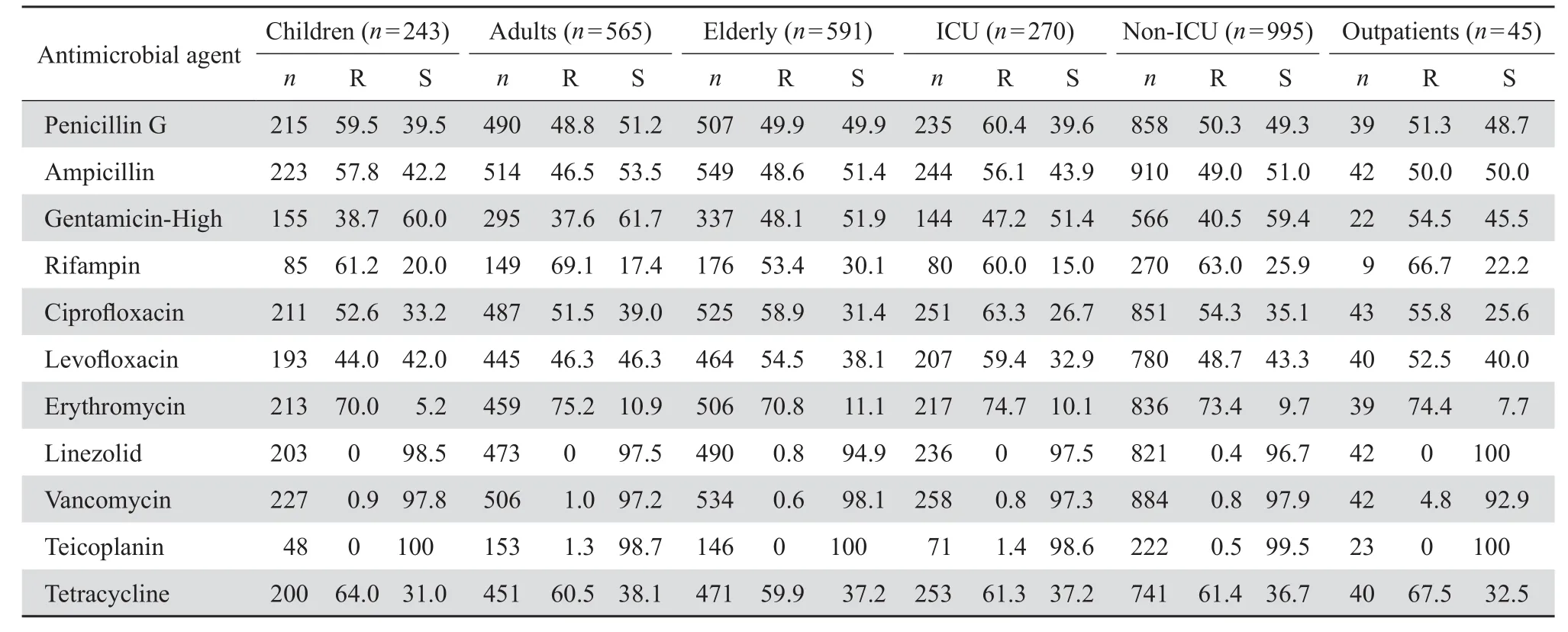
表8 不同年龄、不同科室肠球菌属对抗菌药物的耐药率和敏感率Table 8 Susceptibility of the Enterococcus strains from blood sample to antimicrobial agents in terms of patient age and clinical settings(%)

表9 不同年龄、不同科室肺炎链球菌对抗菌药物的耐药率和敏感率Table 9 Susceptibility of the S. pneumoniae strains from blood sample to antimicrobial agents in terms of patient age and clinical settings(%)

表 10 不同年龄、不同科室大肠埃希菌和肺炎克雷伯菌对抗菌药物的耐药率和敏感率Table 10 Susceptibility of the E. coli and K. pneumoniae strains from blood sample to antimicrobial agents in terms of patient age and clinical settings(%)

表10 (续)Table 10(continued)

表11 不同年龄、不同科室铜绿假单胞菌和鲍曼不动杆菌对抗菌药物的耐药率和敏感率Table 11 Susceptibility of the P. aeruginosa and A. baumannii strains from blood sample to antimicrobial agents in terms of patient age and clinical settings( %)
肠球菌属是引起血流感染重要的革兰阳性菌,常继发于尿路、盆腔和腹腔感染[6]。表3数据显示,屎肠球菌对万古霉素耐药率为0.9 %、替考拉宁1.1 %,低于Mohnarin 2011年监测数据(6.9 %和2.5 %)[4];粪肠球菌对利奈唑胺耐药率0.4 %,高于Mohnarin 2011年监测数据(0)[4]。
表5数据显示,大肠埃希菌对青霉素类、头孢菌素类、氨基糖苷类、喹诺酮类和甲氧苄啶-磺胺甲唑耐药率明显高于肺炎克雷伯菌。主要肠杆菌科细菌对亚胺培南耐药率在0.8 %~5.6 %。有文献报道[7],碳青霉烯类药物的广泛使用可导致产碳青霉烯酶(KPC酶)的肺炎克雷伯菌数增高,在意大利某教学医院产KPC酶的肺炎克雷伯菌占血流感染肺炎克雷伯菌总数的40 %以上。本监测结果显示肺炎克雷伯菌对亚胺培南耐药率1.7 %,儿童组亚胺培南耐药肺炎克雷伯菌检出率明显高于成人组和老年组,应引起高度重视。研究显示,碳青霉烯类耐药肠杆菌科细菌(CRE)感染患儿通常年龄较小,病情较重,潜在的危险因素包括基础疾病、留置医学装置、手术史、免疫抑制药物应用及抗生素应用史[8]。值得注意的是,肠杆菌科细菌对碳青霉烯类耐药的主要机制是产碳青霉烯酶,成人以KPC 型碳青霉烯酶为主[9],而儿童分离CRE菌株中,新德里金属β内酰胺酶(NDM,包括NDM-1和NDM-6)是最常见的碳青霉烯酶[8],携带NDM-1的 CRE菌株对β内酰胺类、喹诺酮类、氨基糖苷类耐药率均较高[10],增加了儿童CRE菌株感染治疗难度。本数据中,肠杆菌科细菌对哌拉西林-他唑巴坦、头孢哌酮-舒巴坦、阿米卡星耐药率亦较低,可作为肠杆菌科细菌血流感染的选择治疗方案。
表6数据显示,血标本分离不发酵糖革兰阴性杆菌中,鲍曼不动杆菌对亚胺培南和美罗培南的耐药率分别为45.9 %和46.8 %,对多数抗菌药物的耐药率低于50 %; 铜绿假单胞菌对亚胺培南和美罗培南耐药率分别为11.8 %和8.8 %,对大多数抗菌药物的耐药率低于15 %,较Mohnarin 2011-2012年监测数据稍低[11]。研究显示,铜绿假单胞菌、鲍曼不动杆菌血流感染患者大多有严重的基础疾病,鲍曼不动杆菌耐药性较铜绿假单胞菌严重[12],与本监测结果一致。本次监测中ICU分离铜绿假单胞菌、鲍曼不动杆菌耐药率高于住院非ICU分离株,成人组和老年组铜绿假单胞菌、鲍曼不动杆菌耐药率明显高于儿童组。
综上所述,我省血培养分离细菌耐药情况较严重,不同年龄组、不同科室耐药情况各异。由于血流感染病死率高,我国普通住院患者院内血流感染的病死率为26.8 %[13],动态监测本地区血培养病原菌构成及耐药情况,对于指导临床合理选用抗菌药物、降低血流感染病死率具有重要意义。
[1] PELEG AY,HOOPER DC. Hospital-Acquired infections due to gram-negative bacteria[J]. N Engl J Med, 2010, 362(19):1804-1813.
[2] HALL KK,LYMAN JA. Updated review of blood culture contamination[J]. Clin Microbiol Rev,2006,19(4):788-802.
[3] Clinical and Laboratory Standards Institute. Performance Standards for Antimicrobial Susceptibility Testing[S]. Twentyfourth informational supplement,2014,M100-S24.
[4] 马序竹,吕媛,郑波.卫生部全国细菌耐药监测网2011年血流感染细菌耐药监测[J].中国临床药理学杂志,2012,28 (12):927-932.
[5] NATOLI S,FONTANA C,FAVARO M,et a1. Characterization of coagulase- negative staphylococcal isolates from blood with reduced susceptibility to glycopeptides and therapeutic options[J]. BMC Infect Dis,2009,9:83.
[6] 李光辉,朱德妹,汪复,等. 2011年中国CHINET血培养临床分离菌的分布及耐药性[J]. 中国感染与化疗杂志,2013,13(4):241-247.
[7] GIROMETTI N,LEWIS RE,GIANNELLA M,et al. Klebsiella pneumoniae blood- stream infection epidemiology and impact of inappropriate empirical therapy[J]. Medicine,2014,93(17):298-309.
[8] LOGAN LK.Carbapenem-resistant enterobacteriaceae:an emerging problem in children[J]. Clin Infect Dis,2012,55(6):852-859.
[9] HU F , CHEN S , XU X , et al . Emergence of carbapenemresistant clinical Enterobacteriaceae isolates from a teaching hospital in Shanghai ,China[J] . J Med Microbiol ,2012 ,61(Pt 1) :132-136 .
[10] KARTHIKEYAN KK, MARK AT, TIMOTHY RW,et al. Emergence of a new antibiotic resistance mechanism in India,Pakistan,and the UK:a molecular,biological,and epidemiological study[J]. Lancet Infect Dis ,2010,10(9):597-602.
[11] 吕媛,李耘,薛峰,等. 卫生部全国细菌耐药监测网(Mohnarin)2011-2012 年度血流感染细菌耐药监测报告[J]. 中国临床药理学杂志,2014, 30(3):278-288.
[12] 周碧云,朱旭慧,陈中举,等. 2009―2013年血液标本病原菌耐药性监测[J]. 中国感染与化疗杂志,2015,15(1):1-5.
[13] 杨祖耀,詹思廷,王波,等. 中国血流感染住院病死率的系统评价和Meta分析[J].北京大学学报( 医学版),2010,42(3):304-307.
Distribution and antimicrobial resistance of the pathogens isolated from blood specimens in Shandong Provincial Antimicrobial Resistance Surveillance Program during 2013-2014
WANG Cuicui, ZHANG Jing, JIN Yan, SHEN Cuihua. (Antibiotics Management Offi ce, Shandong Provincial Hospital affi liated to Shandong University, Jinan 250012, China)
blood specimen; bacterial resistance; surveillance; antimicrobial agent
R378
A
1009-7708 ( 2016 ) 06-0706-10
10.16718/j.1009-7708.2016.06.005Abstract: Objective To investigate the distribution and antimicrobial resistance of the isolates from blood samples. Methods Clinical isolates from blood specimens were collected from hospitals in Antimicrobial Resistance Surveillance System of Shandong Province during 2013-2014. The data were analyzed with WHONET 5.6 software according to the breakpoints of the American Association of Clinical Laboratory Standardization Institute (CLSI) 2014. Results A total of 24 993 strains of bacteria were isolated, of which gram negative organisms and gram positive cocci accounted for 54.7 %and 45.3 %, respectively. No staphylococcal strains were found resistant to vancomycin, teicoplanin or linezolid. Methicillin-resistant S. aureus (MRSA) and coagulase-negative Staphylococcus (MRCNS) accounted for 29.1 % and 79.5 %, respectively. The resistance rates of E. faecium to most of the drugs tested were much higher than those of E. faecalis (P = 0.024). The prevalence of penicillin-resistant S. pneumoniae (PRSP) was 3.9 %. Resistance rates of E. coli to piperacillin-tazobactam, cefoperazone-sulbactam and amikacin were lower than 15 %. The resistance rates of E. coli, K. pneumoniae and E. cloacae to imipenem was 0.8 %, 1.7 % and 4.3 %, respectively. The resistance rates of the P. aeruginosa and A. baumannii strains isolated from adults and the elderly were higher than those isolated from children (both P<0.001). The prevalence of imipenemresistant K. pneumoniae was signifi cantly higher in the isolates from children than in the strains from adults (P = 0.043) and the elderly (P = 0.003). The K. pneumoniae, P. aeruginosa and A.baumannii strains isolated from ICU showed signifi cantly higher resistance rates than those isolated from non-ICU patients (P = 0.027, 0.036 and <0.001, respectively). Conclusions Gram-negative bacteria are still the main pathogen of bloodstream infections. The pathogens isolated from blood specimens are diverse showing various levels of resistance to common antimicrobial agents. The antimicrobial resistance profi le of these pathogens varies with patient age and clinical department. Antibiotics should be prescribed reasonably according to local susceptibility testing data.
山东大学附属省立医院抗菌药物管理办公室,济南250012。
王翠翠(1984—),女,医学博士,主治医师,主要从事细菌耐药性研究。
申翠华,E-mail:chshen66@163.com。
2015-08-06
2015-11-13

