重症肺炎支原体肺炎患儿临床特征与儿童危重病例评分的相关性分析
王程毅 王世彪 刘光华 宋朝敏 陈 钦
·论著·
重症肺炎支原体肺炎患儿临床特征与儿童危重病例评分的相关性分析
王程毅1王世彪1刘光华1宋朝敏2陈钦1
目的探讨重症肺炎支原体肺炎(MPP)患儿临床特征与儿童危重病例评分(PICS)的相关性。方法 纳入2014年1月至2015年12月福建省妇幼保健院PICU住院的重症MPP患儿,根据PICS分为极危重组(<70分)、危重组(~80分)和非危重组(>80分),从病史中截取年龄、性别、发热时间,入院48 h内实验室检查指标,ECG和胸部X线和CT描述。对上述指标行3组间的单因素分析,对有统计学意义的指标进一步行多因素Logistic回归分析,分析其临床特征与PICS的相关性。结果114例重症MPP患儿进入本文分析,男61例,女53例。合并心血管系统损害29例,消化系统损害23例,神经系统损害18例,血液系统损害27例。非危重组77例,危重组30例,极危重组7例,3组年龄、性别构成差异无统计学意义。3组异常ECG比例、合并2个及以上系统损害比例、合并2种及以上病原感染、病程>12 d比例、前白蛋白、D-二聚体水平差异均有统计学意义。多因素分析显示,合并2种及以上病原感染比例(OR=7.147,95%CI: 1.435~35.59)、D-二聚体水平(OR=1.507,95%CI:1.054~2.156)与PICS呈正相关,前白蛋白水平与PICS呈负相关(OR=0.914,95%CI:0.845~0.990)。结论儿童重症MPP合并2种及以上病原感染、D-二聚体、前白蛋白水平和PICS相关。
重症;肺炎支原体肺炎;临床特征;儿童;危重评分
AbstractObjectiveTo investigate the relationship between clinical characteristics and pediatric critical illness score in children with severeMycoplasmapneumoniaepneumonia (MPP).MethodsRetrospective analysis was utilized for the clinical data (age, sex, duration of fever, laboratory examination, outcome of ECG,chest X-ray and CT within 48 h after admission) of the children who were hospitalized at PICU of Fujian Maternity and Children Health Hospital due to severe MPP from January 2014 to December 2015. According to the pediatric critical illness score (PCIS) criteria, patients were divided into extremely critical group (PCIS<70), critical group (80>PCIS>70) and non-critical group (PCIS>80). The clinical characteristics were screened by univariate analysis, and then statistically significant clinical markers were analyzed by multivariate logistic regression analysis. These comparison and analysis were conducted with regard to the relationship between their clinical characteristics and PCIS.ResultsA total of 114 children hospitalized with severe MPP were enrolled, including 61 males and 53 females. Cardiovascular system damage was found in 29 cases, 23 cases were with digestive system damage, 18 cases with nervous system damage, 27 cases with hematological system damage. They were divided into 3 groups in accordance with PCIS: 77 were in non-critical group, 30 were in critical group, 7 were in extremely critical group. Among three groups, there were no significantly differences in age and sex. There were statistical significances in the proportions of abnormal electrocardiographic pattern, extrapulmonary complications of 2 or more organ damages, co-infection of 2 or more noxaes and course of disease more than 12 days. Prealbumin level decreased and D-Dimer level increased among three groups, both with statistical significance. Multivariate logistic regression analysis showed there was positive correlation between the proportions of co-infection of 2 or more noxaes (OR=7.147,95%CI: 1.435 to 35.59), D-Dimer level (OR=1.507,95%CI:1.054 to 2.156) and PCIS, there was negative correlation between prealbumin level (OR=0.914,95%CI:0.845 to 0.990) and PCIS in children.ConclusionCo-infection of 2 or more noxaes, D-Dimer, prealbumin may be related to the severity of severe MPP.
肺炎支原体肺炎(MPP)近年来成为儿童社区获得性肺炎最常见的表现形式之一,且MPP重症病例渐增多,严重会导致坏死性肺炎、脑炎、心肌炎、肝炎、噬血细胞综合征,甚至危及生命[1]。及早发现重症病例,恰当治疗,可以避免或减轻严重后遗症或死亡的发生。儿童危重病例评分法(PICS)选择10项指标对儿童危重病例进行评分,均采用实验室检查或体格检查获得定量数据,指标客观,首次评分能准确反映病情严重程度[2],对疾病预后判断有一定的意义。目前,关于重症MPP临床特征与PICS相关性的报告较少,也缺乏可以警示疾病进展的客观指标的报道。本文纳入重症MPP患儿,评估临床和实验室指标与PICS的相关性。
1 方法
1.1重症MPP诊断标准福建省妇幼保健院(我院)重症MPP诊断参考文献[3],也即重症MPP入住我院PICU的标准。确诊MPP基础上出现以下任意1项:①明显气促或心动过速:<2月龄,RR≥60·min-1,~12月龄,RR≥50·min-1,~5岁, RR≥40 ·min-1,>5岁,RR ≥30·min-1;伴或不伴呼吸困难(鼻翼搧动、呻吟、三凹征)及发绀等。②低氧血症:吸入空气条件下,脉搏血氧饱和度(SaO2)≤0.92。③有效应用大环内酯类药物1周以上,腋温持续>38.5℃或肺部影像学无好转甚至进展。④胸部影像学表现为多叶段受累或受累面积≥2/3肺。⑤伴胸腔积液、肺不张、肺坏死、肺脓肿等肺内并发症。⑥合并其他系统严重损害(中枢神经系统感染、心力衰竭、心肌炎、消化道出血、明显电解质/酸碱平衡紊乱等)。
1.2纳入标准检索我院PICU电子病案系统,符合本文重症MPP诊断的患儿进入本文分析。
1.3排除标准排除入我院时已行气管插管、气管切开、机械辅助通气,严重的心率失常,弥漫性血管内凝血,惊厥持续状态,Glasgow评分﹤8分,合并先天性免疫缺陷、营养不良等患儿。
1.4资料截取及定义从病史中截取以下资料,①一般情况:年龄、性别、入院前或入院后24 h内最高体温、入院前及入院后体温超过37.3℃的持续天数、病程(发病至临床症状缓解时间)、住我院时间;②实验室检查指标:入院后48 h内WBC、PLT、CRP、PCT、前白蛋白(PA)、LDH、CK-MB、ALT和D-二聚体的最差值;③辅助检查:入院24 h内的ECG异常,包括严重的心律失常(房颤、阵发性室上性心动过速、频发室性期前收缩、室颤、完全性束支传导阻滞等),入院24 h内肺部X线胸片或CT中肺实变和中至大量胸腔积液,以影像学报告为准;④入院24 h内合并细菌和病毒感染情况,细菌感染根据血培养;呼吸道合胞病毒(RSV),腺病毒(ADV),甲型流感病毒(INFA),乙型流感病毒(INFB),副流感病毒1、2、3型,嗜肺军团菌,肺炎支原体,肺炎衣原体、Q热立克次体检测结果(西班牙格拉纳达VIRCELL,S.L公司试剂盒);EBV、CMV检测结果(PCR-荧光法,中山大学达安基因股份公司),EV71 IgM 检测结果(胶体金法,北京万泰生物药业股份有限公司),单纯疱疹病毒抗体检测结果(ELISA法,德国维润赛润研发有限公司);⑤入院72 h内累及其他系统损害:中枢神经系统感染、心力衰竭、心肌炎、消化道出血、肝功能损害和明显电解质/酸碱平衡紊乱等定义参照文献[4];⑥PCIS条目:入院24 h内的10项指标,包括心率、呼吸频率、血压、动脉血氧分压(PaO2)、pH、血钠、血钾、Hb、SCr或BUN、胃肠功能(应激性溃疡出血、肠麻痹)。
1.5分组根据入院24 h内PICS分为极危重组(<70分),危重组(~80分),非危重组(>80分)。

2 结果
2.1一般资料2014年1月至2015年12月114例符合纳入和排除标准重症MPP患儿进入本文分析(图1),男61例,女53例。非危重组77例,危重组30例,极危重组7例, 3组性别构成和年龄差异无统计学意义(P>0.05)。
2.2合并其他系统损害114例MPP病例中,心血管系统损害29例,其中心力衰竭12例,心包积液2例,频发室性期前收缩2例,阵发性室上性心动过速2例,ST-T改变持续4 d以上21例;消化系统损害23例,其中肝功能损害15例,消化道出血4例,高氨血症8例,格林巴利综合征3例;神经系统损害18例,其中中毒性脑病9例,颅内感染9例,脑干脑炎3例,惊厥12例,惊厥持续状态4例,脑损伤5例,偏瘫1例;血液系统受累27例,其中凝血功能障碍20例,粒细胞减少7例,继发性血小板增多3例、中度贫血(Hb 60~90 g·L-1)4例,噬血细胞综合征1例。
2.3合并感染合并感染48例,其中共检出病毒39/114例(34.2%),其中 EBV 18例、 CMV 12例 、 甲型流感病毒

图1研究对象纳入和排除流程图
3例、乙型流感病毒5例、腺病毒2例、RSV 5例、单纯疱疹病毒8例;肺炎衣原体7例;血培养检出细菌6例,其中肺炎克雷伯菌2例、表皮葡萄球菌1例、肺炎链球菌菌1例、屎肠球菌1例、嗜麦芽寡养单胞菌1例。2种及以上病原学混合感染25例,3种病原学混合感染5例,>5种病原学混合感染3例。
2.4临床特征及实验室指标的单因素分析表1显示,3组异常ECG、肺外合并2个及以上系统损害、合并2种及以上病原感染,病程>12 d比例差异均有统计学意义;3组发热持续时间、肺实变、中或大量胸腔积液比例、机械通气、发病距入我院PICU时间>7 d比例差异无统计学意义。
表2显示,3组PA、D-二聚体水平差异有统计学意义, 余实验室指标差异无统计学意义。
2.5多因素分析对3组差异有统计学意义的临床和实验室指标行多因素Logistic回归分析,分类变量:异常ECG、合并2个及以上系统损害、病程>12 d的比例、合并2种及以上病原感染比例,连续变量:D-二聚体、PA水平;考虑极危重组病例数仅为7例,故将重症组和极危重症组合并分析。模型χ2=19.558,P<0.001,R2=0.412,合并2种及以上病原感染比例(OR=7.147,95%CI:1.435~35.59,Waldχ2=5.766,P=0.016)、D-二聚体水平(OR=1.507,95%CI: 1.054~2.156,Waldχ2=5.043,P=0.025)与PICS正相关,PA水平(OR=0.914,95%CI:0.845~0.990,Waldχ2=4.887,P=0.057)与PICS负相关。
3 讨论
近年资料显示全球肺炎支原体感染发病率呈上升趋势[5],重症病例也渐增多。本文采用病例对照研究设计,多因素分析提示了3个有统计学意义的指标,合并2种及以上病原感染、PA和D-二聚体与PICS有相关性。
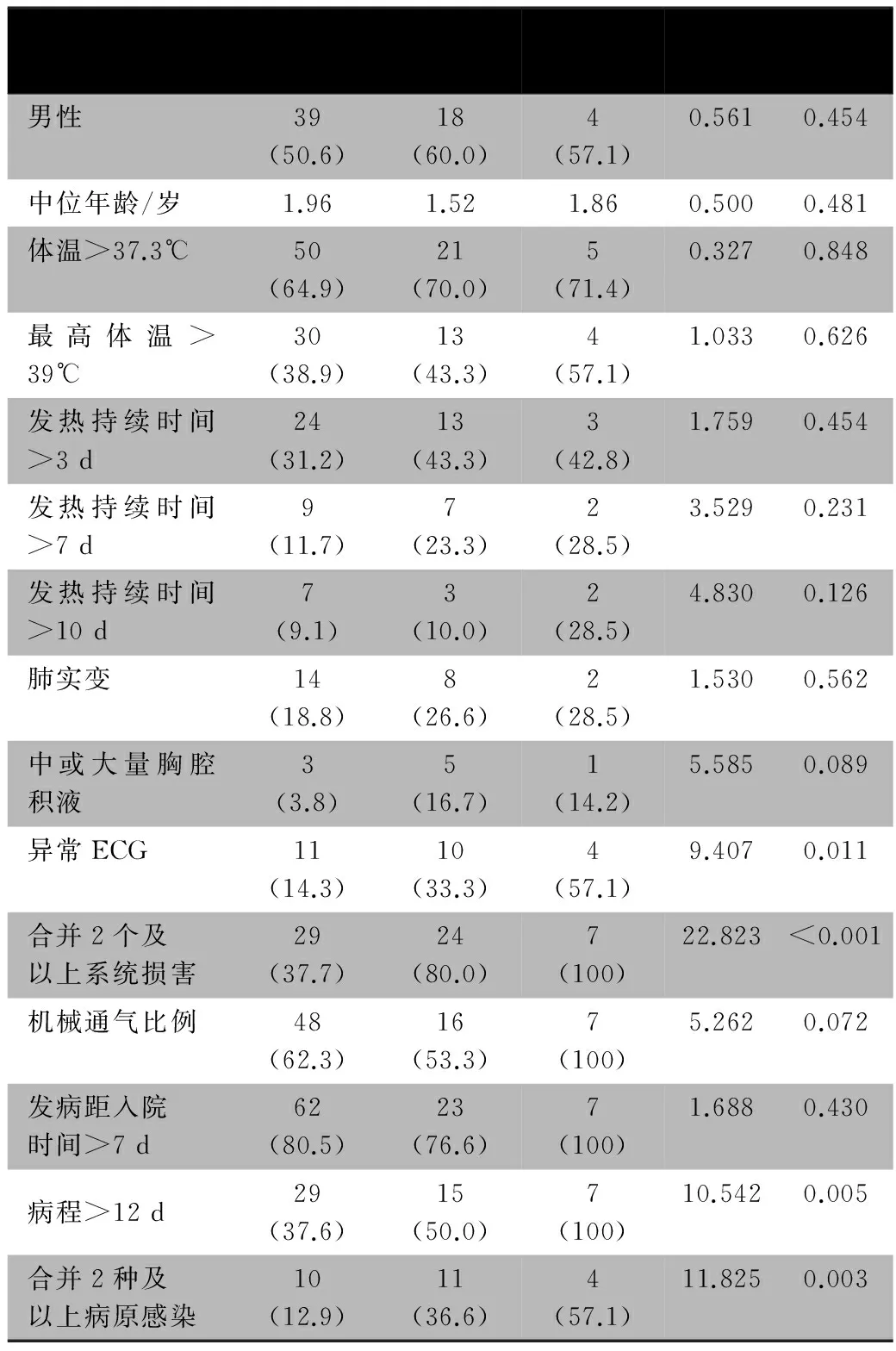
表1 3组病例临床特征和辅助检查结果比较[n(%)]

表2 3组病例实验室指标比较[M(范围),
注WBC、PLT单位为×109·L-1,CRP、D-二聚体单位为mg·L-1,PA单位为mg·L-1,PCT单位为ng·L-1,LDH、CK-MB和ALT单位为U·L-1
肺炎支原体的混合感染临床上并不罕见, Colin等[6]报道肺炎支原体在呼吸道疾病混合其他病原感染者>50%,肺炎支原体易先于病毒及细菌存在,并加强共同感染病原的毒力,导致病情加重。Song等[7]分析了2010至2014年北京儿童医院MPP患儿,发现重症MPP混合感染率(20%)高于非重症MPP病例(12%),病程越长,混合感染越高。本文病例混合感染为34.2%,2种病原混合感染25例,合并2种及以上病原感染的比例与疾病严重程度呈正相关,与文献报道基本一致[7]。
PA是由肝脏合成的一种急性负时相反应蛋白,常用于评价肝细胞的合成功能,出现急性细菌感染时PA可明显降低[8];王晓波等[9]报道PA水平与手足口病的病情呈负相关; Zhang等[10]回顾性分析634例MPP患儿,显示难治性MPP患儿PA水平显著低于普通MPP。本研究PA水平与重症和极重症MPP患儿疾病严重程度呈负相关,OR=0.914(95%CI:0.845~0.990),结果的精确性较好。
D-二聚体可反映凝血酶的生成和纤溶酶的活性[11], 常用以评估危重症患儿的疾病严重程度。Xu等[12]回顾性分析107例社区获得性肺炎患者,提示D-二聚体与肺炎的严重程度相关;郝玲等[13]报道血浆D-二聚体水平与新生儿危重评分均呈明显负相关;Nastasijevic等[14]报道D-二聚体水平与社区获得性肺炎预后有相关性,其敏感度及特异度明显高于WBC和CRP;本研究发现D-二聚体与MPP患儿疾病严重程度呈正相关(OR=1.507),提示重症MPP存在不同程度血液高凝状态;有研究报道肺炎支原体感染引起儿童血管栓塞,血液高凝状态是其主要原因[15]。因此对于D-二聚体明显升高者,即使没有栓塞的临床表现,也应予以小剂量低分子肝素钙抗凝治疗,预防血栓形成,减少后遗症的发生。
本文重症MPP病例心血管损害29例(25.4%),包括心力衰竭、心包积液、异常ECG等,高于 Li等[16]报道肺炎支原体感染的心脏并发症发生率(1%~8.5%),可能与本研究的对象为重症MPP有关。合并异常EEG占21.9%,极危重组、危重症组和非危重组差异有统计学意义,但CK-MB两组间差异无统计学意义,可能与CK-MB指标的敏感度和特异度不高有关[17],提示重症MPP病例要关注ECG的动态变化。重症MPP还可合并消化系统、神经系统等多脏器功能损害,与其过度免疫细胞活化和细胞因子释放相关[18],高惠等[19]研究提示肺外多系统损害为MPP发生后遗症的危险因素,本研究提示合并2个及以上系统损害与重症MPP疾病严重程度相关,需引起临床重视。
有研究显示,CRP、PCT和LDH也可用以评估重症MPP[20~23],但本文结果显示,上述指标在PICS极危重组、危重症组、非危重组间差异无统计学意义,提示对危重病例评估的临床意义可能不明显。
[1]Miyashita N, Kawai Y, Inamura N,et al. Setting a standard for the initiation of steroid therapy in refractory or severe Mycoplasma pneumoniae pneumonia in adolescents and adults. J Infect Chemother,2015,21(3):153-160
[2]杨秀霖,王程毅,郑启安,等. 重症肺炎合并脓毒症患儿炎症因子和凝血指标与危重症评分的相关性分析. 中国循证儿科杂志,2013,(8):300-303
[3]张 晗,尚云晓. 重症肺炎支原体肺炎早期识别. 中国实用儿科杂志, 2015,30(3):176-179
[4]陈兰举. 小儿肺炎支原体肺及肺外感染的诊断和治疗.中华全科医学,2016,14(3):344-345
[5]Sobieszczańska BM, Kasprzykowska U, Duda-Madej A,et al. Relevance of serology for mycoplasma pneumoniae infection among children with persistent cough. Adv Clin Exp Med,2014,23(2):185-190
[6]Colin AA, Yousef S, Forno E,et al.Treatment of mycoplasma pneumoniae in pediatric lower respiratory infection. Pediatrics,2014,133(6):1124-1125
[7]Song Q, Xu BP, Shen KL. Effects of bacterial and viral co-infections of mycoplasma pneumoniae pneumonia in children: analysis report from Beijing Children′s Hospital between 2010 and 2014. Int J Clin Exp Med,2015,8(9):15666-15674
[8]王淑云, 邓有敬,张华峰,等. 炎性指标对儿童发热性疾病诊断临床评价. 中华医院感染学杂志,2016,26(8):1877-1879
[9]王晓波,杜潘艳,赵玉萍,等. 手足口病重症患儿营养素水平与病情的相关性分析. 中国免疫学杂志,2016,32(3):414-416
[10]Zhang Y, Zhou Y, Li S,et al. The cinical characteristics and predictors of refractory mycoplasma pneumonia pneumonia in children .PLoS One, 2016 ,11(5):e0156465
[11]王程毅,宋朝敏,王世彪,等. 可溶性P选择素在小儿重症肺炎合并脓毒症患儿中检测的意义. 中国实用儿科临床杂志,2015,30(18):1398-1400
[12]Xu Y, Zhang Y, Jiang F,et al. Comparison of relevant indicators of coagulation and fibrinolysis in patients with varying severity of community-acquired pneumonia.中华医学杂志, 2015,95(24):1925-1929
[13]郝玲,王娜.败血症新生儿血栓调节蛋白和D-二聚体的变化及意义.中国当代儿科杂志,2013,15(10):841-844
[14]Nastasijevic Borovac D, Radjenovic PetkovicT, PejcicT, et al.Role of D-dimer in predicting mortality in patients with community-acquired pneumonia. Med Glas(Zenica), 2014,11(1) :37-43
[15]魏红玲, 常艳美, 鲁珊. 肺炎支原体肺炎合并肺栓塞一例. 中华儿科杂志,2015,53( 2 ): 143-144
[16]Li CM,Gu L,Yin SJ,et al. Age-specific Mycoplasma pneumoniae pneumoniaassociated myocardial damage in children. Journal of International Medical Research,2013,41(5) 1716-1723
[17]黎赛,莫丽亚,胡彬,等.氨基末端脑钠肽前体对儿童重症手足口病心力衰竭评估价值. 中国感染与化疗杂志,2015,15(4):354-358
[18]Wang M, Wang Y, Yan Y,et al. Clinical and laboratory profiles of refractory Mycoplasma pneumoniae pneumonia in children. Int J Infect Dis,2014,29(1):18-23
[19]高惠,罗征秀,罗健,等. 儿童肺炎支原体肺炎后遗症临床危险因素分析. 重庆医科大学学报, 2013,38(2):165-167
[20]Seo YH, Kim JS, Seo SC,et al. Predictive value of C-reactive protein in response to macrolides in children with macrolide-resistant Mycoplasma pneumoniae pneumonia. Korean J Pediatr, 2014,57(4):186-192
[21]Lu A, Wang C, Zhang X,et al. Lactate dehydrogenase as a biomarker for prediction of refractory Mycoplasma pneumoniae pneumonia in children. Respir Care,2015,60(10):1469-1475
[22]Miyashita N, Kawai Y, Inamura N,et al. Setting a standard for the initiation of steroid therapy in refractory or severe Mycoplasma pneumoniae pneumonia in adolescents and adults. J Infect Chemother, 2015,21(3):153-160
[23]Zhu F, Jiang Z, Li WH,et al. Clinical significance of serum procalcitonin level monitoring on early diagnosis of severe pneumonia on children.Eur Rev Med Pharmacol Sci, 2015,19(22):4300-4303
(本文编辑:丁俊杰)
Analysis of correlations between clinical characteristics and pediatric critical illness score in children with severe Mycoplasma pneumoniae pneumonia
WANGCheng-yi1,WANGShi-biao1,LIUGuang-hua1,SONGChao-min2,CHENQin1
(1DepartmentofPediatrics, 2DepartmentofNeonatology,FujianProvinceMaternityandChildrenHealthHospital,FujianMedicalUniversityTeachingHospital,Fuzhou350001,China)
LIU Guang-hua,E-mail:liugh1962815@hotmail.com
Severity;Mycoplasmapneumoniaepneumonia;Clinical characteristics;Child;Pediatric critical illness score
福建省科技厅重点项目:2013Y61010517;福建省卫生厅青年科研课题:2013-1-12
福建省妇幼保健院,福建医科大学教学医院1 儿科,2 新生儿科福州,350001
刘光华,E-mail: liugh1962815@hotmail.com
10.3969/j.issn.1673-5501.2016.04.008
2016-05-30
2016-08-08)

