剖宫产术后子宫切口瘢痕处妊娠临床分析
李芳 王翠
剖宫产术后子宫切口瘢痕处妊娠临床分析
李芳王翠
目的回顾性分析剖宫产切口瘢痕处妊娠的早期诊断、临床治疗和治疗效果,为合理瘢痕妊娠治疗提供最佳处理依据。方法选择2013年1月至2014年10月间收治的18例剖宫产切口瘢痕处妊娠患者为本次研究对象。本次妊娠距末次剖宫产时间间隔1~8年,均采用子宫下段横切口。所有患者入院后均完善辅助检查,包括血常规、凝血五项、肝肾功能、胸片等,无明显异常。观察患者采用超声观察瘢痕妊娠情况;治疗转归;血HCG水平及随访1个月,复查B超观察患者恢复情况。结果18例患者中10例患者提示考虑为子宫切口处妊娠Ⅰ型,其余8例考虑为Ⅱ型。8例行清宫术及6例病灶切除术患者术后病理均证实为妊娠组织,术后恢复好。2例未行手术而行药物治疗患者血HCG下降相对缓慢,经过30~42 d后血HCG下降至正常,疗效均满意。瘢痕妊娠Ⅱ型患者停经时间、身体恢复时间与Ⅰ型比较,差异有统计学意义(P<0.05),而2组剖宫产间隔时间、HCG恢复时间比较,差异无统计学意义(P>0.05)。患者均随访1个月,HCG均在1个月内恢复正常,复查超声发现宫腔粘连1例、输卵管积水1例,余未见异常。结论联合影像技术可及早发现妊娠情况,Ⅰ型瘢痕妊娠恢复情况明显好于Ⅱ型瘢痕妊娠,预防和及早发现是处理瘢痕妊娠的最佳方法。
子宫切口瘢痕妊娠;剖宫产;治疗
近年来,随着人们生育观念的改变,孕妇在初产时选择剖宫产的比例逐渐提升,从而造成子宫瘢痕妊娠的发病率逐年增高。随着运用时间的积累,其远期并发症的发生率也有越来越多的临床体现。在瘢痕部位的妊娠起初的病情症状并不典型,并且在早期很难有效诊断,因此也会导致其误诊和漏诊的比率居高不下。剖宫产切口瘢痕处妊娠时剖宫产远期并发症之一,可能发生致命的大出血及子宫破裂,严重危及产妇的生命或生育能力。随着剖宫产率增加,剖宫产切口瘢痕处妊娠发生率及诊断率逐年增加[1-3]。为探讨剖宫产切口瘢痕处妊娠的早期诊断、临床治疗和治疗效果,回顾该院收治的18例剖宫产术后切口瘢痕处妊娠患者的病历资料,有关内容报导如下。
1 资料与方法
1.1一般资料选择2013年1月至2014年10月间我院收治的18例剖宫产切口瘢痕处妊娠患者为本次研究对象。年龄22~37岁,平均年龄(31.3±5.1)岁;停经天数33~112 d,平均(58.4±12.3)d;剖宫产次数1~2次,平均(1.2±0.6)次;本次妊娠距末次剖宫产时间间隔1~8年,均采用子宫下段横切口。
1.2临床表现18例患者均有停经史,10例患者有阴道少量出血史,出血量少于月经量,5例患者无阴道出血及其他特殊症状,2例自行口服流产药物未见妊娠组织排出阴道持续出血来我院就诊,1例患者系外院行人流术中阴道大量出血转入我院。妇科检查发现宫颈口基本闭合,宫颈阴道部未见膨大及其他充血等异常表现,15例子宫均有不同程度增大,子宫下段增大较明显,3例子宫增大不明显,子宫均无明显压痛,双附件未触及明显阳性体征。入院后均行彩超检查。18例患者尿妊娠试验均呈阳性,血绒毛膜促性腺激素水平为:221.3~30 220.8 mU/ml,均高于非妊娠水平。
1.3治疗方法所有患者入院后均完善辅助检查,包括血常规、凝血五项、肝肾功能、胸片等,无明显异常。8例子宫切口处妊娠Ⅰ型患者备血及建立静脉通道情况下行B超介导下清宫术,其中6例手术经过顺利,无特殊,1例阴道出血较多遂行宫腔内导尿管球囊压迫后出血减少,1例出血多行介入治疗出血较少,介入是在超声下选择向两侧子宫动脉注入甲氨蝶呤80~100 mg,再用明胶海绵颗粒栓塞,术后给予米非司酮50 mg,2次/d,连续3 d。另外2例I型患者1例先行介入后再行B超介导下清宫术,1例应用甲氨蝶呤及米非司酮后行B超介导下清宫术,手术经过顺利,未发生阴道大出血。2例Ⅱ型患者血HCG较低且阴道出血不多者予甲氨蝶呤单次肌注,50 mg/m2,同时口服米非司酮50 mg。2次/d,连续3 d,必要时(血HCG下降不满意者)1周后再重复使用甲氨蝶呤,总量低于150~200 mg,并配合中药治疗。另外6例子宫切口处妊娠Ⅱ型患者直接手术治疗,其中1例行开服子宫切口瘢痕妊娠病灶切除术,1例行腹腔镜下子宫切口瘢痕妊娠病灶切除术,另外4例行阴式子宫切口瘢痕妊娠病灶切除术,手术经过均顺利,无严重并发症。
1.4观察指标(1)采用超声观察瘢痕妊娠情况;(2)观察患者治疗转归;(3)检测患者血HCG水平;(4)随访1个月,复查B超观察患者恢复情况。
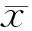
2 结果
2.1超声检查18例患者均提示有子宫增大,子宫内膜增厚,宫腔内未见妊娠囊,子宫下段及切口处回声异常,提示子宫切口处妊娠,5例可见胎芽及胎心搏动,13例未见胎芽只见孕囊结构或混合性团块,内均可见明显血流信号,其中10例患者提示考虑为子宫切口处妊娠Ⅰ型,其余8例考虑为Ⅱ型。见图1、2。
2.2临床转归8例行清宫术及6例病灶切除术患者术后病理均证实为妊娠组织,术后恢复好。2例未行手术而行药物治疗患者血HCG下降相对缓慢,经过30~42 d后血HCG下降至正常,疗效均满意。

图1 子宫切口妊娠胚胎存活图2 子宫切口孕囊胚胎停育
2.3Ⅰ、Ⅱ型瘢痕妊娠临床特征比较瘢痕妊娠Ⅱ型患者停经时间、身体恢复时间与Ⅰ型比较,差异有统计学意义(P<0.05),而2组剖宫产间隔时间、HCG恢复时间比较,差异无统计学意义(P>0.05)。见表1。
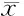
表1 Ⅰ、Ⅱ型瘢痕妊娠临床特征比较 ±s
注:与Ⅰ型比较,*P<0.05
2.4随访患者均随访1个月,HCG均在1个月内恢复正常,复查超声发现宫腔粘连1例、输卵管积水1例,余未见异常。16例手术患者术后有腰痛2例,腰酸1例,经对症治疗均好转,无其他明显不良反应。
3 讨论
3.1剖宫产切口瘢痕处妊娠的发病机制大多数学者认为,瘢痕处存在解剖缺陷,即“创伤学说”是造成剖宫产切口瘢痕处妊娠的重要原因之一[4]。当受精卵运行过快,未能在宫腔内种植时,继续向下行至子宫下段剖宫产切口瘢痕处,滋养叶细胞穿过子宫内膜缺损处或子宫内膜间的微小裂隙,种植于子宫肌层与瘢痕修复的纤维组织间,随着胚胎的生长,绒毛与子宫肌层相互交错,当绒毛侵透子宫肌壁,可引起致命性的大出血,未及患者生命。另有学者认为受精卵种植于子宫切口瘢痕处,可能与切口处的炎性介质释放的趋化因子有关,受精卵在此作用下,穿过子宫腔运行至切口瘢痕处,并最终种植于此[5]。许多学者对剖宫产瘢痕的形态学进行了研究,观察到6.9%~19.4%的剖宫产瘢痕有缺陷,其中多次剖宫产、子宫后屈、痛经、慢性盆腔痛的女性瘢痕缺损的宽度和深度更大[6]。Rotas等[4,7]认为多次剖宫产者瘢痕愈合不良的几率明显增加,但是剖宫产切口瘢痕处妊娠的发生率却没有增加。还有学者提出剖宫产切口瘢痕处妊娠的发生可能与子宫切口的缝合方式有关如单层缝合造成瘢痕愈合欠佳。
3.2剖宫产瘢痕处妊娠的早期诊断剖宫产瘢痕处妊娠无特异性的临床表现,大多有停经史,查体子宫增大,尿妊娠试验阳性,血绒毛膜促性腺激素升高等正常妊娠的表现。B超为本病诊断的首选方法。孕囊向宫腔方向生长时,B超表现为子宫下段近剖宫产切口瘢痕处的不均质回声或可见孕囊及胎心搏动,有时易误诊为正常宫内妊娠。当孕囊向腹腔方向生长时,B超表现为子宫下段近剖宫产切口肌层见孕囊或不均质回声。当B超不能确诊时,可行MRI检查,可以清楚的分辨到剖宫产后瘢痕处妊娠的特异的影像,因MRI对软组织分辨性能要优于B超及其他辅助检查。近年来发展的三维立体器官计算机辅助分析技术(virtui organ computer-aided analysis,VOCAL)能自动测量剖宫产切口妊娠妊娠囊容积和立体血供情况,还可监测瘢痕妊娠治疗前后的子宫瘢痕处新生血管数量的变化,有望成为今后治疗方法的选择和预后提供更多的信息。
3.3剖宫产后瘢痕处妊娠的治疗治疗的目的是杀死胚胎,排出妊娠组织,因瘢痕妊娠患者大部分较年轻,故应尽量保留患者的生育功能。由于剖宫产处切口妊娠缺乏大样本的随机前瞻研究,目前尚无规范的治疗方案[8]。现在较一致的观点是强调早期诊断,一经确诊应及时终止妊娠。治疗方式应根据患者的病情来选择个体化的治疗方案,参考瘢痕妊娠部位、病灶与子宫关系、妊娠组织侵入子宫肌层深度、血HCG水平、病灶处血流情况以及患者生育要求及经济状况综合考虑[9]。目前治疗较为常用的方法有:手术治疗、子宫动脉栓塞介入治疗、药物治疗及联合治疗[10]。手术治疗分为保留子宫的手术和子宫切除术,保留子宫的保守手术用于病情比较平稳,阴道出血不多的患者,可采用清宫术、子宫切口瘢痕病灶切除术,病灶切除可选择开腹、宫腔镜、腹腔镜或经阴道等术式。清宫术仅在有急救准备情况下使用,并且阴道无出血或出血不多,血HCG较低或接近正常,超声检查妊娠物直径小于3 cm,其边缘距浆膜层大于2 mm,彩超示病灶部位血流不丰富患者。相比较而言,开腹手术损伤大,出血多,住院时间长,术后并发症较多,再次妊娠发生前置胎盘、胎盘植入的风险较大[11];宫腔镜对于向宫颈管和宫腔发展且病情平稳的Ⅱ型瘢痕妊娠患者相对安全,且疗效较好,一般需要手术医生经验丰富,专业技术良好,以超声或腹腔镜辅助,对手术器械也有一定要求;腹腔镜病灶切除术主要用于外凸型病灶,创伤小,恢复快,但对腹腔镜器械和临床医生的技术要求较高,费用较高[12];阴式手术与开服手术相比,创伤小而患者术后恢复较快术中可注射垂体后叶素加强止血效果,此外相对腹腔镜而言,无需特殊设备,对技术要求相对不高,比较利于在不具备介入技术或腹腔镜技术的医院开展;腹腔镜手术及阴式子宫瘢痕病灶切除术中均可于病灶周围肌壁注射甲氨蝶呤加强疗效,本组资料中6例行瘢痕病灶切除手术患者术后恢复好,血HCG下降均满意[13]。全子宫或次全子宫切除术用于没有生育要求、局部病灶切除困难、药物治疗无效、难以控制的阴道大量出血的患者[14]。药物治疗包括全身及局部的药物治疗,当孕囊向宫腔方向生长,切口处的肌层厚度大于1 cm,患者的身体状况良好,无阴道大量出血等情况下,应用甲氨蝶呤和米非司酮等药物,抑制胚胎的生长,杀灭胚胎,治疗中严密观察患者的病情变化,记录有无阴道出血,血HCG下降情况,复查B超观察病灶变化,以评价疗效;本组资料中1例Ⅰ型经药物治疗后清宫患者及2例单纯药物治疗的Ⅱ型患者疗效均理想,未发生大出血等严重并发症,不影响生育功能。介入治疗可采用选择性子宫动脉栓塞和(或)化学药物治疗瘢痕妊娠及大出血,可迅速止血,保留子宫,亦可为后续治疗创造条件。介入可用于清宫术前,使胚胎组织变性、坏死甚至脱落,有效降低清宫术中大出血的风险及手术难度。
3.4随访监测血清HCG的随访对治疗方案的选择、调整和估计预后具有重要的指导意义。子宫全切或病灶切除术后血清HCG下降较快。药物治疗后血HCG恢复正常的时间可长达数周甚至数月,而包块消失的时间可能需要1年以上。应警惕的是药物治疗期间或治疗后,即使血HCG值明显降低或降至正常,若妊娠包块未消失,仍有大出血的可能,故治疗后随访时间应持续至血HCG下降至正常和包块消失。
3.5预防由于剖宫产后子宫瘢痕处妊娠可造成子宫破裂、致命性大出血,甚至死亡等严重后果,故预防和早期诊断尤为重要。首先要控制剖宫产率,严格掌握手术指征,向病人和家属详细交代术后并发症中瘢痕妊娠发生可能性;重视产后避孕,告知产妇术后需采取切实有效的避孕措施,降低意外妊娠率;提高子宫切口缝合技术,防止切口感染及愈合不良,减少术后切口憩室的形成;有剖宫产史的女性再次妊娠时,应引起高度重视,及早进行超声检查,力争早期诊断,正确治疗,把风险降到最低。
1尹玲,陶霞.剖宫产术后子宫瘢痕妊娠42例临床分析.中华妇产科杂志,2009,44:566-568.
2郑和语.剖宫产子宫瘢痕部位妊娠50例临床研究.中外医学研究,2014, 12:138-139.
3杨清,朴曙花,王光伟,等.宫腔镜手术治疗剖宫产术后子宫瘢痕妊娠 64 例 临床分析.中华妇产科杂志,2010,45:89-92.
4Rotas MA,Haberman S,Levgur M.Cesarean scar ectopic pregnancies;etiology,diagnosis,and management.Obstet Gynecol,2006,107:1373-1381.
5Allornuvor GF,Xue M, Zhu X,et al.The definition,aetiology,presen tation,diagnosis and management of previous cesarean scar defects.J Obstet Gynecol,2013,33:759-763.
6Jurkovic D, Hillaby K,Woelfer B, et al. First-trimester diagnosis and managment of pregnancies implanted into the lower uterine segment Cesarean section scar.Ultrasound in Obstetrics& Gynecology:the Oficial Journal of the International Society of Ultrasound in Obstetri cs and Gynecology,2003,21:220-227.
7陈丽,李英惠,宋素格.剖宫产瘢痕妊娠个体化治疗的临床观察.河北医药,2014,36:3783-3785.
8伍军平,张黎敏.子宫瘢痕部位妊娠18例临床分析.实用妇产科杂志,2011,27:476-478.
9曹泽毅,李清丽.剖宫产后子宫瘢痕处妊娠.中华妇产科学,2014,3:1309-1311.
10熊宙芳,周承凯,王泽华.子宫动脉灌注化疗加栓塞术治疗子宫瘢痕部位妊 娠的应用研究.中国妇幼保健,2011,26:3861-3863.
11谭爱香,郭春,黄薇.子宫动脉栓塞术治疗剖宫产后子宫瘢痕部位妊娠4 6 例临床疗效分析.实用妇产科杂志,2011,27:211-213.
12刘一敏,郑凤宝.经腹及阴道超声联合应用对剖宫产术后子宫瘢痕妊娠的诊断分析.中外医学研究,2012,10:47-48.
13张祖威,常亚杰,陈玉清.阴式子宫切口瘢痕妊娠病灶清除术治疗剖宫产切 口瘢痕妊娠.中山大学学报,2011,32:689-693.
14Roberge S,Demers S,Berghell V,et al.Impact of single-vs double-la yer closure on adverse outcomes and uterine scar defect:asystematic review and meta analysis.Am J Obstet Gynecol,2014,211:453-460.
073000河北省定州市人民医院妇科
R 714.2
A
1002-7386(2016)16-2498-03
2016-02-22)
doi:10.3969/j.issn.1002-7386.2016.16.030

