非酒精性脂肪肝患者肝功能、血脂和血糖水平分析
李晓斐 陈晶晶 朴正福
非酒精性脂肪肝患者肝功能、血脂和血糖水平分析
李晓斐陈晶晶朴正福
目的评价不同程度非酒精性脂肪肝(NAFLD)患者肝功能血脂血糖水平的差异。方法随机选取初次来我院就诊,未接受过任何治疗措施的NAFLD患者,通过CT分类的轻、中、重患者各30例为研究对象,选择同期体检的健康者30名为健康对照组,对肝功能、血脂、血糖进行分析。结果与健康对照组相比,中度NAFLD组ALT(34.80±20.85) U/L、AST(25.93±8.23) U/L、γ-GT(44.03±35.01) U/L、TG(2.12±1.07) mmol/L和重度NAFLD组ALT(41.00±35.37) U/L、AST(31.67±16.88) U/L、γ-GT(48.13±25.57) U/L、TG(2.25±1.32) mmol/L均显著高于对照组ALT (15.77±6.27) U/L、AST (18.10±3.36) U/L、γ-GT (21.17±9.18) U/L、TG (1.12±0.67) mmol/L(均P<0.05);中度NAFLD组HDL(1.29±0.23) mmol/L,重度NAFLD组HDL (1.35±0.25) mmol/L显著低于对照组HDL (1.53±0.28) mmol/L(均P<0.05);轻、中、重3组的LDL分别为(3.29±0.77) mmol/L、(3.58±0.78) mmol/L、(3.64±0.63) mmol/L均显著高于对照组LDL (2.67±0.63) mmol/L(均P<0.05);中度NAFLD组的TC(5.95±0.99) mmol/L、GLU(5.93±2.03) mmol/L和重度NAFLD组的TC(6.14±0.93) mmol/L、GLU(5.55±1.25) mmol/L比对照组的TC(4.98±0.89) mmol/L、GLU(4.63±0.46) mmol/L和轻度NAFLD组的TC(5.34±1.08) mmol/L、GLU(4.71±0.82) mmol/L均显著升高(均P<0.05),其余差异无统计学意义(P>0.05)。结论NAFLD患者脂质代谢紊乱,转氨酶、血糖比健康对照组明显升高,但基本属于正常范畴。这些结果提示患者还处于单纯性脂肪肝阶段,这时期如果加强运动,改善饮食,减肥降糖降脂,能预防糖尿病发生,避免进展为脂肪性肝炎、肝纤维化等。
非酒精性脂肪性肝病;转氨酶;血脂;血糖
非酒精性脂肪性肝病(NAFLD)是指除大量饮酒、药物使用和其他明确的肝脏损害因素以外,以肝细胞脂肪变性为主要特征的临床病理综合征,包括非酒精性单纯性脂肪肝(NAFL)及其演变的非酒精性脂肪性肝炎(NASH)、肝硬化等[1]。研究显示,NAFLD在西方人群的患病率为20%~30%,在我国的患病率为11%~15%,且随着人们生活方式的改变,发病率逐年上升,NAFLD已经成为最常见的慢性肝病之一[2]。本研究通过检测健康对照者、轻、中、重度NAFLD患者的肝功能、血脂、血糖水平,并相互比较,阐明NAFLD患者与健康对照的差异及不同程度NAFLD患者肝功能、血脂、血糖水平变化,为临床诊断治疗提供依据。
资料和方法
一、研究对象与分组
随机选取2014年1月—2015年1月来我院就诊的NAFLD患者,通过 CT对其进行轻、中、重程度分型,随机选取轻、中、重患者各30例为研究对象,分别为轻度NAFLD组(男17例,女13例,平均年龄53.3岁)、中度NAFLD组(男16例,女14例,平均年龄54.8岁)、重度NAFLD组(男18例,女12例,平均年龄51.3岁);选择同期体检的健康者30名为健康对照组(男16例,女14例,平均年龄51.7岁);各组年龄、性别比例差异无统计学意义(P>0.05)。
二、NAFLD诊断标准
NAFLD入选对象均符合2010年中华医学会肝脏病学分会脂肪肝和酒精性肝病学组修订的《非酒精性脂肪性肝病诊断标准》,排除病毒性肝炎、酒精性肝病、自身免疫性肝病及其他可致脂肪肝的特殊病例,排除合并其他严重疾病患者[3]。
影像学诊断规定具备以下3项腹部超声表现中的两项者为弥漫性脂肪肝:(1)肝脏近场回声弥漫性增强(“明亮肝”),回声强于肾脏;(2)肝内管道结构显示不清;(3)肝脏远场回声逐渐衰减。CT诊断脂肪肝的依据为肝脏密度普遍降低,肝/脾CT比值之比小于1.0。其中,肝/脾CT比值小于1.0但大于0.7者为轻度,≤0.7但大于0.5者为中度,≤0.5者为重度脂肪肝[3]。
所有患者均为初次来我院就诊,未接受过任何治疗措施。
三、方法
(一)标本采集所有入选者清晨空腹抽取外周静脉血5 mL,分离血清待检。
(二)实验室检测使用AU2700全自动生化分析仪进行ALT、AST、γ-GT、甘油三酯(TG)、总胆固醇(TC)、高密度脂蛋白胆固醇(HDL)、低密度脂蛋白胆固醇(LDL)、葡萄糖(GLU)等各项指标检测分析,所用试剂均购自上海科华生物工程股份有限公司,均采取有效的质量控制措施,严格按照试剂盒说明书进行操作。
四、统计学分析
结 果
一、不同程度NAFLD患者和健康对照组的肝功能指标水平(见表1)
从表1可以看出,与健康对照组相比,中、重度NAFLD组ALT、AST、γ-GT均比健康对照组高(P<0.05)。
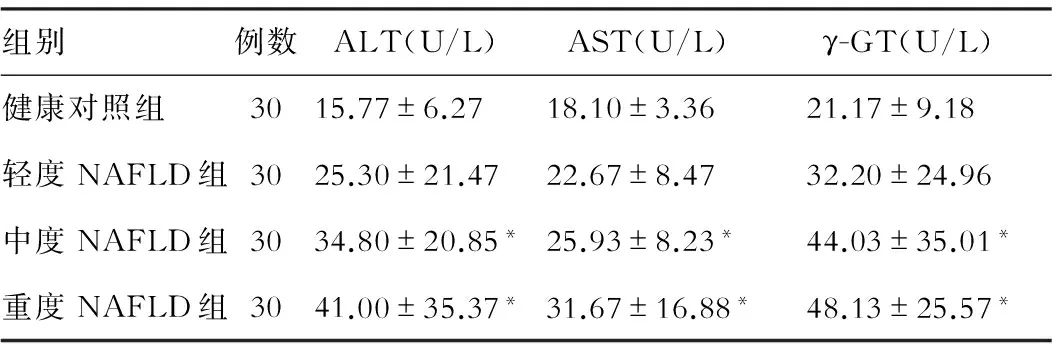
表1 各组肝功能指标水平比较
注:*表示与健康对照组相比P<0.05
二、不同程度NAFLD患者和健康对照组的血脂、血糖水平(见表2)
检测结果显示,与健康对照组相比,中、重度NAFLD组的TG、TC、GLU显著升高,HDL显著降低,轻、中、重3组的LDL均显著升高;与轻度NAFLD组相比,中、重度NAFLD组的TC、GLU显著升高,其余差异无统计学意义。

表2 各组血脂、血糖水平比较
注:*表示与健康对照组相比P<0.05,#表示与轻度NAFLD组相比P<0.05
讨 论
NAFLD是由多种病因引起的肝细胞内脂质蓄积过多的临床病理综合征,肥胖、胰岛素抵抗、2型糖尿病及高脂血症等代谢紊乱与其发病关系密切。研究显示,在NASH患者中有70%~80%是肥胖患者,50%~70%有高血压,高达70%的患者有血脂异常,因此,NAFLD也可以认为是代谢综合征在肝脏的表现[4-6]。近年来,NAFLD增长迅速且发病呈低龄化趋势,已成为全球重要的公共健康问题之一,也是我国愈来愈重视的慢性肝病问题[6]。
NAFLD的发病机制比较复杂,目前尚未完全清楚,比较公认的是“二次打击”学说。第一次打击主要是由于胰岛素抵抗(IR)等使肝细胞内TG合成与分泌之间的动态平衡受损,脂质在肝细胞内异常沉积,排出障碍,引起肝细胞脂肪变,形成NAFL。研究认为肥胖、2型糖尿病患者均存在IR,可引起脂质代谢紊乱,导致脂质在肝脏中蓄积,引起肝脏脂肪变,因此存在肥胖及2型糖尿病的人群更易发生NAFLD。第二次打击主要是指肝细胞的氧化应激及脂质过氧化损伤,引起脂肪变性的肝细胞发生炎症、坏死,大量炎症细胞因子及脂肪因子产生,NAFL进展为NASH[7-8]。若NASH持续存在,肝细胞凋亡坏死,细胞外基质产生,则形成肝纤维化和肝硬化[9]。
本研究数据显示,中、重度NAFLD组GLU水平显著高于健康对照组,且比轻度NAFLD组高,说明GLU在NAFLD发病中起重要作用;中、重度NAFLD组的TG、TC、LDL显著升高,HDL显著下降,说明NAFLD患者存在脂质代谢紊乱,且脂肪的沉积与NAFLD严重程度成正比。血清 ALT、AST、γ-GT一直被作为反映肝细胞损伤的常用生化指标,肝脏脂质代谢紊乱,肝细胞脂肪变性,脂肪酸损害肝细胞,转氨酶升高,所以中、重度NAFLD组ALT、AST、γ-GT值均比健康对照组显著升高。但在本研究中,中度NAFLD组ALT,中、重度NAFLD组AST、γ-GT值均在正常参考值范围内,推测研究对象处于NAFL阶段,是NAFLD初期,主要表现为肝细胞脂肪变,肝脏轻微损伤,未发生大面积炎性损害。这时患者如果能够改变生活方式,加强运动,改善饮食,减肥降糖降脂,减少肝脏内脂肪沉积,可改善血糖及胰岛素抵抗倾向,并有效恢复肝脏功能,防止NASH的发生[10-12]。从NAFL到NASH,再到脂肪性肝纤维化和肝硬化,NAFLD是一个不断进展的过程,临床医生可以根据患者NAFLD的程度,在NAFL及NASH阶段及时诊断并采取不同的干预措施,可以恢复肝功能,延缓疾病进展,防止肝纤维化、肝硬化等严重肝病的发生。
[1]边树伟,周志安,张杰,等.2型糖尿病非酒精性脂肪性肝病患者血清脂联素及内脂素的变化及其临床意义的研究.中国糖尿病杂志,2015,23:131-134.
[2]Wang Y, Li YY, Nie YQ, et al. Association between metabolic syndrome and the development of non-alcoholic fatty liver disease.Exp Ther Med,2013,6:77-84.
[3]非酒精性脂肪性肝病诊疗指南.中华医学会肝病学分会脂肪肝和酒精性肝病学组.中华肝脏病杂志,2010,18:163-166.
[4]van der Poorten D,George J.Current and novel therapies for the treatment of nonalcoholic steatohepatitis.Hepatol Int,2007,1:343-354.
[5]李运红,徐肇敏,吕瑛,等.胰岛素抵抗与非酒精性脂肪肝的关系研究.南京医科大学学报(自然科学版),2008,28:787-789.
[6]刘洋,郑绘霞,梁建芳.Nesfatin-1在非酒精性脂肪肝病患者血清中的表达及意义.山西医科大学学报,2015,46:108-110.
[7]Day CP,James OF.Steatohepatitis:a tale of two “hits”? Gastroenterology,1998,114:842-845.
[8]武绍梅,马岚青.非酒精性脂肪性肝病发病机制及治疗进展.医学综述,2014, 20:4455-4458.
[9]余小虎,朱金水,邱夏地,等.水飞蓟素联合二甲双胍治疗肥胖型非酒精性脂肪肝的临床研究.实用肝脏病杂志,2005,8:269-271.
[10]Hardy T,Anstee QM,Day CP.Nonalcoholic fatty liver disease:new treatments.Curr Opin Gastroenterol,2015,31:175-183.
[11]姜健,莫莉,郭建东.CK-18(M30)和胰岛素抵抗指数在非酒精性脂肪性肝病CT分级检测中的意义.标记免疫分析与临床,2015,22:31-33.
[12]Mishra A,Younossi ZM.Epidemiology and Natural History of Non-alcoholic Fatty Liver Disease.J Clin Exp Hepatol,2012,2:135-144.
(本文编辑:易玲)
2016-00-00)
266033山东青岛青岛市第六人民医院检验科(李晓斐,陈晶晶);北京首都医科大学附属北京佑安医院肝病研究所(朴正福)
朴正福,Email:zfpiao88@126.com

