特需药品纳入医疗保障必要性可行性与可及性分析
——基于福州地区参保人员肺癌治疗实践
康洽福高锦娟胡世明丁榕芳陈新榕官孝熙
(1福建省医疗保险管理中心铁路分中心 福州 350013;2福建中医药大学附属第二人民医院 福州 350003;3福建江夏学院工商管理学院 福州 350108;4福建省社会医疗保险协会 福州 350003)
特需药品纳入医疗保障必要性可行性与可及性分析
——基于福州地区参保人员肺癌治疗实践
康洽福1高锦娟2胡世明3丁榕芳4陈新榕4官孝熙4
(1福建省医疗保险管理中心铁路分中心 福州 350013;2福建中医药大学附属第二人民医院 福州 350003;3福建江夏学院工商管理学院 福州 350108;4福建省社会医疗保险协会 福州 350003)
目的:研究特需药品纳入医疗保障必要性、可行性与可及性,为完善重特大疾病保障机制提供参考依据。方法:分析福建省本级、福州市医保管理中心2012-2014年度参保肺癌患者住院和门诊大病数据,按年度统计医疗费用构成及用药情况。结果:统计期间治疗人次、医疗费用年复合增长率(CAGR)分别为17.65%、19.63%;不同治疗方案的年人均医疗费用区别有统计学意义(P<0.001),经慈善援助后的靶向一线治疗年人均费用约为放疗或化疗的3/4;治疗费用与药品费用占医疗费用比例分别为10.72%、59.76%;肺癌诊疗指南推荐用药占药品总费用比例为19.80%,其中目录外的EGFR-TKIs占药品总费用比例为2.48%,人次、金额年复合增长率分别为103.96%、148.79%。结论与建议:EGFR-TKIs等特需药品未纳入医疗保障范围是其适用患者得不到有效治疗和个人负担过重的主要原因,特需药品纳入医疗保障范围具有必要性、可行性和可及性。
基本医疗保险;特需药品;非小细胞肺癌;小分子靶向治疗
根据党的十八大关于建立重特大疾病保障和救助机制的要求,福建省社会医疗保险协会成立《完善重特大疾病保障机制政策研究》课题组,对2012-2014年度福建省本级、福州市医保中心参保人员肺癌患者医疗消费与个人负担情况进行实证分析,以肺癌分子靶向治疗药物表皮生长因子受体酪氨酸激酶抑制剂(Epidermal Growth Factor Receptor Tyrosine Kinase Inhibitors,EGFR-TKIs)为例,考察、调研特需药品(指重大疾病临床规范化治疗指南推荐的、疗效确切且不易滥用的、价格昂贵的国家基本医疗保险药品目录外药品)纳入福建医疗保障的必要性、可行性与可及性,为完善重特大疾病保障机制提供政策参考。
1 资料来源及研究方法
医疗消费数据资料来源于福建省医疗保险管理中心、福州市医疗保险管理中心信息系统,提取参保人员确诊肺癌之后2012-2014年度住院及特殊门诊医疗服务明细数据,按年度统计医疗费用及其构成、保障情况与个人负担构成、用药情况等数据。采用SPSS 17.0 软件对分组数据运用描述性统计分析、相关性检验、方差齐性检验、两独立样本t检验、Kruskal Wallis非参数检验进行系统深入分析。
2 现状分析
2.1 肺癌患者医疗保障现状
2012-2014年度统计期间,按每名肺癌患者一个自然年度治疗为1人次计,共收集福建省本级、福州市医保中心参保的肺癌患者累计8878人次,其中男性5148人次,平均年龄66.92±11.17岁,女性3730人次,平均年龄64.14±11.81岁;统计期间,治疗人次复合增长率(Compound Annual Growth Rate,CAGR)为17.65%;医疗费用累计50634.70万元,2013、2014年医疗费用增长率分别为17.82%、21.47%,CAGR为19.63%,高于人次年复合增长率,接近2009-2014年职工基本医保参保人员医疗费用年平均增长19.9%的水平,略高于我国人均医疗费用年均增长率17.49%(1991-2013)[1],明显高于人均GDP增长率。2012-2014年人年均医疗费用为57033.90元(中位数37029.73 元),基本医疗保险统筹基金、商业补充医疗保险基金、个人负担金额占比分别为58.44%、8.41%、33.14%;年人均负担金额逐年增长,平均为18903.44元,CAGR为6.84%。商保保障人数占历年治疗人数的比例分别为10.41%、10.13%、12.62%,CAGR为29.54%,高于非商保保障人数CAGR16.19%。
对肺癌患者医疗数据按不同待遇人群进行Kruskal Wallis非参数检验,统计显示不同人群间年人均医疗费用、统筹基金、商保基金、个人负担金额差异显著(P<0.001)。公务员医疗保障待遇最高(个人负担率23.02%),其人均医疗费用、统筹基金支付金额均高于未享受公务员待遇的参保职工(个人负担率29.95%);居民保障水平最低(个人负担率56.38%),个人负担率远高于25%-30%的合理分担水平,相应的就医人数比例、人均医疗费用也最低。医疗保障待遇较高的人群人均费用、商保人数及占比均较高,其中退休公务员、在职职工、在职公务员商业补充医疗保险基金占比已超过发达国家的10%,提示医疗保障水平越高的人群其商保基金使用率越高。(详见表1)
2.2 大病肺癌患者医疗保障情况
世界卫生组织(WHO)将一个家庭强制性医疗支出大于或者超过家庭一般消费的40%定义为家庭“灾难性医疗支出”,换成国内的统计指标,相当于城镇居民人均可支配收入[2]。将商保保障后个人负担费用超过福州市2014年城镇居民人均可支配收入32451元的患者计为“大病肺癌患者”,对2012-2014年大病肺癌患者消费数据统计医疗保障情况,其中保内负担指合规费用中起付标准、起付标准以上支付限额以内个人按比例分担部分以及超过商保补助上限的费用,统计结果见表2。经统计,商保保障前大病肺癌患者计1708人,占治疗人数比例为19.24%,商保保障后使187人次大病肺癌患者转为非大病患者,占大病肺癌患者人数比例为10.95%,而且逐年下降,提示商保对大病人员保障效果有限;商保保障后大病肺癌患者医疗费用占总费用比例为45.20%,提示大病肺癌患者比重不高但影响很大;商保保障后大病肺癌患者人均负担比例40.43%,人均负担金额60832.04元,相当于2014年福州市城镇居民人均可支配收入的1.87倍,是全省城镇居民人均可支配收入30722元的1.98倍。
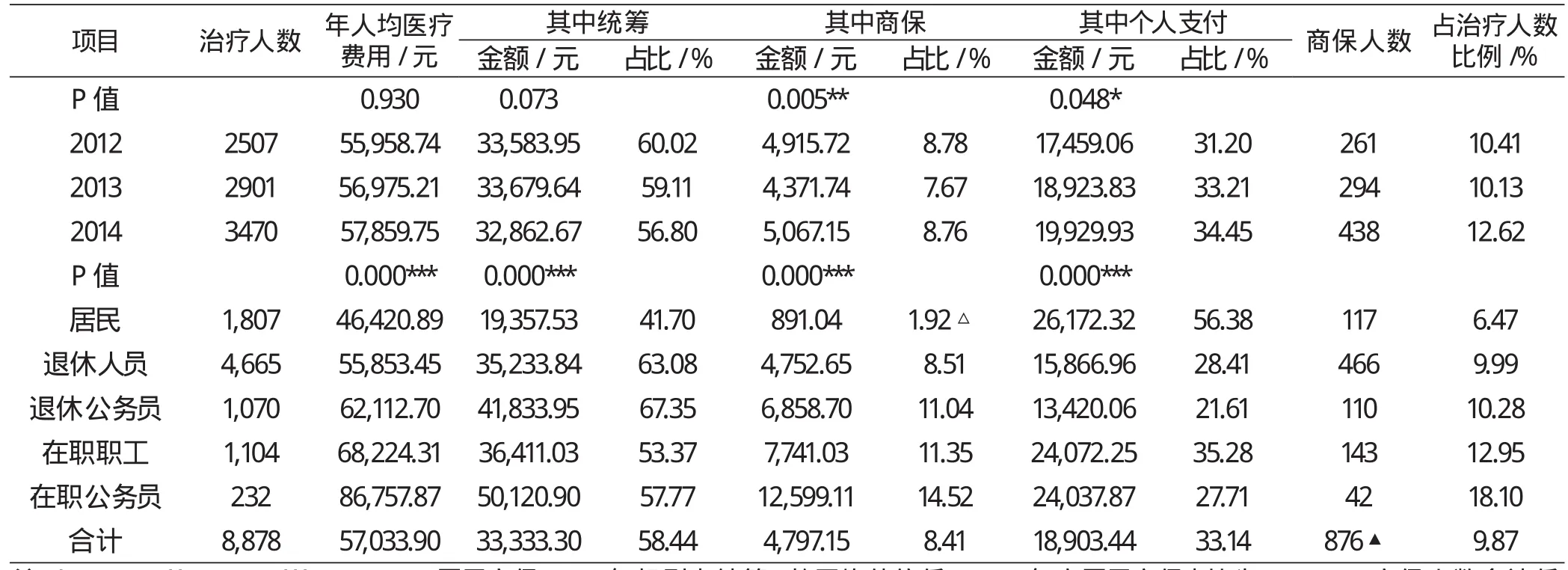
表1 2012-2014年度肺癌患者保障情况Kruskal Wallis非参数检验
2012-2014年度,大病肺癌患者人数占当年肺癌患者总数比例分别为14.00%、17.10%、19.42%,CAGR为38.57%,高于非大病患者的13.88%。大病肺癌患者不同年度间人均医疗费用呈下降趋势(P<0.05),提示大病肺癌患者人数增长是历年统筹基金占比下降、商保占比上升的主要原因;大病肺癌患者人均个人负担金额、负担比例明显高于非大病患者。
大病肺癌患者个人负担金额年度间差异无统计学意义(P>0.05),医保目录内个人负担占比、乙类自付占比、目录外费用比重分别为38.43%、19.10%、42.48%;目录外费用逐年增长(P<0.001),CAGR为15.05%,2014年度成为个人负担最主要原因。(详见表2)
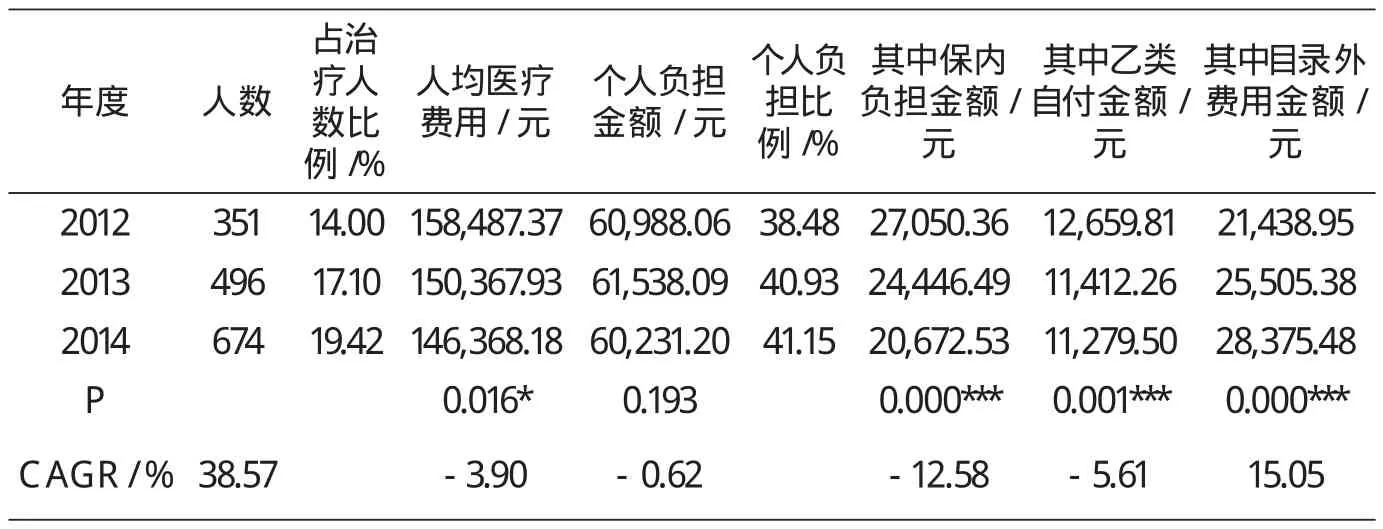
表2 2012-2014大病肺癌患者个人负担Kruskal Wallis非参数检验
2.3 肺癌治疗费用结构及保障效果
对肺癌患者费用结构与保障效果按治疗方案进行分组统计,结果见表3。统计显示,不同治疗方案的人均医疗费用有明显区别(P<0.001)。化疗组与放疗组费用接近,放化疗组费用约为二者之和,三者中化疗组选择人数最多;最高的靶向二线治疗组费用接近20万元,是最低其他治疗组的6.28倍,相当于放化疗基础上增加靶向一线治疗费用,选择的人次也最少;靶向一线治疗组人均费用仅高于其他治疗组,约为化疗组或放疗组费用的3/4。不同方案之间各费用结构均有统计学显著意义(P<0.001)。治疗费用(包括诊查、护理、治疗<含放疗>、麻醉等体现医务人员劳动价值的项目)占比仅10.72%,药品费用占全部患者医疗费用的59.76%(其中“其他药品”占比49.27%),是医疗费用的主要组成部分;除靶向一线治疗组外,其余方案“其他药品”项占比均高于化疗药品占比与靶向药品占比之和。从保障效果看,靶向一线组保障效果最差,个人负担占比为88.40%,靶向二线组人均负担最高,接近10万元。(详见表3)
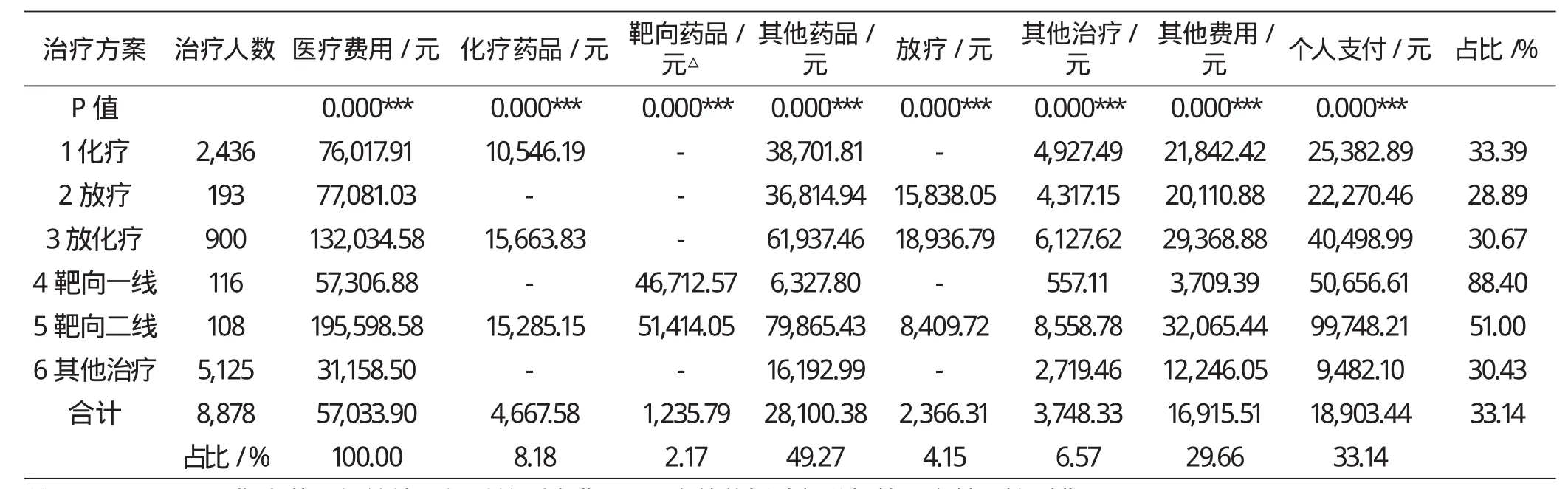
表3 2012-2014年肺癌患者不同治疗方案费用结构与保障情况Kruskal Wallis非参数检验
2.4 肺癌患者诊疗指南推荐用药情况
对2012-2014年统计期间肺癌诊疗指南推荐用药情况进行统计,详见表4。统计显示,指南推荐药物治疗方案中临床在用的药品16种,占药品总费用比例为19.80%;用药金额逐年递增,CAGR为23.96%。目录外6种,2012-2014年占指南用药比例分别为30.94%、37.44%、 51.51%,CAGR为59.94%。
金额排序前3位的分别为培美曲塞、埃克替尼、重组人血管内皮抑制素,使用人数、金额均增长,人数CAGR分别为51.98%、262.53%、16.61%,金额CAGR分别为50.09%、298.79%、7.85%。
按使用人数排序,以铂为基础的化疗方案使用人数最多,占化疗人数的56.71%,主要原因是含铂双药传统化疗方案是指南推荐的一线治疗,国家基保药品目录收录为甲类无自付比例,且人均费用较低,顺铂+卡铂占药品总费用比例仅0.29%;也可能与EGFR-TKIs未纳入医疗保障致适用患者负担不起而选择化疗有关。铂类双药方案中除含铂药物外,紫杉醇(含白蛋白结合型、脂质体)人均金额及金额占比最高,不同工艺产品人均费用差别较大。
EGFR突变及ALK阳性患者靶向治疗药物上市应用有6种,其中埃克替尼使用人数最多,高于人均费用接近的紫杉醇(白蛋白结合型),人数与金额均大幅增长,同类的厄洛替尼、吉非替尼使用人数、金额双双下降,主要原因是三者疗效相同,而埃克替尼不良反应发生率最低,援助措施完善、性价比较高;克唑替尼人均费用最高,使用人数最少,可能与ALK阳性发病率较低以及该药援助后费用仍然较高有关;阿法替尼、色瑞替尼上市较迟且没有慈善援助项目,暂未在省市参保人员中使用。本类药品占药品总费用比例为2.48%,占指南目录外费用比例30.19%,人次、金额CAGR分别为103.96%、148.79%。将当年确诊且上一年度未产生肺癌相关治疗费用的患者按新发病人计算,2014年度肺癌患者发病率为48.49/10万人,当年省、市医保肺癌患者EGFR基因敏感突变阳性、ALK阳性患者当年实际选择靶向治疗仅17.65%。
新药物血管内皮生长因子抑制剂贝伐珠单抗使用人数远低于一线可选的目录内新药物重组人血管内皮抑制素,可能与未纳入医疗保障、说明书适用症(转移性结直肠癌)限制有关,也可能与慈善援助后人均费用仍然较高有关。(详见表4)
2.5 肺癌患者EGFR-TKIs慈善援助情况与基保保障情况调查
由于Ⅰ类创新药品研究时间长,成本高,国内外EGFR-TKIs单价及疗程费用高昂,因此部分EGFR-TKIs生产厂家通过慈善援助活动,降低医疗费用,让更多的适用患者得到有效治疗。课题组对EGFR-TKIs慈善援助情况进行调查,结果详见表4。结果显示,年度疗程援助力度最大的是厄洛替尼(原价的0.33倍),经谈判援助后疗程费用最低为埃克替尼,为福州市上年度平均工资32451元的1.85倍(未谈判为2.18倍);除埃克替尼没有附加条件外,其他援助均设置了病前家庭(含直系亲属)低收入条件,克唑替尼设置分期援助条件;将EGFR-TKIs纳入医保目录管理的有比福建经济发展更好的广东、浙江,也有比福建经济总量更低的甘肃、青海、新疆、西藏等省份,广西新农合也将埃克替尼纳入保障。(详见表5)
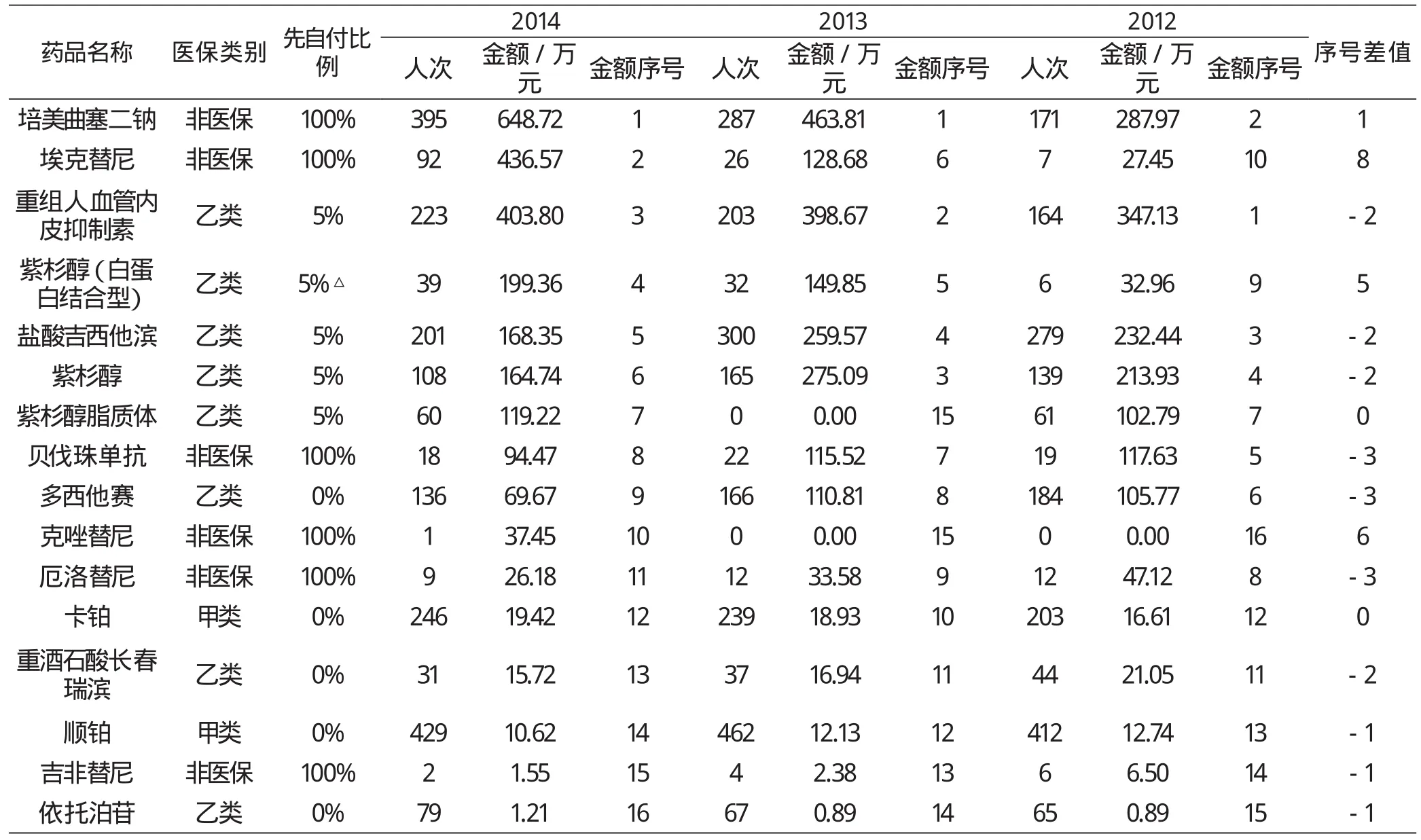
表4 2012-2014年诊疗指南化疗及靶向药品使用情况统计
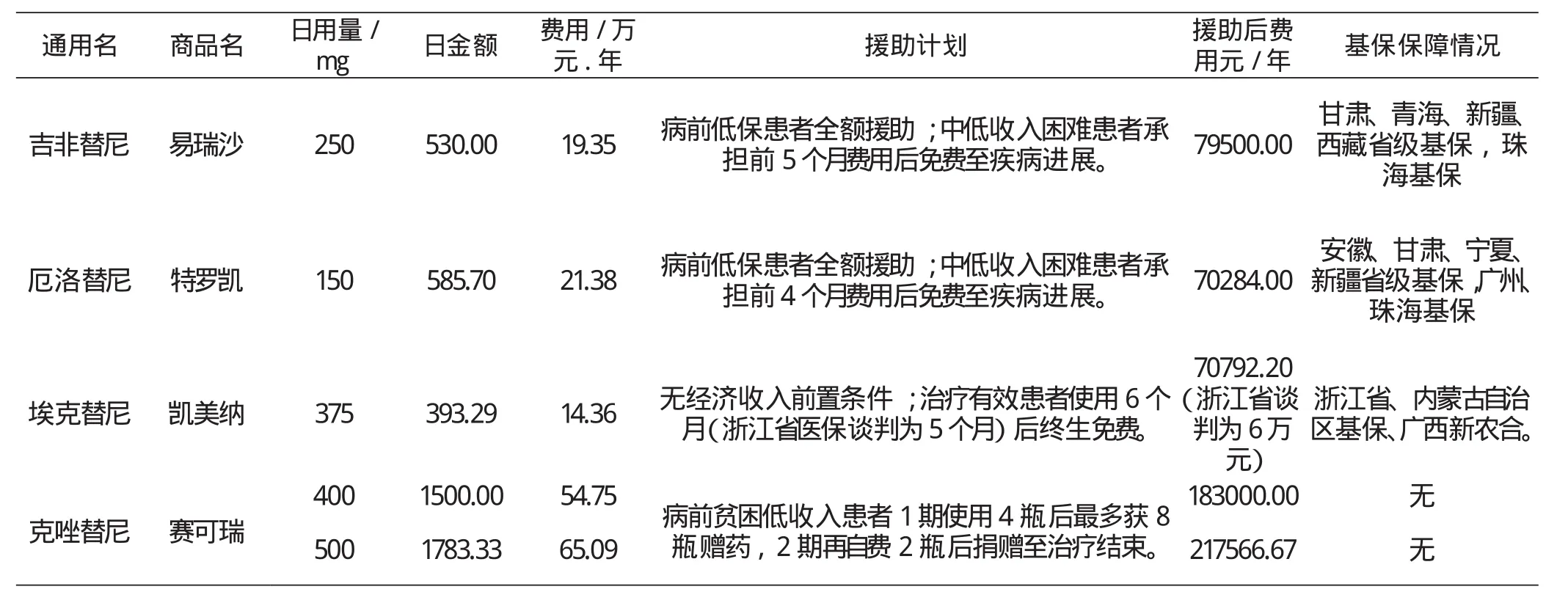
表5 肺癌EGFR-TKIs慈善援助情况与基保保障情况调查
3 存在的问题
3.1 现有医疗保障体系对大病人员保障不足,个人负担费用逐年增长
2012-2014年度,福州地区参保肺癌患者年治疗人数CAGR为17.65%,总体医疗费用CAGR为19.63%,远高于我国人均GDP增长率,累计费用5.06亿元,给社会和患者带来沉重的医疗负担。统计期间,肺癌患者年个人负担金额CAGR为6.84%,明显超过年人均医疗费用CAGR1.68%,平均个人负担占比为33.14%,超过了公认的25%-30%的合理水平,其中大病肺癌患者个人负担占比达40.43%,提示大病肺癌患者负担比例很高,有必要进一步降低个人负担。
3.2 EGFR-TKIs未纳入医疗保障,致适用患者得不到有效治疗
2012-2014年逐年增长的目录外费用是大病患者最主要的负担。诊疗指南推荐使用的药物治疗方案中小分子靶向治疗药物EGFR-TKIs均为医保目录外药品,采用EGFRTKIs一线治疗的患者个人负担高达88.40%,提示靶向治疗需求较大且个人负担很重,使该类药品使用受到限制;按2014年发病率计,省、市医保肺癌患者EGFR基因敏感突变阳性、ALK阳性患者当年实际选择靶向治疗仅为17.65%,EGFR-TKIs因未纳入医疗保障使82.35%的适用患者得不到有效治疗。
4 特需药品纳入医疗保障的必要性、可行性与可及性
4.1 必要性分析
4.1.1 降低大病人员负担过重是民生要求
个性化精准治疗的小分子靶向治疗药物相对于传统细胞毒化疗药物,没有骨髓抑制、脱发、肾功能损害等严重不良反应,只需在门诊治疗,能显著提高患者生活质量时间并延长患者生存时间。如EGFRTKIs能使EGFR突变晚期NSCLC患者平均生存期从14.1个月延长到33.5个月,5年生存率从8%增长到18%[3]。统计期间,EGFR-TKIs的人次、金额CAGR分别达到103.96%、148.79%,提示靶向药物精准治疗已成为恶性肿瘤治疗的发展方向。我国在肿瘤分子靶向治疗研究方面已达到世界先进水平,广东省肺癌研究所吴一龙团队针对表皮生长因子受体(EGFR)、间变性淋巴瘤激酶(Anaplastic Lymphoma Kinase,ALK)的3项研究改变了全世界的肺癌治疗指南[4],我国2011年6月上市的1.1类新药EGFR-TKI盐酸埃克替尼打破了国外企业在肺癌靶向药物领域的价格坚冰和市场垄断地位,开启了我国抗肿瘤药的新时代,是本世纪中国学者对肺癌个体化治疗的重要贡献,现已入选2015年国家科技进步一等奖。我国自十八大以来高度重视解决重特大疾病患者个人负担过重问题,努力打造健康中国,但本类药物未纳入医疗保障,已致适用患者得不到有效治疗,是其个人负担过重的主要原因。
4.1.2 基本医疗保险药品目录调整要求
国家基本医疗保险药品目录2009版发布后至今未调整,福建省医保药品目录也未做相应调整,2010版目录福州市有554个西药品种、284个中药品种使用量为0(2013年)[17],而近年研发成功并纳入国家医保目录的独家创新产品个数仅占目录中药品总数的20%,滞后的目录调整已不适应当前新药研发上市速度和民众对更佳治疗效果的追求。2012-2014年治疗费用、药品费用占医疗费用比例分别为10.72%、59.76%,提示当前医疗费用结构不合理。课题组临床医疗专家认为,基本医疗保险药品目录应尽快调整。
4.1.3 药品价格改革要求
国家发改委自2015年6月1日起取消绝大部分药品政府定价,要求医保基金支付的药品通过制定医保支付标准探索引导药品价格合理形成机制。为此,基本医疗保险管理部门可以借鉴日本医疗保险药品价格加权平均值法[5]、澳大利亚药品优惠计划(PBS)[6]等国外先进经验,通过制定医保支付标准、加强医保和招标采购政策衔接、引导医疗机构和零售药店主动降低药品价格等措施,降低总体医疗费用,从而更好地发挥资源配置作用,降低参保人员负担,提高基金使用效率。
4.2 可行性分析
4.2.1 基于慈善援助与准入谈判基础上的EGFR-TKIs,相对于传统化疗具有成本-效果优势
从肺癌治疗费用统计来看,慈善援助后的靶向一线治疗组人均费用最低,约为化疗组费用的3/4,主要原因是仅38%左右的适用患者能享受到慈善援助,大多数患者用药时间在1-5个月之间,故同类药品选择人数最多的埃克替尼因单日治疗费用较低而具有更大的成本效果优势。从国内NSCLC EGFR-TKIs药物经济学研究来看,EGFR-TKIs治疗晚期NSCLC适用患者,其疗效均十分肯定,单药治疗相比传统标准化疗方案显著延长患者疾病无进展生存期,改善了患者生活质量;在成本效果分析方面,EGFR-TKIs在慈善援助的基础上一线治疗相对于一线化疗有成本效果优势[7,8],二线治疗在单次住院费用中采用无慈善援助的价格计算仍有成本效果优势[9],换药维持治疗也具有成本效果优势[10];国产的埃克替尼单日治疗费用最低、成本-效果比最佳,经慈善援助和谈判准入后将具备更大的药物经济学优势,故靶向一线治疗对放化疗有替代性,患者使用靶向药物一线治疗有利于降低医疗费用,将EGFR-TKIs纳入医疗保障有利于提高基金使用效率。
4.2.2 国内其他省份EGFR-TKIs保障对减轻个人负担效果显著
从国内其他省份对特需药品的保障情况看,以浙江[11]、内蒙古为代表的纳入基本保障的效果最直接,参保人员同使用其他目录内药品一样在定点医疗机构可直接刷卡结算;以浙江、江西[12]省为代表的纳入大病保险的做法,解决了未纳入基本医疗保障的贵重特需药品保障范围问题,对统筹基金安全运行几乎没有影响;以青岛[13]为代表的大病救助起到了托底的作用。因此,基本医疗保险、大病保险、大病救助三种保障模式有机结合才能最大程度地解决参保人员特需药品保障问题。
4.3 可及性分析
近年来恶性肿瘤靶向治疗药物已成为最热门的研发领域,2005-2011年7月期间我国药品价格评审中心受理评审的国产注册分类 1.1类抗肿瘤化学药品46.34%计19个是EGFR-TKIs,国外在研抗肿瘤新化合物的分布趋势也类似,2005-2010 年期间申报国际多中心临床的国外公司新化合物69.57%计24个是EGFR-TKIs[14]。EGFR-TKIs不断研发成功使该类产品推广竞争激烈。我国的埃克替尼研发成功促使厄洛替尼、吉非替尼不断加大慈善援助力度,其中厄洛替尼2015年起从自付5个月下降为4个月;其他类别的小分子靶向药物也加大了慈善援助力度,如瑞士诺华的格列卫(甲磺酸伊马替尼)2014年起从原来自付(或医保支付)6个月后开始援助下降为3个月,达希纳(尼洛替尼)2015年起从自付3个月送9个月改为送12个月,等等。如果将EGFRTKIs纳入医疗保障,将使更多适用患者用得起靶向药物:浙江省将埃克替尼纳入医保目录管理使参保在职职工个人仅花费1.33万元即可获得埃克替尼终生免费治疗,将厄洛替尼、吉非替尼援助后纳入大病保险支付范围,使个人花费约4.6万元后也可享受免费治疗;青岛市[15]将埃克替尼、厄洛替尼、吉非替尼统一纳入特药特材救助范围,三者通过带量谈判设定统一救助价并统一按70%的比例报销,基金最高支付约4.2万元,以促进三者竞争并进一步加大慈善援助力度,使个人负担进一步降低,以埃克替尼计,患者约个人自付1.8万元后可享受免费治疗。因此,基于谈判准入的将EGFR-TKIs纳入医疗保障,可以打通分子靶向抗癌药走向临床运用的最大瓶颈[16],提高患者获得治疗的可及性。
[1]周凯,王烨捷.我国人均医疗费用增 长 率 远 超GDP[DB/OL].中 国 青 年报 .http://zqb.cyol.com/html/2015-04/09/ nw.D110000zgqnb_20150409_3-06.htm.2015-04-09/2015-10-10.
[2]吴群红,李叶,徐玲等.医疗保险制度对降低我国居民灾难性卫生支出的效果分析[J].中国卫生政策研究,2012,(05):62-66.
[3]崔元苑.靶向治疗使肺癌患者生存期十年提升2.4倍[DB/OL].人民网-健康卫生频道.http://health.people.com.cn/n/2015/0319/c14739-26720260.html.2015-03-19/2015-10-10.
[4]黄宙辉.广东吴一龙获世界肺癌研究会杰出科学奖[DB/OL].羊城晚报-金羊网.http://news.ycwb.com/2015-09/16/content_20665375.htm.2015-09-16/2015-10-10.
[5]石其宝.政府药品价格管制的机制与效果——日本医药定价的经验研究[J].价格理论与实践,2009(04):75-76.
[6]托马斯·艾卢瑞德·方纳斯.澳大利亚经验对中国建立药物经济性评价指南的启示[J].中国药物经济学,2006(01).15-17.
[7]王思颖.非小细胞肺癌一线治疗方案Erlotinib与CG化疗的成本—效果研究[D].南京:中南大学药学院,2013:12-31.
[8]赵子影,彭六保,李健和等.吉非替尼在表皮生长因子受体突变的晚期非小细胞肺癌患者一线化疗中的成本-效果性分析[J].中国医院药学杂志,2013(11):8186-8187.
[9]陈鹏,李凯,王长利等.埃克替尼与传统二线化疗在晚期非小细胞肺癌二线治疗中的药物经济学比较[J].山东医药,2013(53):47-48.
[10]欧阳丽辉.厄洛替尼和吉西他滨维持治疗晚期NSCLC临床药物经济学研究[D].南京:中南大学药学院,2013:3-37.
[11]晓黄.创新药盐酸埃克替尼纳入医保浙江医保新举措获肯定.浙江在线健康网 .2014-07-21,http://health.zjol.com.cn/system/2014/07/21/020152114.shtml.
[12]唐剑华.建立医保特殊用药谈判机制的实践与思考[J].中国医疗保险,2015(05):50-53.
[13]刘允海.有呼有应彰显民生情怀——青岛市重特大疾病医疗救助见闻[J].中国医疗保险,2015(05):36-39.
[14]陈晓媛,张虹,高晨燕等.我国小分子靶向抗肿瘤药物申报现状浅析[J].中国新药杂志,2011(17):1615-1619.
[15]刘允海.有呼有应彰显民生情怀——青岛市重特大疾病医疗救助见闻[J].中国医疗保险,2015(05):36-39.
[16]官孝熙.靶向抗癌药推广应用的瓶颈及思考[J].中国医疗保险,2013(11):60-61.
[17]福建省2010版基本医疗保险、工伤保险和生育保险药品目录评估[R].
Analyzing on the Necessity, Feasibility and Accessibility of Special Drugs Added to Medical Insurance Directory----Based on the Practice of Lung Cancer Treatment in Fuzhou
Kang Qiafu1,Gao Jinjuan2,Hu Shiming3,Ding Rongfang4,Chen Xinrong4,Guan Xiaoxi4
(1Railway Branch of Fujian Province Medical Insurance Management Center, Fuzhou, 350013;2The Second People’s Hospital of Fujian Province, Fuzhou, 350003;3Business Administration School, Fujian Jiangxia University, Fuzhou,350108;4Fujian Social Medical Insurance Association, Fuzhou, 350003)
Objective:To study on the necessary, feasibility and accessibility of special medicine added to medical insurance directory to provide evidence for improving the security mechanism for major diseases insurance. Methods: Using the data of inpatients and outpatients with lung cancer collected by Fujian province, Fuzhou Health Insurance Management Center during the year of 2012-2014 to compare their annual medical expense constitutions and medication. Results:The person-time and combined annual growth rate (CAGR) were 17.65% and 19.63%, respectively; the difference of annual per capita medical cost of different treatment regimens is statistically significant (P < 0.001); the annual per capita medical cost of targeted first-line treatment with charity aid was about3 / 4 of that of radiotherapy or chemotherapy; the cost of treatment and drug expenditure accounted for 10.72% and 59.76% of the total medical expenditure, respectively. The Lung Cancer Treatment Guidelines recommending medicines accounted for 19.82% of total medical expenditure, of which, the cost by EGFR TKIs, which is not in the directory, accounted for 2.48% of the total expenditure of drugs; person-time and amount of annual compound growth rate were 103.96% and 148.79%, respectively. Conclusions and recommendations: EGFR TKIs and other special drugs not included in medical coverage is the main reason for patients without effective treatment and with heavy personal burden, it has necessity, feasibility and accessibility to add special drugs into the scope of medical security.
basic medical insurance, special medicine, non-small cell lung cancer, molecular targeted therapy
F840.684 C913.7
A
1674-3830(2016)7-28-7
10.369/j.issn.1674-3830.2016.7.006
2016-4-20
康洽福,福建省医疗保险管理中心铁路分中心主任药师,主要研究方向:基本医疗保险政策研究、合理用药与医疗监管。

