儿童阻塞性睡眠呼吸暂停综合征127例多导睡眠监测分析
励韶珺 柴鸣雷 章小青 吴 琳 夏晓青
儿童阻塞性睡眠呼吸暂停综合征127例多导睡眠监测分析
励韶珺 柴鸣雷 章小青 吴 琳 夏晓青
儿童;睡眠呼吸暂停综合征;阻塞性;多导睡眠描记术;诊断
儿童睡眠呼吸暂停综合征(OSAHS)是指睡眠过程中频繁发生部分或全部上气道阻塞,扰乱儿童正常通气和睡眠结构而引起的一系列病理生理变化[1],进而引起全身多系统损伤[2]。为进一步提高对儿童阻塞性睡眠呼吸暂停诊断的认识,现将我院儿科收住行睡眠多导仪(PSG)监测的127例OSAHS患儿进行临床分析,报道如下。
1 资料与方法
1.1 临床资料 纳入2013年8月—2015年3月在杭州市中医院儿科行PSG监测并明确诊断为OSAHS的患儿127例,均符合儿童OSAHS诊疗指南草案(乌鲁木齐)中的诊断标准[1],以儿童呼吸暂停低通气时间≥2个呼吸周期(约6s)为标准。根据睡眠呼吸暂停低通气指数(AHI)及阻塞性呼吸暂停指数(OAI),将患儿分为轻、中、重3型[1]。轻度:AHI 5~10或OAI 1~5;中度:AHI>10~20或OAI>5~10;重度:AHI>20或OAI>10。排除患有先天性心脏病、哮喘和智力障碍等疾病者。其中男80例,女47例;年龄1岁~11岁,平均(6.15±2.04)岁;病程1周~10年,平均(2.26±2.30)年;体质指数(BMI)12.5~29.6kg/m2,平均(16.46±3.05)kg/m2;轻度91例,中度19例,重度17例。三组性别、年龄、病程、BMI比较,差异无统计学意义(P>0.05)。
1.2 方 法
1.2.1 睡眠多导仪(PSG)监测 使用冰岛邦德安百(Embla Rembrandt)Embletta X100型13导多导睡眠监测系统和其附带的分析处理软件,采用国际通用方法,标准导联连接,每位患儿整夜监测时间不少于7h,监测结果由计算机自动分析后进行人工分析校正。
1.2.2 观察指标 测定三组平均氧饱和度(SaO2)、最低氧饱和度(LSaO2)、氧减指数(ODI)、BMI。对其主要的临床表现如鼻鼾、憋气、张口呼吸等及不同病因学进行统计分析。
1.2.3 统计学方法 运用SPSS19.0统计软件对数据进行分析。正态分布的计量资料以均数±标准差(±s) 表示,采用t检验;非正态分布的计量资料以中位数(上四分位数,下四分位数)[M(Q1,Q3)]表示,采用Mann-Whitney U检验比较;计数资料以率(%)表示,采用χ2检验。P<0.05表示差异有统计学意义。
2 结果
2.1 三组患儿主要临床表现比较 各组间临床症状比较差异无统计学意义(P>0.05),见表1。
2.2 三组患儿主要病因学比较 三组患儿或无明确病因,或有腺样体肥大、扁桃体肥大、变应性鼻炎、慢性鼻窦炎其中的一项或多项病因,各组间差异无统计学意义(P>0.05),见表2。
2.3 三组患儿各项观察指标比较 三组患儿LSaO2作者单位:杭州市中医院儿科(杭州 310007)通信作者:吴琳,Tel:0571-85827603比较,轻度组与重度组,中度组与重度组之间差异有统计学意义(P<0.05);ODI比较,三组间差异均有统计学意义(P<0.05);SaO2、BMI比较,三组间差异均无统计学意义(P>0.05),见表3。
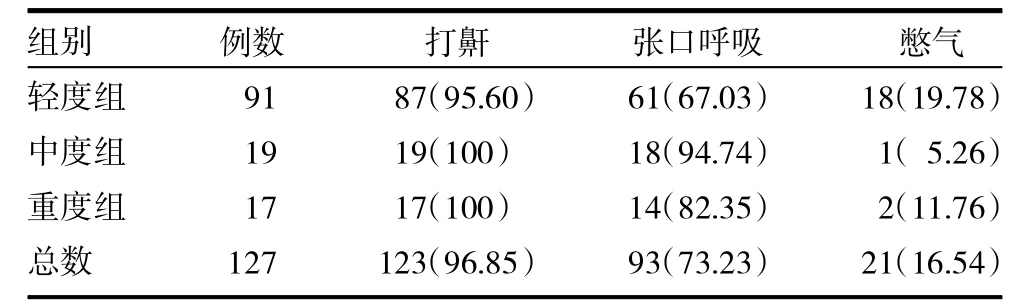
表1 三组患儿临床症状比较[例(%)]
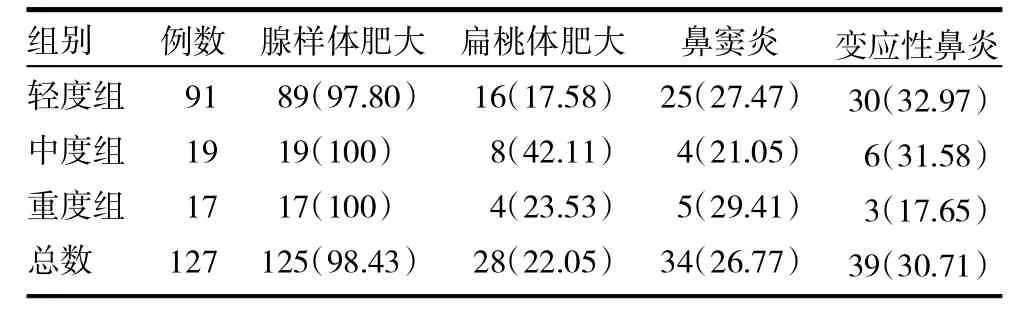
表2 三组患儿病因学比较[例(%)]

表3 三组患儿观察指标比较
3 讨论
儿童OSAHS主要临床表现包括夜间打鼾、张口呼吸、憋气,夜间惊醒,白天嗜睡或多动,以及非特异性行为异常等。而病因方面,儿童OSAHS较多见于鼻咽部的疾病,也有部分喉部、气管的问题,颅面部的畸形,神经调控的因素,在临床中最为常见的是腺样体肥大、扁桃体肥大、变应性鼻炎、鼻窦炎等。由于上述疾病的存在,气流通过狭窄的上呼吸道时,冲击鼻咽、口咽部的黏膜边缘和黏膜表面的分泌物引起震颤,导致粗大鼾声,而鼻腔堵塞,只能依靠张口呼吸,睡眠时气道的气体交换受阻,则出现憋气和易惊醒[3-4]。本研究显示,127例OSAHS患儿最常见的临床表现为打鼾(96.85%),其次为张口呼吸(73.23%)、憋气(16.54%);病因则是腺样体肥大(98.43%)居首位,其次为变应性鼻炎(30.71%)、鼻窦炎(26.77%)及扁桃体肥大(22.05%)。
对于具有OSAHS临床表现的疑似患儿,夜间PSG检查仍是目前诊断该病的标准方法[1]。目前临床上儿童PSG诊断标准仍沿用2007年儿童OSAHS诊疗指南草案(乌鲁木齐)[1],但该标准在临床应用中仍存在很多有待商榷的内容,有研究[5]认为1<AHI≤5 且OAI≤1、LSaO2<92%的习惯性打鼾儿童也存在OSAHS的临床特征。笔者发现OSAHS严重程度按AHI或OAI分类与按LSaO2分类往往有不相一致的情况,这可能与以下因素有关:一是儿童呼吸容量小,呼吸频率较成人快,呼吸暂停持续时间较短;二是儿童呼吸功能储备差,一旦发生呼吸阻塞,极易造成血氧饱和度下降而产生缺氧[3];三是儿童配合度差,睡眠状态易受干扰,同时易造成导联脱落,影响结果准确性。本研究按AHI或OAI分为轻、中、重3组,三组间临床表现、病因、平均SaO2及BMI均无显著差异。仅ODI一项在三组间两两比较均有统计学差异,提示儿童ODI随AHI或OAI增高显著升高,ODI越高,儿童OSAHS的程度就越严重。重度组LSaO2明显低于轻度组及中度组,一定程度上说明OSAHS病情越重,患儿夜间缺氧情况就越严重。目前国内诊断儿童OSAHS仍采用“AHI>5或OAI>1,且LSaO2<92%”的标准[1],但因儿童LSaO2只是个短暂而孤立的呼吸事件,有些LSaO2并不低甚至正常,而有些LSaO2很低,但为一过性降低,因而有研究者认为不能简单地用LSaO2来判断其OSAHS的严重程度,还应该结合ODI进行分析[4]。本研究表明,LSaO2在一定程度上能反映儿童OSAHS严重程度,但ODI对判断儿童OSAHS严重程度有更好的临床指导意义。目前成人OSAHS的严重程度判断已经以AHI为标准,同时根据LSaO2,注明低氧血症程度[6]。儿童应该参照成人的判断模式,同时结合ODI指数,制订更为准确并能指导临床实践的诊断标准。
[1]中华耳鼻喉头颈外科杂志编委会,中华医学会耳鼻咽喉科学分会.儿童阻塞性睡眠呼吸暂停低通气综合征诊疗指南草案(乌鲁木齐)[J].中华耳鼻咽喉头颈外科杂志,2007,42(2):83-84.
[2]王玮.《阻塞性睡眠呼吸暂停综合征治疗临床指南》(2013)解读[J].中国实用内科杂志,2014,34(2):174.
[3]苏述平,姚红兵,陶东亚.儿童扁桃体疾病与全身疾病的关系[J].重庆医学,2008,37(20):2284-2286.
[4]戈录芳,康翠清,张秀兰.儿童阻塞性睡眠呼吸暂停低通气综合征多导睡眠监测分析[J].临床误诊误治,2012,25 (2):88.
[5]秦旭,陈爱欢,孙丽红.儿童阻塞性睡眠呼吸暂停低通气综合征诊断标准的探讨[J].中华儿科杂志,2015,53(7):528.
[6]中华耳鼻咽喉头颈外科杂志编辑委员会,中华医学会耳鼻咽喉头颈外科学分会咽喉学组.阻塞性睡眠呼吸暂停低通气综合征诊断和外科治疗指南[J].中华耳鼻咽喉头颈外科杂志,2009,44(2):95.
(收稿:2015-09-01 修回:2015-12-01)

