小儿围手术期液体和输血管理指南(2014)
中华医学会麻醉学分会
【编者案】新生儿先天性肝脏疾病和胆道畸形在我国发病率较高,大部分患儿病情无法通过常规手段控制从而发展为终末期肝病。目前,肝移植术已经成为小儿终末期肝病最有效的治疗方法,研究报道显示,肝移植手术能够明显改善患儿预后,将5年生存率提高70%~90%。终末期肝病患儿生长发育和病理特点不同于成人患者,多数患儿发育滞后、体重低、营养状态差,通常伴有严重的生理功能异常。此类患儿由于肝硬化、大量腹腔积液诱发腹腔压力增高,长时间压迫膈肌导致双侧局限性肺不张、肺感染;患儿多为葛西术后和(或)合并腹腔感染导致的腹腔内组织黏连,加上终末期肝病凝血功能障碍,术中游离操作困难、出血量大;术中操作常压迫下腔静脉,无肝期前后阻断、开放下腔静脉、门静脉以及由此引发的再灌注综合征均可导致血流动力学指标剧烈波动; 此外,肝移植手术时间长、切口大,术中隐性液体流失量大。以上诸多因素使得小儿肝移植围术期液体管理较其他手术复杂,更加具有挑战性。2014版《小儿围手术期液体和输血管理指南》系统地介绍了小儿液体代谢情况,围术期液体输入量的计算方法及种类选择,对于指导小儿肝移植术中液体管理具有十分重要的指导意义。(丁梅,王刚,天津市第一中心医院麻醉科)
1 概 述
小儿围手术期液体管理不当,液体输入过多或不足,未及时纠正水与电解质紊乱,均可引起诸多问题,较成人更易危及生命。参照中华医学会麻醉学分会2009年《小儿围手术期液体和输血管理指南》,并根据患儿特点,特制定本指南。本指南包括以下内容:① 各年龄组儿童液体生理需要量的计算方法;② 小儿围手术期体液缺乏的评价和纠正;③ 各年龄组儿童术中液体治疗的推荐意见;④ 围手术期血容量评估及输血的建议。
2 小儿围手术期液体管理特点
要实现小儿围手术期液体的正确管理,就必须了解小儿的生理特点以及伴随其生长发育所发生的变化。
2.1 体液总量和分布(表1):人体大部分由体液组成。胎儿期到儿童期的生长发育过程中,机体体液的比例发生着巨大的变化。年龄越小体液所占体重比例越大,主要是间质液量的比例较高,而血浆和细胞内液量的比例与成人相近。

表1 不同年龄的体液分布比例占体重的(%)
2.2 体液成分:小儿体液成分与成人相似,唯新生儿在出生后数日内血钾、氯、磷和乳酸偏高,血钠、钙和碳酸氢盐偏低,细胞内、外液的化学成分见表2。
2.3 各年龄组体液代谢的特点
2.3.1 新生儿出生后的最初几天内,水的丢失可使体重下降5%~15%。出生第1天的液体需要量相对较低,数天后液体丢失及需求相对增加,每日水转换率(100 ml/kg)亦明显高于成人(35 ml/kg),体液总量、细胞外液和血容量与体重之比均大于成人(表3)。新生儿心血管代偿能力差,两侧心室厚度相近,液体过荷易出现全心衰。体液丢失过多,易致低血容量、低血压,严重者可使肺血流量减少,引起低氧血症和酸中毒,致使动脉导管开放并可能恢复胎儿循环。新生儿肾脏发育尚未完善,肾小球滤过率仅为成人的15%~30%,肾小管未充分发育,肾脏维持水和电解质正常的能力比成人差。

表2 小儿体液成分

表3 正常小儿每日失水量
2.3.2 婴儿期对容量过多的耐受性仍然较差,虽然发生全心衰的概率比新生儿小,但仍易发生心衰。肾脏对水、电解质的调节能力较差。婴儿体内液体不足时,易致代谢性酸中毒和高渗性脱水。
2.3.3 幼儿期机体各器官的功能逐步接近成人水平,在不同前、后负荷情况下,维持正常心排出量的能力、肾小球的滤过率和肾小管的浓缩功能已与成人接近,对液体的管理与成人相似。
3 围手术期输液
小儿围手术期液体治疗的目的在于提供基础代谢的需要(生理需要量),补充术前禁食和围手术期的损失量,维持电解质、血容量、器官灌注和组织氧合正常。
3.1 术前评估:择期手术的患儿,因术前禁食多有轻度液体不足。减少禁食时间,术前2小时饮用清饮料,可让患儿更舒适并使机体不缺水,这对于婴幼儿来说更为重要(详见禁食指南)。
严重创伤、肠梗阻、伴有胸、腹腔积液的患儿可能存在进行性血容量的丢失和第3间隙的液体转移。术前有发热、呕吐和腹泻等临床情况的患儿可伴有不同程度的脱水。可通过观察婴幼儿黏膜、眼球张力和前自饱满度对失水程度进行粗略评估(表4)。儿童体重减轻是判断脱水的良好指征。尿量是评估和治疗脱水的重要指标。进一步的生化检查将有助于确定脱水的性质:低渗性(血浆渗透浓度<280 mmol/L,血钠浓度<130 mmol/L),等渗性(血浆渗透浓度280~310 mmol/L,血钠浓度130~150 mmol/L)或高渗性(血浆渗透浓度>310 mmol/L,血钠浓度>150 mmoI/L)。
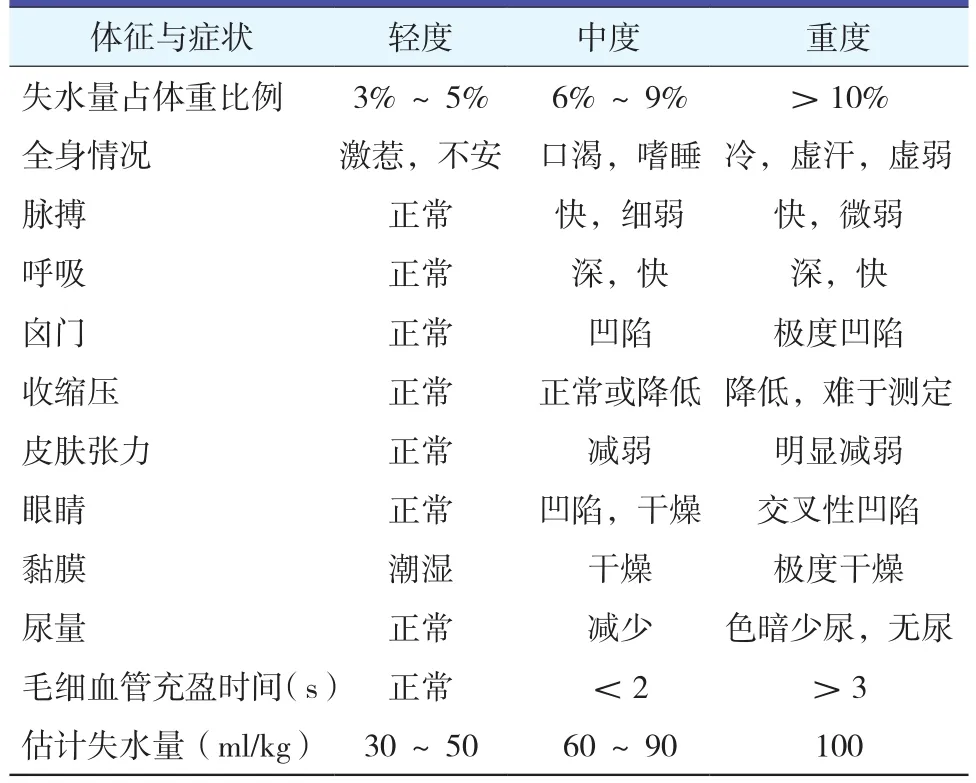
表4 新生儿和婴幼儿脱水程度的评估
3.2 输液量的确定
3.2.1 维持性输液补充生理需要量,可根据体重、热卡消耗和体表面积计算。手术期间的输液量根据患儿体重按小时计算(表5)。例如:15 kg小儿每小时水需要量=(4×10)+(2 ×5)=50 ml/h;每日水需要量=(100×10)+(50×5)= 1 250 ml/24 h。

表5 小儿维持液需要量
每代谢4 185 J(1 J=0.239 cal)热量需1 ml水,因此,清醒儿童的热卡和水消耗相等。10 kg以下的婴儿生理需要热量为418 J /(kg·d),其中50%用于维持基础代谢,另外50%用于生长发育。10 kg以上婴儿生长发育减缓,热卡需要量相应减少为209 J /(kg·d),即〔(4 185 J +209 J)/(kg·d)〕。20 kg以上患儿生长进一步减缓,热卡需要量减至104 J /(kg·d),即〔6 278 J + 104 J /(kg·d)〕。临床治疗须参考计算结果并根据患儿对液体治疗的反应决定治疗方案:① 足月新生儿(胎龄>36周)出生后最初几天会正常丢失占体重10%~15%的水分,液体的维待需要量减少(表6);② 足月新生儿在出生后48小时内应给予10%葡萄糖2~3 ml /(kg·h)或 40~80 ml /(kg·d);③ 体重<2 kg的早产儿液体治疗推荐至少给予4 ml /(kg·h)或100 ml /(kg·d)输液量,并应每日监测体重和电解质,及时确定治疗方案;④ 儿童出现以下情况时液体维持需要量增加:发热(体温每升高1℃,热卡消耗增加10%~12%)、多汗呼吸急促、代谢亢进(如烧伤)、处于暖箱中或光照治疗中的儿童失水量将明显增加,在计算维持液需求量时应考虑;⑤ 儿童加强监护病房(PICU)中处于镇静状态和吸入加湿气体的患儿液体维持量是否需减少意见尚不统一,多数研究人员认为不会影响液体的维持量。

表6 出生最初几天的维持液需要量
3.2.2 补充性输液补充不正常的失水,包括消化液丢失(腹泻、呕吐、胃肠引流等)、手术创伤导致的局部液体丢失或失血。① 补充因术前禁食引起的缺失量:按禁饮时间计算需补充的缺失量,即生理需要量×禁饮时间。计算得出缺失量,在手术第1个小时补充半量,余下液量在随后2小时内输完。② 补充不同手术创伤引起的液体丢失(如体腔开放、浆膜下液体积聚等),一般小手术失液量为 2 ml /(kg·h)、中等手术为 4 ml /(kg·h)、大手术为6 ml /(kg·h),腹腔大手术和大面积创伤时失液量可高达15 ml /(kg·h)。
3.3 输液种类的确定:围手术期可供选择的液体包括晶体液和胶体液,应根据患儿的需要,并考虑液体的电解质、含糖量和渗透浓度进行选择(表7)。

表7 人体血浆及儿童常用静脉输液的成分
通常小儿围手术期使用无糖等张平衡盐溶液(BEL)是比较理想的,而较小的婴幼儿可以酌情使用含1%~2%葡萄糖的平衡盐溶液,当手术中失液、失血较多时应增补胶体液,可选用清蛋白等血液制品或羟乙基淀粉、明胶类等血浆代用品。
3.3.1 低张性液体:原则上维持性补液可选用轻度低张液,如0.25%~0.5%氯化钠溶液。但大量输注容易导致术后低钠血症,甚至引起脑损伤。
3.3.2 等张性液体: 等渗液的丢失继发于创伤、烧伤、腹膜炎、出血和消化道的液体丢失,术中所有的体液丢失都应以等张溶液(平衡盐溶液、林格液或生理盐水)补充。
3.3.3 葡萄糖液:大多数儿童对手术刺激有高血糖反应,而输入含糖溶液将加重血糖的升高。小儿手术过程中不建议常规输注葡萄糖液,但要注意以下几点:① 多数患儿术中给予无糖溶液,注意监测血糖;② 低体重儿、新生儿或长时间手术的患儿应采用含糖(1%~2.5%葡萄糖)维持液,并应监测血糖;③ 早产儿、脓毒症新生儿、糖尿病母亲的婴儿及接受全肠道外营养的儿童术中可用2.5%~5%葡萄糖溶液,应监测血糖水平,避免单次静脉注射高渗葡萄糖;④ 术前已输注含糖液的早产儿和新生儿术中应继续输注含糖液。
3.4 输液注意事顶
3.4.1 小儿输液的安全范围小,婴幼儿更为明显,即液体最小必须量与最大允许量之比较小,两者绝对值的差更小; 计算补液总量时应包括稀释药物(包括抗生素)在内的液体量。
3.4.2 补液速度取决于失水的严重程度,但小儿围手术期输液时要注意控制输液速度及输入液量,建议婴幼儿术中补液使用输液泵控制或选用带有计量的输液器。
3.4.3 术中如出现尿量减少、心动过速、低血压或末梢灌注不良等血容量不足的症状时,应积极进行补充容量治疗。
3.4.4 短小择期手术的患儿,一般情况良好,输液不是必须的;患儿手术时间超过1小时或术前禁食禁饮时间较长,应给予静脉输液。
3.4.5 胶体液也是药物,对胶体的选择,尤其羟乙基淀粉的使用要慎重,对于早产儿、新生儿及婴儿来说,5%的清蛋白仍是比较好的选择。
3.4.6 根据患儿病情缓急、严重程度等具体情况,强调个体化输液。
3.4.7 大手术尽量做到目标导向治疗,根据患儿对补液的反应及时对补液量和速度做出调整。
3.5 监测要点
3.5.1 健康小儿行择期手术前无需检测血清电解质。
3.5.2 术前需要静脉补液的儿童,无论是择期或急症手术,术前都需要检测血清电解质。
3.5.3 尿量能较好地提示输液是否适宜,至少应能维持1 ml /(kg·h)的尿量。
3.5.4 应注意监测收缩压的变化,必要时可建立有创血压和中心静脉压监测。
3.5.5 婴幼儿前囟饱满度、皮肤弹性和黏膜湿润度可作为评估容量是否充分的参考依据。
3.5.6 必要时,应测定血气、血糖和血细胞比积等。
4 围手术期输血
4.1 术前估计:择期手术患儿要求血红蛋白>100 g/L(新生儿140 g/L),低于此标准,麻醉危险性会增加。贫血患儿应在纠正贫血后进行择期手术,某些贫血患儿需行急症手术时,术前可输浓缩红细胞。输注4 ml/kg的浓缩红细胞可增高血红蛋白10 g/L。预计术中出血量可能达血容量的10%或以上者,术前应检查血型并充分备血。对于低血容量及/或术中可能需大量输血者,应预先置入中心静脉导管。
4.2 血容量估计(EBV):了解血容量以及失血量对小儿尤为重要,同样容量的失血对小儿的影响明显高于成人,如1 000 g的早产儿,失血45 ml已相当于其循环血容量的50%(表8)。
4.3 估计失血量:小儿术中应尽量精确估计失血量,但小儿失血量的精确估计较困难,可采用纱布称重法、手术野失血估计法(注意防止低估失血量)等估计失血量,应使用小型吸引瓶,以便于精确计量,术中可使用简易红细胞比容和血红蛋白测定来确定丢失红细胞的情况;心动过速、毛细血管再充盈时间和中心-外周温度差是较可靠的参考体征。

表8 与年龄相关的血容量及血红蛋白含量
应注意可能存在的体腔内(腹腔、胸腔)积血小婴儿的某些诊断性抽血,可能会造成明显的失血,应对其进行限量。
4.4 术中输血
4.4.1 术中应根据患儿年龄、术前血红蛋白、手术出血量及患儿的心血管反应等决定是否输血。对于全身状况良好的小儿,当失血量达到EBV的15%以上时,应给予输血。
4.4.2 婴幼儿术中少量出血,已丢失其相当大部分的血容量,因此,失血操作一开始就必须积极、快速、等量地输血或适量的胶体液(如羟乙基淀粉或5%清蛋白)。
4.4.3 通常将25%作为血细胞比容可接受的下限,累及呼吸系统或心血管系统疾患的婴幼儿(如发绀型先心病患儿),需较高的血细胞比容,以保证组织的氧供。

