椎管内麻醉卵巢手术和新斯的明硬膜外术后镇痛的比较
王丰顺王 艳陆惠元
(1 青岛龙田金秋妇产医院麻醉科,山东 青岛266071;2 青岛龙田金秋妇产医院妇产科,山东 青岛266071;3 青岛大学医学院第二附属医院(青岛中心医院)麻醉科,山东 青岛266000)
椎管内麻醉卵巢手术和新斯的明硬膜外术后镇痛的比较
王丰顺1王 艳2陆惠元3
(1 青岛龙田金秋妇产医院麻醉科,山东 青岛266071;2 青岛龙田金秋妇产医院妇产科,山东 青岛266071;3 青岛大学医学院第二附属医院(青岛中心医院)麻醉科,山东 青岛266000)
目的 比较腰硬联合与硬膜外经腹卵巢手术麻醉和左旋布比卡因与布比卡因复合新斯的明术后镇痛效果。方法 60例卵巢手术患者,年龄16~48岁,体质量47~83 kg,ASA Ⅰ~Ⅱ级,随机分成A、B两组各30例。L2~3硬膜外穿刺成功,A组注入0.75%布比卡因4 mL,B组注入1%利多卡因4 mL,各加入20 μg肾上腺素作为实验量,B组用腰穿针顺硬膜外穿刺针入蛛网膜下腔,注入布比卡因15 mg,然后各向头端置入硬膜外导管4 cm,A组硬膜外注入局麻混合液初量,A、B组术中酌情注入追加量,维持阻滞平面。观察比较两组局麻药用量、血液动力学变化、感觉、运动阻滞和不良反应以及术后当VAS评分≥3分,硬膜外注入A组:布比卡因15 mg或B组:左旋布比卡因15 mg各复合新斯的明2 μg/kg。术后记录活动时镇痛强度、镇痛时间和不良反应。结果 硬膜外预注0.75%布比卡因4 mL再置入硬膜外导管注入局麻药有血液动力学变化较轻(P<0.05)和不良反应轻,两组感觉和运动阻滞皆较完善,肌松满意。术后VAS评分相比无显著差异(P>0.05);注药后痛觉比较明显(VAS评分≥3分)时间:A组(711±128)min、B组(743±143)min(P>0.05)。结论 置管前注入0.75%布比卡因4 mL硬膜外阻滞卵巢手术的麻醉血液动力学较稳定,不良反应轻,安全有效并能达到腰麻较完善的麻醉效果。两组复合新斯的明有明显镇痛作用而无明显不良反应。
新斯的明;布比卡因;左旋布比卡因;硬膜外镇痛;经腹卵巢手术
经腹卵巢手术要求阻滞范围较广和完善的下腹部和盆腔肌松,腰麻阻滞较完善;本研究比较和评价硬膜外预注0.75%布比卡因4 mL再经硬膜外导管注入局麻药与腰-硬联合麻醉比较经腹卵巢手术中的麻醉效果,并选用左旋布比卡因与布比卡因复合新斯的明硬膜外术后镇痛,比较两组的镇痛效果和不良反应。
表1 A、B两组的年龄、体质量、麻醉到手术开始和手术时间()

表1 A、B两组的年龄、体质量、麻醉到手术开始和手术时间()
注:组间比较,△△P<0.01
组别 例数(n) 年龄(岁) 体质量(kg) 麻醉至手术开始(min) 手术时间(min)A 30 34.8±8.4 56.3±9.4 44.7±10.5△△ 87.8±19.3 30 33.6±9.5 58.4±10.1 35.3±9.6 85.2±21.6 B

表2 两组感觉阻滞比较
1 资料与方法
1.1一般资料:患者选择,60例ASAⅠ~Ⅱ级子卵巢手术患者,年龄16~48岁,体质量47~83 kg,随机分成A、B两组各30例。
1.2麻醉方法:麻醉前30 min肌内注射苯巴比妥钠0.1 g。入室输乳酸林格液500 mL,面罩吸氧5 L/min,选L2~3硬膜外穿刺,A组注入0.75%布比卡因4 mL、B组注入1%利多卡因4 mL和各加入20 μg肾上腺素作为实验量,无脊麻征和入血管征,B组用腰穿针顺硬膜外穿刺针入蛛网膜下腔,有脑脊液回流,8~10 s 注入布比卡因15 mg(用脑脊液或生理盐水稀释3 mL),各向头端置入硬膜外导管4 cm,A组间隔1~2 min分2~3次,每次3~6 mL注入局麻混合液(1.6%利多卡因+0.2%丁卡因+1/20万肾上腺素)作为初量,使麻醉上界达T8~6 以上。术中根据BP、HR、肌松按需注入局麻混合液追加量3~5 mL以维持麻醉平面。切皮前静脉注射哌替啶25~50 mg、氟哌啶2.5~5 mg。麻醉中SBP低于原来的30%或90 mm Hg时静脉注射麻黄碱6~10 mg,若HR低于原来的20%或55次/分,静脉注射阿托品0.3~0.5 mg。麻醉手术过程中静脉输入晶胶液体。
1.3监测方法:麻醉过程中连续监测记录无创BP、心电(ECG)和脉搏血氧饱和度(SpO2)。分别注药后即刻、2.5 min、5 min然后间隔5 min,30 min后15 min测一次感觉和运动阻滞情况。感觉神经阻滞用针尖戳刺被麻醉的皮肤区域,皮肤感觉消失节段为阻滞平面。运动阻滞评分采用改良Bromage[1]等级评估法(0=无运动阻滞;1=不能抬大腿;2=不能弯曲膝部;3=不能移动腿和踝部)。记录感觉阻滞时间,达Bromage 1级和3级时间。感觉阻滞平面出现时间;最高阻滞平面;达最高平面时间;运动阻滞起效时间;达到Bromage 3级起效时间。
腹部肌松质量评定:腹肌松弛以RAM(the rectus abdominal muscle score)[2]等级评估法,硬膜外腔注入局麻混合液后10 min、20 min、30 min进行评估(0=双手抱头能平卧坐起;1=能双臂平伸平卧坐起;2=能抬头和肩胛部离床;3=能抬头和肩;4=触及腹肌紧张;5=完全阻滞),麻醉医师以及手术医师操作和关腹时是否容易给以评定:肌松效果好,对手术无干扰为极满意;有干扰但可接受为满意;不能接受为不满意。
1.4镇痛方法:术中术后采用视觉模拟评估法(visual analogue scale,VAS)进行疼痛评分,10 cm VAS标尺,0 cm为无痛,10 cm为剧痛。术中如VAS评分≥2分时,对手术有干扰静脉注射芬太尼25~50 μg,或注入硬膜外局麻混合液3~5 mL,维持阻滞平面T8以上。术后当VAS评分≥3分,分别A组:布比卡因15 mg或B组:左旋布比卡因15 mg,各复合新斯的明2 μg/kg,用生理盐水稀释至8 mL硬膜外注入,拔除硬膜外导管,记录注药后10 min、3 h、6 h、9 h、12 h和24 h有活动(咳嗽或翻身)时VAS疼痛评分、时间和不良反应。
1.5统计学分析:所有数据采用SPSS13.0统计软件进行分析,计量资料采用均数±标准差()表示,组间、组内比较均采用t检验。计数资料采用χ2检验,P<0.05认为有统计学意义。
2 结 果
2.1A、B组的年龄、体质量和手术时间比较无显著差异(P>0.05),麻醉到手术开始B组显著提前(P<0.01),见表1。局麻药用量:A组,(15.8±0.97)mL,B组,(4.83±1.21)mL;输液量:A组(1127.1±119.5)mL,B组(1428.2±177.1)mL,两组比较差异极显著(P<0.001)。
2.2感觉阻滞见表2,平面出现时间,达最高平面时间,两组比较差异极显著(P<0.001)。
2.3运动阻滞见表3,从椎管内注药至Bromage 1级和3级起效时间,两组有极显著性差异(P<0.001)。

表3 达到Bromage 1级和 3级起效时间
2.4腹肌评定两组比较无显著差异(P>0.05),见表4。A组2例,B组1例探察腹腔或提拉卵巢时患者轻度烦躁,静脉注射小量芬太尼和或硬膜外注入局麻药后改善。
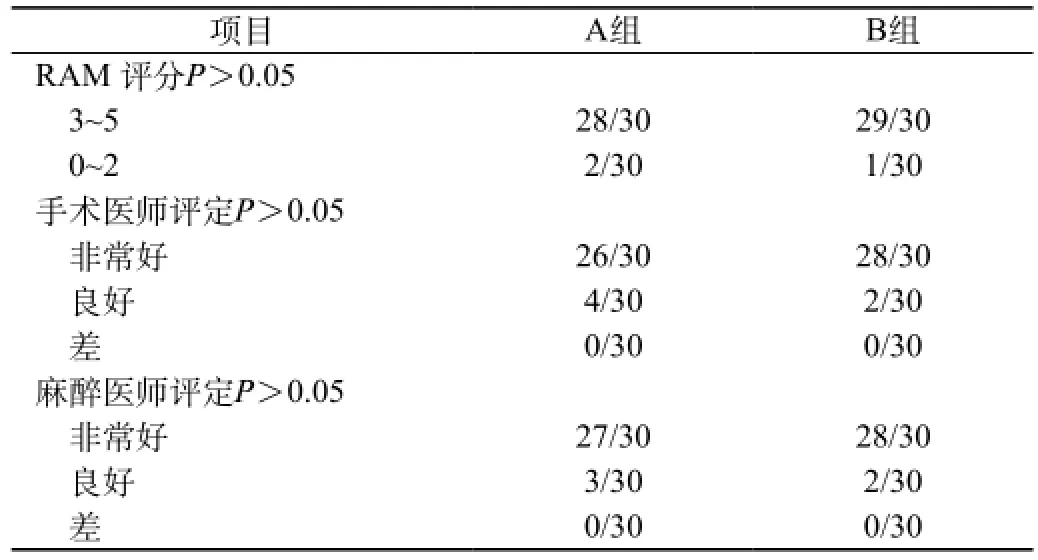
表4 腹部肌松质量评定
2.5血液动力学变化,见表5。在给药初量后10 min,A组SBP和HR较注药前有显著下降(P<0.05),B组在给药5 min、10 min SBP、DBP和HR较注药前有非常显著下降(P<0.01)。A组SBP下降>30% 2例,B组17例。B组HR下降>20% 17例。A组静脉注射麻黄碱6~10 mg 5例,B组19例。A组静脉注射阿托品0.5 mg 3例,B组12例。
2.6术后24 h不同时间活动时VAS评分,见表6。术后VAS评分:两组相比无显著差异(P>0.05);注药后痛觉比较明显(VAS评分≥3分)时间:A组(711±128)min、B组(743±143)min(P>0.05)。
2.7不良反应:术中A组2例B组4例出现寒战反应,静脉注射哌替啶和氟哌啶后消失,B组3例出现恶心反应。术后无恶心呕吐、皮肤瘙痒、心动过缓和呼吸抑制病例,24 h内拔出导尿管未见尿潴留发生。
3 讨 论
CSEA[3-4]既发挥腰麻用药量小,麻醉起效迅速,效果确切,失败率低,骶神经阻滞完善充分,肌肉松弛满意,盆腔操作方便,又有连续硬膜外麻醉作用时间灵活及术后硬膜外腔镇痛的优点。但明显影响血液动力学,使输液量和心血管激动药应用明显增加,不良反应较明显。连续硬膜外麻醉诱导时间长,阻滞不全或麻醉失败发生率为9.55%,剖宫产患者甚至高达25%以上[5],说明腰骶部神经容易阻滞不全,麻醉满意率明显降低。改良Bromage[1]评估法描述了阻滞扩散程度,因为控制髋、膝和踝关节的肌肉均代表了不同的腰骶神经水平,髋关节周围的肌肉是受L1~S3的神经支配,而膝和踝关节周围的肌肉是受L4~S2神经支配。Axelsson[6]选用0.5%布比卡因硬膜外注入的研究中发现L5~S2运动阻滞较L1~L4困难,其原因可解释为L5~S2的脊神经根直径较粗,难以完全阻滞。另外的解释是随着与注射点距离增加,局麻药的量减少的原故,如此在L5~S2会产生起效慢运动阻滞差效果,A组预注0.75%布比卡因后在注射部位(L2~3)上下各二三节出现阻滞[7],补偿局麻药扩散时的差异,因其浓度较高对直径较粗脊神经根可以完全阻滞,达到了较完善腰骶神经阻滞效果,减少了阻滞不全发生率。
表5 血液动力学变化()
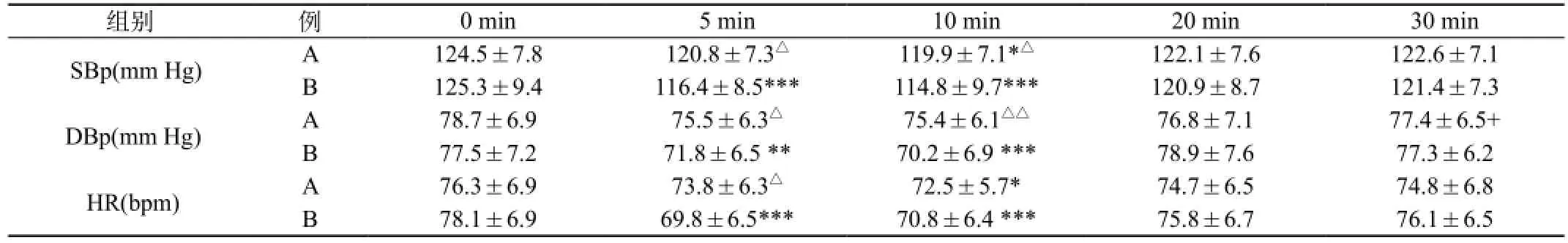
表5 血液动力学变化()
注:组内比较vs 0 min *P<0.05,**P<0.01,***P<0.001;组间比较△P<0.05,△△P<0.01,△△△P<0.001
125.3±9.4 116.4±8.5*** 114.8±9.7*** 120.9±8.7 121.4±7.3 DBp(mm Hg) A 78.7±6.9 75.5±6.3△ 75.4±6.1△△ 76.8±7.1 77.4±6.5+ B组别 例 0 min 5 min 10 min 20 min 30 min SBp(mm Hg) A 124.5±7.8 120.8±7.3△ 119.9±7.1*△ 122.1±7.6 122.6±7.1 B 78.1±6.9 69.8±6.5*** 70.8±6.4 *** 75.8±6.7 76.1±6.5 77.5±7.2 71.8±6.5 ** 70.2±6.9 *** 78.9±7.6 77.3±6.2 HR(bpm) A 76.3±6.9 73.8±6.3△ 72.5±5.7* 74.7±6.5 74.8±6.8 B
表6 注药术后不同时间活动时VAS评分()

表6 注药术后不同时间活动时VAS评分()
注:组内比较vs 10 min*P<0.05,组间比较P>0.05
组别 10 min 3 h 6 h 9 h 12 h 24 h A 1.33±0.82 1.40±0.73 1.45±0.73 1.68±1.13 1.92±1.35* 1.62±0.91 B 1.27±0.87 1.37±0.91 1.42±0.91 1.55±0.97 1.87±1.03* 1.53±1.02
RAM评估法测评T5~T12神经节段阻滞效果[8],此节段不但支配腹直肌而且支配腹外斜肌(T8~T12)和腹横肌(T7~T12)。A组选用0.75%布比卡因L2~3点直接注入时,向上扩散过程中对脊神经根有较完善阻滞,向下扩散对布比卡因有一定稀释作用,但随着注射位点距离加大,稀释作用减弱。随着时间的延长,布比卡因作用减弱,注入的追加量向上下扩散以加强阻滞作用。术中探查腹腔和牵拉卵巢时患者有燥动,与局麻药在硬膜外腔扩散程度以及手术后期腰麻平面减退反射引起腹肌紧张。
在整个麻醉过程中,A组比 B组血液动力学稳定,A组出现2例B组4例寒战反应,B组3例有恶心,可能与注入局麻药初量或腰麻液使麻醉平面较广,阻滞了相当部分的交感神经兴奋功能,同时副交感神经亢进,血液动力学明显波动有关。
新斯的明类似吗啡具有亲水性,硬膜外用量的10%~20%可透过硬膜进入脑脊液[9]并渗透到脊髓和神经根,使乙酰胆碱浓度升高并于M(M1和M2)受体和N受体介导而起作用。局麻药可通过阻滞钠离子的内流抑制动作电位的产生和神经冲动的传导,加上新斯的明使脑脊液乙酰胆碱浓度升高,与M受体介导作用,二者复合可使镇痛作用加强时间延长,表现复合利多卡因可达10 h[10],复合左旋布比卡因或布比卡因12 h左右,以后疼痛评分增加也不很显著。临床研究显示[11]硬膜外单用新斯的明膀胱镜手术可明显缓解疼痛而不影响排尿功能。新斯的明复合布比卡因硬膜外镇痛可显著降低布比卡因用量达25%[12],开胸术后新斯的明复合布比卡因和吗啡硬膜外镇痛可有效缓解疼痛,减轻吗啡产生尿储留,并且可早期拔除导尿管而不影响排尿功能[13],提高了患者的舒适度。
总之,卵巢手术选L2~3硬膜外阻滞,置管前注入 0.75%丁哌卡因4 mL再经导管注入混合液的麻醉,操作较简单,阻滞较完善,血液动力学较稳定,不良反应轻,并且经济。新斯的明复合布比卡因或左旋布比卡因在子卵巢手术硬膜外术后具有明显镇痛作用和无明显不良反应。
[1] Axelsson K,Hallgren S,Widman B,et al.A new method for measuring motor block in the lower extremities[J].Acta Anaesthesiol Scand,1985,29(1):72-78.
[2] Wood MB,Rubin AP.Acomparison of epidural 1% ropivacaine and 0.75% bupivacaine for lower abdominal gynecologic surgery[J]. Anesth Analg,1999,76(7):1274-1278.
[3] 陆惠元,于礼、王寿世.小剂量左旋布比卡因与布比卡因复合芬太尼腰麻在高龄病人乙状结肠切除术的比较研究[J].中国临床研究,2012,25(3):231-233.
[4] 陆惠元,于礼、范晓琳.子宫切除术椎管内两种麻醉方法麻醉效果的比较[J].中国厂矿医学,2009,22(5):527-529.
[5] 张野.复合腰麻硬膜外麻醉[J].国外医学麻醉与复苏分册,1996,17(4):210-212.
[6] Axelsson K,Nydohl PA,Philipson L,et al. Motor and sensory blockade after epidural injection of mepivacaine,bupivacaine,and etidocaine-A double-blind study[J].Anesth Analg,1989,69(3):739-747.
[7] 谢荣.麻醉学[M].3版.北京:科学出版社,1994:368-369.
[8] Zundert VZ,Vaes L,Van der Aa P,et al.Motor blockade during epidural anesthesia[J].Anesth Analg,1986,65(2):333-336.
[9] Lauretti GR,Oliveerira RD,Reis MP,et al.Study of three different doses of epidural neostigmine coadministered with lidocaine for postoperative analgesia[J].Anesthesiology,1999,90(6):1534-1538.
[10] 陆惠元,于礼,冷翠波,等.利多卡因与丁哌卡因复合新斯的明硬膜外术后镇痛的比较[J].中国临床研究,2013,26(8):818-819.
[11] Agarwal MM,Singh SK,Batra YK,et al.Effect of lumbar epidural administration of neostigmine on lower urinary tract function[J]. Neurourol Urodyn,2010,29(2):443-448.
[12] Ross VH,Pan PH,Owen MD,et al.Neostigmine decreases Bupivacaine use by patient-controlled epidural analgesia during labor: A randomized controlled study[J].Obstet Anesthesiol,2009,109(2): 524-531.
[13] Chia YY,Wei RJ,Chang HC,et al.Optimal duration of Urinary catheterization after thoracotomy in patients under postoperative patient-controlled epidural analgesia[J].Acta Anaesthesiol Taiwan,2009,47(4):173-179.
Comparison of Intraspinal Anesthesia Transabdominal Ovarian Operation and Neostigmine on Postoperative Epidural Analgesia
WANG Feng-shun1, WANG Yan2, LU Hui-yuan3
(1 Department of Anesthesiology, Longtian Jinqiu Obstetrics and Gynecology Hospital, Qingdao 266000, China;2 Department of Obstetrics and Gynecology, Longtian Jinqiu Obstetrics and Gynecology Hospital, Qingdao 266000, China;3 Department of Anesthesiology, Second Affiliated Hospital of Qingdao University Medical College(Qingdao Central Hospital), Qingdao 266042, China)
Objective Comparison of combined spinal epidural anesthesia(CSEA)and epidural anesthesia in transabdominal ovarian operation and postoperative analgesic effect of levobupivacaine and bupivacaine compound neostigmine. Methods Sixty patients, ASA classⅠ~Ⅱ, aged 16-48 yr, weighed 47-83 kg, undergoing transabdominal ovarian operation, were randomly divided into A(n=30)and B(n=30)groups. The lumber puncture was performed at the L2~3interspace, 0.75% bupivacaine 4 mL or 1% lidocaine 4 mL plus 20 μg epinephrine in A or B group as a"test dose "was injected prior to epidural insertion,subarachnoid injection of bupivacaine 15 mg in B group, the catheter was inserted upward 4 cm, the patients would receive local anesthetic mixture as the initial volume in A group. The anesthesia was maintained with epidural administration. The local anesthetic, blood pressure and heart rate, the spread level of analgesic and motor block, adverse events were observed and compared. While the VAS score was more than 3 cm after operation, the patients were received epidural bupivacaine as A group or levobupivacaine 15 mg as B group plus neostigmine 2 μg/kg. Results The epidural anesthesia of a prior injection of 0.75% bupivacaine 4 mL had less change of blood pressure and heart rate(P<0.05), as better motor block and muscle relaxation as spinal anesthesia's and fewer adverse events. Postoperative VAS score: the two groups had no significant difference (P>0.05); after the epidural injection pain is obvious (VAS score≥3 cm): A group(711±128)min, B group (743±143) min(P>0.05). Conclusion A prior epidural injection of 0.75% bupivacaine 4 mL has less hemodynamics change and is safe and as effective as spinal anesthesia's for the anesthesia in transabdominal ovarian operation. Postoperative epidural neostigmine coadministered with bupivacaine or levobupivacaine has obvious pain relief without increasing the incidence of adverse effects.
Neostigmine; Bubivacaine; Levobupivacaine; Epidural analgesia; Transabdominal ovarian operation
R614;R713.6
B
1671-8194(2015)24-0009-03

