钟森教授中西医结合辨治复治涂阳肺结核验案举隅
郑翔鸿 唐宋琪 万雪梅等
关键词:复治涂阳;肺结核;中西医治疗
中图分类号:R521文献标志码:A文章编号:1007-2349(2015)05-0001-05
钟森教授是成都中医药大学附属医院院长,博士生导师,中国中西医结合学会传染病、肝病专业委员会委员,四川省中西医结合学会肝病专业委员会副主任委员、防痨协会副理事长、感染病学专业委员会常务委员。主要从事内科感染病症临床工作多年,善用成方、古方治疗感染病症和疑难杂症。笔者在跟随钟森教授学习期间,见老师运用中药辨证治疗复治涂阳肺结核,往往能获得满意疗效。现将老师临证经验总结分析于下。
1“肺结核”的中医理论
肺结核,在传统医学中尚无确切的病名可称,概属肺痨、虚劳、骨蒸、鬼注和痨瘵等范畴。如《肘后备急方》曰:“积年累月,渐就顿滞,乃至于死”认识到本病属于慢性、传染性、消耗性疾病。中医认为肺痨的致病因素主要有:外因感染,“痨虫”伤人;二是内伤体虚,气血不足,阴精亏损。痨虫感染及正气虚弱两种病因互为因果。痨虫感染是发病的原因,正虚为发病的基础。正气不足,感染痨虫易于发病;正气旺盛则感而不易发之。同时,正气的强弱亦关乎于病情的轻重程度。痨虫感染是引起肺痨的必备因素,痨虫既是耗伤人体气血、阴精的直接原因,也是决定肺痨发生发展预后及转归的重要条件。[1]
本病病理性质以阴虚火旺为主。病理的转变,与病情的轻重及病程有关。一般说来,初起病变在肺,肺体受损,肺阴亏耗,肺失滋润,表现为肺阴亏损之候。继则肺肾同病,兼及心肝,而致阴虚火旺,或因肺脾同病,阴伤及气而致气阴两虚,后期肺脾肾三脏交亏,阴损及阳,可趋于阴阳两虚的严重局面。[2]
2典型病例
李某,女,21岁,大学生。2013年10月17日初诊。患者于2013年3月发现肺结核,一直予以疾控中心板式药物治疗效果不明显且同时伴有肝功异常,期间服用肝苏颗粒保肝治疗,患者于2013年6月自行停药,未完成疗程且用药不规范。于2013年10月1日入院治疗,在入院前1月患者出现发热,最高体温41℃,以午后发热明显。咳嗽、咯黄色干酪样痰、时有咯血。伴盗汗、消瘦,发热时头痛,自发病来患者体重下降约10 kg。
现症见:经常呛咳气急,发热有定时,扪之身热,持续时间较长,夜间汗出皮肤潮湿,时有骨蒸,手足显露衣被外,形体消瘦,颧红明显,失眠易醒,胸胁疼痛但可忍受,咽喉干燥,痰多质粘黄稠,时咯鲜血。纳少,小便黄,大便可。舌红而干,剥苔,脉细数。
相关辅助检查:3次Ziehl-Neelsen抗酸染色---晨痰查见抗酸杆菌3+;夜间痰查见抗酸杆菌2+;即时痰查见抗酸杆菌1+。结核分枝菌蛋白芯片检测提示:结核菌脂阿拉伯甘露聚糖抗体——弱阳性,结核菌16KD抗体——阴性,结核菌38KD抗体——弱阳性。
2013年12月25日改良罗氏培养基痰培养报告提示:分支杆菌培养阳性(+);菌种鉴定:人型结核分枝杆菌,药敏比例法提示一线二线抗结核用药均敏感,未见耐药。红细胞沉降率80 mm/hour;白蛋白339 g/L。
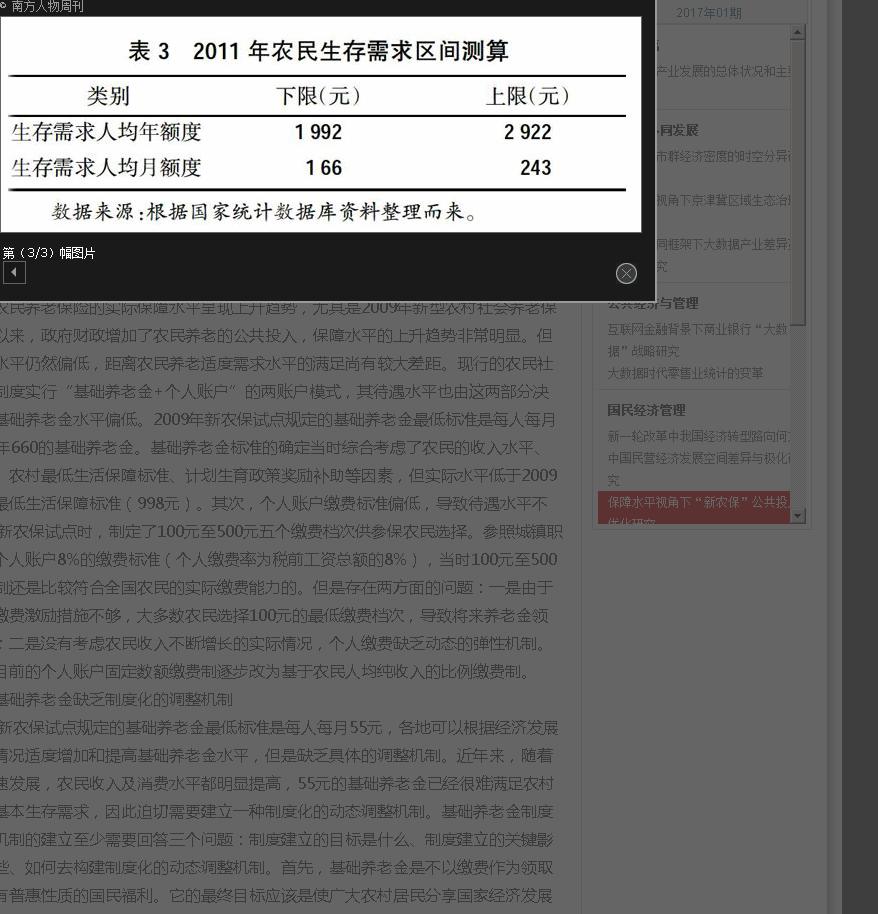
CT提示右肺中下叶见片状致密影,内可见支气管气象;右肺多发大小不等空洞形成,空洞内壁光滑;双肺野多发斑片状、结节状密度增高影。双侧颈根部、纵膈多发淋巴结增大、部分钙化。右侧少量胸腔积液,部分包裹(见下图1)。
诊断考虑复治涂阳肺结核伴咯血感染。西医治疗方案为:3HRZELfx/5HRLfx,参照《中国结核病防治规划实施工作指南》[3]、《临床诊疗指南结核病分册》制定[4]。
处方:①西药:强化期:异烟肼03 g,PO,QD×90D;利福平06 g,PO,QD×90D(空腹晨服);乙胺丁醇10 g,PO,QD×90D;吡嗪酰胺15 g,PO,QD×90D;左氧氟沙星片05 g,PO,QD×90D。②中药治疗上,钟森教授考虑患者肺痨(阴虚火旺证),自拟滋阴降火方,具体方药如下:
北沙参20 g,麦冬15 g,百合15 g,百部15 g,生地黄12 g,黄精15 g,山药15 g,茯苓15 g,白芨12 g,当归10 g,川贝母9 g,桔梗9 g,黄芩10 g,地骨皮10 g,十大功劳叶15 g,侧伯叶15 g。服用方法:20剂,水煎服,150 mL po tid,服用3月。方中北沙参、麦冬、百合、黄精、川贝母滋阴润肺生津,当归、生地黄柔润养血;桔梗、百部止咳化痰杀虫;白芨、黄芩、地骨皮、十大功劳叶、侧伯叶降火除蒸止血;山药、茯苓 培土生金。钟教授组方精炼,要到病所,切中病机,直折其害。
嘱患者每月实时监测Ziehl-Neelsen抗酸染色、肝肾功,血常规及尿常规。强化期间用药后2次随访结果提示:2013-11-07 3次Ziehl-Neelsen抗酸染色——晨痰未查见抗酸杆菌(-);夜间痰未查见抗酸杆菌(-);即时痰未查见抗酸杆菌(-)。血常规、尿常规及肝功未见明显异常。患者自诉咳嗽、咯痰、发热及饮食上均有很大改善,用药情况良好,按时服药。
2013-12-13 1次Ziehl-Neelsen抗酸染色---晨痰未查见抗酸杆菌(-),血常规、尿常规及肝功未见明显异常。尿酸:7399 umol/L,患者自觉症状上大有改善。
2014年01月17日复诊:与初诊相比,患者自觉上述症状均有改善,时有干咳,咳声短促,无潮热盗汗,手足心微热,已无咯血,偶感胸部隐隐作痛,咽喉微干,稍饮水即可缓解,二便可,舌红少津,脉细数。2014年01月17日查3次Ziehl-Neelsen抗酸染色---晨痰查见抗酸杆菌(-);夜间痰查见抗酸杆菌(-);即时痰查见抗酸杆菌(-)。其他相关检查未见异常。
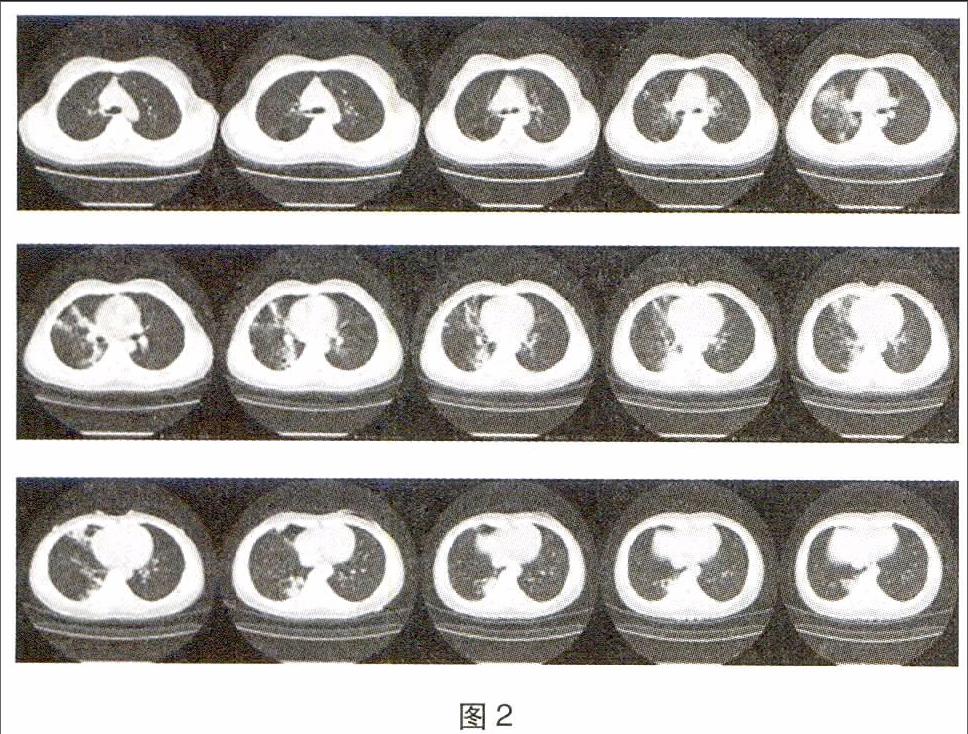
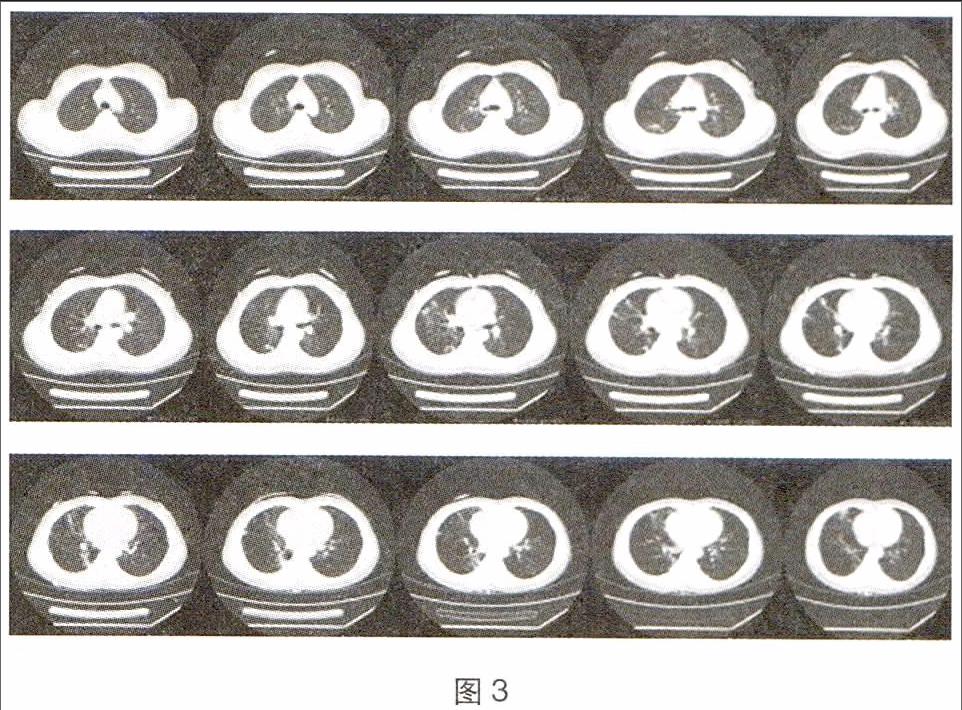
CT提示左肺上叶及右肺野可见多发小结节影、斑片影,以右肺中、下叶显著,其内可见空气支气管征及小空洞影,右肺下叶背段可见囊状透光区;右肺门稍增大。双侧颈根部、腋窝及纵隔内多发淋巴结显示、增大,部分钙化。右侧胸膜增厚。双侧胸腔未见积液。影像诊断:1左肺上叶及右肺继发型肺结核(以右肺中、下叶显著),与2013-10-02日比较病变有所好转;双侧颈根部、腋窝及纵隔内多发淋巴结显示、增大,部分钙化。2右肺下叶背段肺大泡形成;右侧胸膜增厚。(见下图2)。

