南京市医保差异化支付与分级诊疗的实证分析
黄汉明刘跃华卜亚丽
(1南京市社会保险管理中心医疗保险部 南京 210017;2清华大学公共管理学院 北京 100084)
南京市医保差异化支付与分级诊疗的实证分析
黄汉明1刘跃华2卜亚丽1
(1南京市社会保险管理中心医疗保险部 南京 210017;2清华大学公共管理学院 北京 100084)
为推动分级诊疗制度,建立分工协作的医疗服务体系,南京市基本医疗保险实行差异化支付政策,努力打造“大病进医院,小病进社区”的医疗保险就诊服务模式,分级诊疗初见成效,常见病、慢性病向基层就医趋势明显,重大疾病在三级医院就医比例稳中有升。但对于不限病种的门诊统筹,患者仍集中于三级医院,未取得向基层医院转移的效果。本文针对政策实施中存在的问题,提出重视人才和技术、健全药品保障机制、规范双向转诊标准,促进医生多点执业,实现信息共享和提高决策能力等建议。
分级诊疗;支付政策;医疗费用;对策
南京市基本医疗保险制度自2001年起实施以来,不断完善社区卫生服务机构定点准入和管理工作,通过调整参保人员医疗费用报销比例、实行首诊转诊等措施,向社区卫生服务机构予以政策倾斜,力争打造“大病进医院,小病进社区”的医疗保险就诊服务模式,积极促进社区卫生服务机构的发展,取得了阶段性成效。
1 政策倾斜的导向和效果
1.1 门诊慢性病政策对社区倾斜,分级诊疗初见成效
为鼓励社区卫生服务机构的发展,引导“小病、常见病、慢性病到社区”,南京市将42种常见多发慢性病纳入门诊慢性病(以下简称门慢)报销范围,实行门诊定点就医,允许慢性病患者在选择1家三级医疗机构的同时,增加1家二级以下医疗机构(含社区卫生服务机构)。在职、退休参保人员在社区就诊的基金支付比例分别为70%和85%,比非社区卫生服务机构高了10个百分点,其中70周岁以上退休人员在社区就诊的补助比例达95%。
据统计,2010-2014年门慢在无等级、一级、二级医院医疗费用占比呈逐年上升趋势,2014年较2010年分别增加2.19、0.28、2.6个百分点。其中无等级医院的医疗费用占比由2010年的11.32%上升至2014年的13.51%。而三级医院逐年下降,由2010年的47.86%降至2014年的42.79%,五年下降了5.07个百分点。根据2014年医疗支出情况统计,三级医院每下降一个百分点医疗费用减少1930万元。
就医人次占比在无等级、一级、二级医院也呈现逐年上升趋势。2014年较2010年分别增加2.37、1.92、2.18个百分点。其中二级医院就诊人次占比由22.61%上升至24.79%。而三级医院就诊人次占比逐年下降,由2010年的40.04%降至2014年的33.57%,五年下降6.47百分点(见表1)。
2014年医疗保险基金支付比例,一级医院为74.32%,三级医院为60.69%,两者相差13.63百分点。基金差异化支付政策对引导门慢患者到基层机构就诊起到了推动作用。
1.2 重大疾病纳入门诊特种病(以下简称门特)范围,三级医院就诊比例稳中有增
恶性肿瘤门诊治疗、重症尿毒症透析和器官移植后抗排斥治疗等重大疾病纳入门特,检查治疗基金给予90%左右补助。由于门特疾病的特殊性,以及参保人数增加和待遇的完善,门特在三级医院的费用和就医人次逐年增加。
2010-2014年门特在无等级、一级、二级医院的医疗费用占比逐年下降。2014年较2010年分别平稳下降1.86、0.77、2.2百分点,而三级医院由2010年的81.07%上升至2014年的85.18%,五年上升4.11百分点。根据2014年医疗支出情况统计,三级医院费用占比每上升一个百分点,增加支出659万元。就医人次占比下降,2014年较2010年分别下降1.05、0.67、1.33百分点。三级医院由2010年的74.33%上升至2014年的77.39%,五年上升3.06百分点,增长较稳定(见表2)。

表1 慢性病就诊医疗费用占比和人次占比趋势表

表2 门特就诊医疗费用占比和人次占比趋势表
2 存在的问题
虽然通过政策对社区倾斜,分级诊疗初见成效,但同样的政策导向,门诊统筹的分级诊疗就医情况并不乐观。南京市门诊统筹实行以社区卫生服务机构为主的首诊、转诊制,未经转诊医保基金不予报销支付。参保人员因病情需转诊的,由首诊医疗机构负责转诊。在职、退休参保人员在社区卫生服务机构就诊的基金支付比例分别为70%、75%,比在三级医疗机构高了10个百分点,进一步突出了社区卫生服务机构在基本医疗保险服务体系中的基础性作用,但政策运行5年来,二级及以下医疗机构就医人次和就医费用占比明显低于三级医院。门诊统筹的就诊人次占比和费用占比在各等级医院的构成不合理。
门诊统筹在无等级、一级、二级医院就诊医疗费用占比呈下降趋势;与2010年相比,2014年分别下降0.09、2.52、3.42百分点。而三级医院由2010年的41.41%上升至2014年的47.43%。2014年无等级医院就诊人次较2010年相比下降6.05百分点,一级、二级、三级医院分别上升0.55、2.55、3.24百分点,但主要仍集中在三级医院(见表3)。

表3 门诊统筹就诊医疗费用占比和人次占比趋势
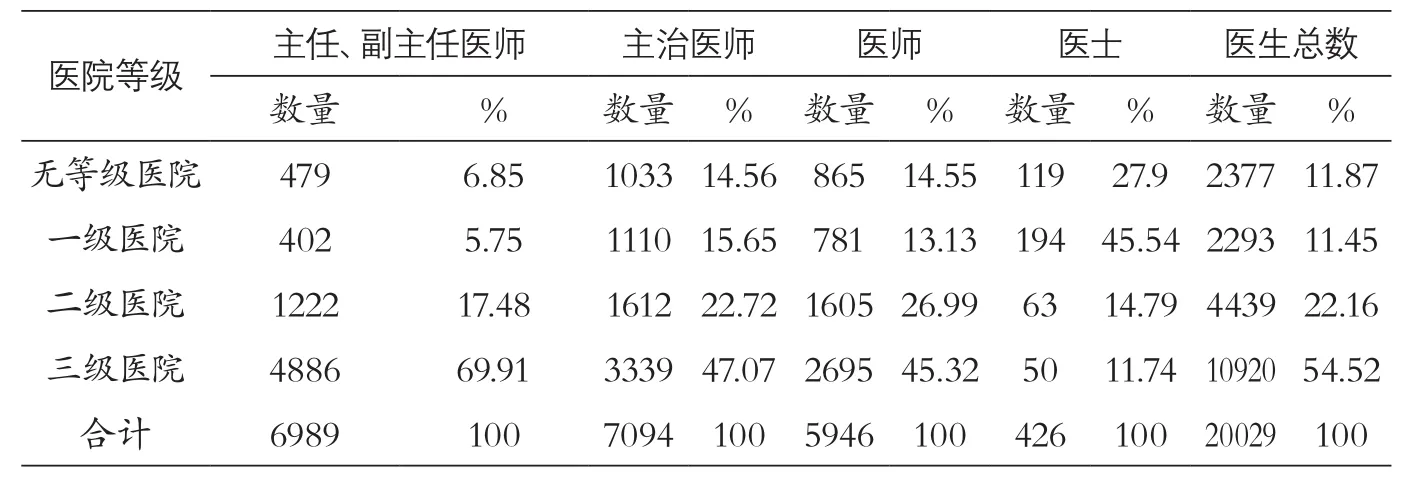
表4 南京市定点医院各等级医院医生分布情况统计表
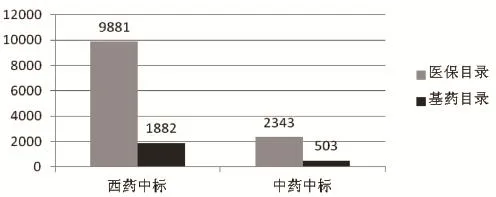
图 南京市医保药品目录和基本药物目录中标药品数量比较

表5 南京市各等级定点医院床位分布表
3 原因分析
3.1 基层医院医疗服务能力不足
3.1.1 人才不足。人才匮乏、技术力量薄弱是当前“大医院门庭若市、基层医疗卫生机构门可罗雀”的主要原因。如果社区有患者信任的好医生坐诊,常见病、多发病就不需要到三级医院门诊排队。但现行体制下,各种政策导向导致优秀医生积聚在高等级医院。根据南京市定点医院的医生库统计分布情况,全市医生总人数为20029人,一级及以下、二级、三级医疗机构人数分别占总人数的23.32%、22.16%、54.52%,副主任及以上高级医师占比分别为12.6%、17.48%、69.91%。在557家一级及以下医疗机构中,副主任及以上高级医师仅881人,平均每家只有1.58人(见表4)。二级及以下医疗机构有硕士学位以上的医生仅占7.99%,其余92.01%均在三级医院。
3.1.2 药品配备不全。实行基本药物制度以来,虽然基本药物实行零差率,但是由于社区卫生机构品种限制,部分常见医保甲乙类药品也无法配备和使用,很多在大医院已确定治疗方案的慢性病患者,在社区卫生服务机构不能得到相应的药物治疗,只能回到大医院就诊,其实只是“开药”而已。从南京市医保药品目录和基本药物目录中标药品对比看,基药目录仅占医保目录品种的19.51%,基层社区卫生机构基药目录品种偏少,不能满足居民就医需求(见图)。
3.1.3 技术力量薄弱。由于人才、诊疗设备等限制,基层医院诊疗能力有限,居民从基层医院转诊后,大医院往往不认可基层医院检查结果,导致重复检查,增加不必要支出。
3.2 群众对基层医院的信任度不高
患者选择医生的就医模式根深蒂固,盲目就医加重了“就医难”。群众对常见疾病的认识不足,加上对社区医院的技术水平不信任,往往直接选择到大医院就诊,浪费人力、物力。
3.3 大医院逐利趋势明显
为追求更大经济效益,凭借自身资源优势,大医院盲目“做大做强”“越位治疗”,致使本该属于基层医疗机构做的事,全部大包大揽。南京市34家三级医院床位数达到30443张,占总床位数的60%,1000张以上床位的医院有11家,床位数占床位总量的41%(见表5)。
4 建议
4.1 重视人才与技术,提高基层卫生服务能力
加强基层医疗卫生人才队伍建设,将培养全科医师列入每年的社区卫生服务机构发展计划。开展以全科医生为重点的住院医师规范化培训,不断提升医疗技术水平。建立基层社区卫生机构的人才与省市的三级医院人才轮转培训机制,缩小基层卫生机构与省市三级医院人才的水平差距。稳定人才队伍,制定基层卫生机构人才优惠待遇政策,在职称晋升等方面给予政策倾斜。
4.2 健全药品保障机制,适当扩大供应范围
健全药品保障机制,完善国家和省有关调整基本药物配备使用的相关政策,允许基层医疗卫生机构配备使用国家医保甲类和常用乙类药物目录,实现医保目录和基本药物目录的衔接统一。对临床必须、不常生产的低、廉价及短缺药品,建立供应保障机制,确保满足群众基本用药需求,提高基层社区卫生服务能力。防止因药品配备不全,病员由基层医疗卫生机构倒流至三级医院。
4.3 规范双向转诊的标准与范围
按照疾病的轻、重、缓、急及治疗的难易程度进行分级,制定规范的标准与范围,指导基层社区与医院双向转诊,不同级别的医疗机构承担不同疾病的治疗,各有所长,逐步实现系统化和标准化管理,推进分级诊疗。将大中型医院承担的一般门诊、康复和护理等分流到基层医疗机构,形成“健康进家庭、小病在基层、大病到医院、康复回基层”的格局。大医院由此可“减负”,可将主要精力放在疑难危重疾病方面,有利于医疗技术水平的进步。基层医疗机构可获得大量常见病、多发病人,大量的病例也有利于基层医疗机构水平的提高。
4.4 完善机制体制,促进医师多点执业
探索建立符合公立医疗卫生机构行业特点的薪酬制度,完善医院绩效考核机制,加大奖励性绩效工资分配力度,进一步体现医务人员的技术劳务价值,调动医生的积极性。运用信息化手段,依靠大数据支撑,强化医疗卫生服务绩效考核和服务监管。推动医务人员保障社会化管理,鼓励公立医院医师优先到基层医疗卫生机构、社会办医疗机构多点执业。
4.5 合理规划设置,控制公立医院过度扩张
严格控制公立医院床位规模和建设标准,严禁公立医院举债建设。公立医院“瘦身”和社会资本办医的发展同步推进。大力发展非公立医疗机构,放宽社会办医准入,留出足够空间,鼓励发展上规模、有特色的非公立医院。对社会资本举办康复、医养结合、护理院等资源短缺的专业健康服务机构,最大限度放宽规划限制。促进医疗机构与养老机构等加强合作,推进医养一体化。
4.6 发展智慧医疗,实现信息共享和检查结果互认
利用现代网络和借助医疗信息技术,发展智慧医疗,实现患者在不同医院的在线转入和转出,所有二级以上公立医院实现与省预约诊疗平台无缝对接,方便群众预约挂号,完善二、三级医院支持基层社区的工作机制。二、三级医院通过预留一定数量专家号、为转诊患者建立绿色转诊通道等,加大对基层医疗机构的支持力度。通过区域医疗协同服务平台,实现居民健康信息和检查检验结果、医学影像、用药记录等信息共享与交换。不同医院间进行双向转诊时,化验单及其他检查结果能够互认,避免重复检查,实现检查检验结果互认,推进分级诊疗的实施。
4.7 厘清概念和思路,提高决策能力和水平
各地探索分级诊疗的措施和形式丰富多样,有对口支援、委托经营管理、组建医疗集团、成立“医联体”等。但实际工作中,这种“医联体”变相转为强强联合,强调技术上的合作,提升市场份额,难以促进基层首诊的实现。这类联合行为带有市场扩张的动机,增加双方在市场上的占有率,造成了被支援医院医疗费用过快增长,与分级诊疗的合理引导分流的机制背道而驰。有学者认为,发挥社会医疗保障制度对引导就医需求合理分流的“指挥棒”作用,对分级诊疗模式的建立与实施至关重要。但分级诊疗是项综合性系统工程,从南京的实证看,涉及基层社区卫生服务机构的医疗技术、服务能力、药品配备、百姓认可、价格等级差距、大医院的医疗市场垄断等方方面面。过分依赖医保差异支付,忽视医药、医疗、医保的三医联动,导致实际分级诊疗引导效果不显著。因为概念和思路不清,导致实施工作效果不佳,离目标渐行渐远,甚至背道而驰。因此有必要厘清思路,整合资源,集中智慧,提高决策的能力和水平。
[1]江苏省综合改革暨省级综合医改试点工作小组.关于印发《江苏省综合改革医改试点方案》的通知(苏医改发[2015]1号)[Z].2015.
[2]余红星,姚岚,李莹,等.基于分级诊疗的医疗机构分工协作机制探究[J]. 《中国医院管理》,2014,34(7):1-3.
[3]赵欢.江苏省社区卫生服务基本医疗服务包研究[D]. 江苏:东南大学,2008:6-4.
[4]陈玉,王声湧,曾志为,等.基本病种和基本诊疗项目界定研究:珠海市经验[J].中国卫生政策研究,2009,2(1):54-55.
[5]刘国恩,高月霞,许崇伟,等.医疗机构分级诊疗价格机制研究[J].中国卫生经济,33(1):45-47.
[6]王虎峰,王鸿蕴.关于构建分级诊疗制度相关问题的思考[J].中国医疗管理科学,2014,5(4):28-30.
[7]何思长,赵大仁,张瑞华,等.我国分级诊疗的实施现状与思考[J].现代医院管理,2015,13(2):20-22.
[8]付强.促进分级诊疗模式建立的策略选择[J].中国卫生经济,2015,34(2):28-31.
Analysis on Differentiated Payment of Health Insurance and the Practice of Classified Diagnosis and Treatment in Nanjing
Huang Hanming1, Liu Yuehua2, Bu Yali1(1Department of Health Insurance, Social Security Management Center of Nanjing, 210017,2Tsinghua University School of Public Policy and Management, Beijing, 100084)
In order to promote the building of classified diagnosis and treatment system, and the establishment a divided and cooperative medical service mechanism, differentiated payment policies in Nanjing has been implemented. The goal of this policy is to create a medical service model of "visiting hospitals if having serious diseases, visiting community clinics if having minor illness". The effect of disease classi fi cation (chronic or serious) in outpatient department has been achieved. The patients with chronic diseases tended to visit primary hospitals, and the patients with serious illnesses tend to visit high level hospitals. However, if there were no limitation for speci fi c diseases, the patients would like to visit 3-A level hospitals, even though the rate of reimbursement for primary hospital is higher. To solve above problems, this article makes suggestions on putting high value on improving doctors’ ability and technology, improving the drug supply mechanism, establishing two-way transfer standards, promoting doctors multi-sited practicing, sharing medical information and increasing the abilities of decisionmaking.
classi fi ed diagnosis and treatment, payment policy, medical cost, countermeasures
F840.684 C913.7
A
1674-3830(2015)6-41-5
10.369/j.issn.1674-3830.2015.6.10
2015-5-16
黄汉明,南京市社会保险管理中心医疗保险部部长,主要研究方向:医疗保险费用结算与管理。

