相对病种双向支付办法的实践探索
——以浙江省开化县为例
卢 成 余庆丰
(浙江省衢州市开化县社会保险事业管理局 衢州 324300)
相对病种双向支付办法的实践探索
——以浙江省开化县为例
卢 成 余庆丰
(浙江省衢州市开化县社会保险事业管理局 衢州 324300)
开化县在城乡居民基本医保住院结算中实行“相对病种双向支付”管理办法。所谓相对病种,是指根据发病原因明确、诊疗规范和治愈标准明确等因素确定的病种;确定病种后,通过编制临床路径,测算出每个病种的医疗费用最高定额标准,医保基金和患者分别按定额标准的75%、25%支付给医院,低于定额标准的按实际费用同比例支付,该办法不仅调动了医院和患者自控费用的积极性,也使医疗质量得到了保障。
相对病种;定额标准;双向支付;效果
1 实施背景
浙江省开化县是原新农合第一批全国试点县之一。自2003年7月以来,通过不断加强定点医疗机构监管,建立和完善医疗费用控制措施,于2007年建立起规范化的总额预付机制,按照“县内控总额,县外控流向”的策略,县级医疗机构住院次均费用维持在全省较低水平。
由于目前的付费方式仍以按服务项目付费为主,仍存在一些问题:一是难以有效地约束医疗行为,控制医疗费用,普遍存在重复检查、大处方、过度使用高精尖医疗技术和设备行为;二是医疗机构缺乏成本控制意识,造成医保基金浪费。经反复研究论证,从2011年7月开始推行相对病种双向支付住院结算办法,控制医疗费用和提高医疗质量效果明显。
2 主要内容
相对病种双向支付,是指城乡居民基本医疗保险参保人员因患该支付办法界定的某种疾病,在定点医疗机构住院治疗时,将按疾病诊断(病种)确定的最高支付限额,分为基金补偿部分和个人付费部分双向支付的一种费用综合管理方式。具体说,就是通过基线调查分析“结算病种”费用构成比,并与定点医疗机构进行谈判,最终确定“结算病种”医疗费用的定额标准,并将其分为基金补偿部分和个人付费部分。
2.1 基金补偿部分
不设起付线,无论实际发生的医疗费用是多少,均按定额标准的75%(目前开化县住院补偿比例)直接支付给定点单位。基金补偿部分参与城乡居民基本医保年度累计,年度累计补偿金额不得超过当年补偿最高限额。这就意味着在定额标准、补偿比例确定的前提下,医院费用越高,医院的经济收益越小,对医疗机构降低成本具有激励作用。
2.2 个人付费部分
当实际发生的医疗费用大于或等于定额标准时,个人按定额标准的25%支付给定点单位;当实际发生的医疗费用小于定额标准时,个人按实际发生医疗费用的25%支付给定点单位。这对参保患者节省医疗费用具有激励作用。

3 主要做法
3.1 科学选择结算病种
根据有利于促进医疗机构建立合理成本约束机制、规范医疗机构临床诊疗行为、控制医药费用不合理增长、减轻患者负担的原则,确定选择相对病种的具体标准为:一是常见病、多发病;二是发病原因明确;三是发病机制清楚;四是无其他并发症、合并症的单纯性疾病;五是有比较明确的诊疗规范和治愈标准;六是疗效确切,愈后良好;七是质量易于控制;八是成本易于核算。基于以上标准,目前共选择阑尾炎(合并腹膜炎除外)等近80个病种为结算病种。
3.2 合理确定定额标准
一是编制临床路径。根据当前比较成熟的诊疗技术规范和指南、国家和省卫生主管部门已出台的规范性文件等,科学编制该病种最基本的规范化诊疗方案、诊疗环节及临床护理路径。二是测算初步定额标准。根据制定的临床路径,按现行医疗项目收费的价格标准计算出相应费用,作为该病种的初步标准。三是计算出所选病种近一年来的实际平均医疗费用水平,为合理确定定额标准提供依据。四是根据测算出的初步定额标准和近一年来的实际平均费用水平,确定该病种的定额标准。
3.3 建立监管追踪制度
为使相对病种双向支付结算办法的各项措施落实到位,取得实效,县社保局和医疗机构都建立并落实了相关制度。一是统计监测制度。及时收集、统计入院人数、平均住院天数、平均药品费用和“药占比”、医用耗材费用和支出比例、治愈好转率、降低的医疗费用以及医疗增加值等数据,及时处理和纠正可能出现的问题。二是通报考核制度。将相对病种双向支付结算情况与“三规范”总额控制的“月警示、季通报、年考核”机制相结合,及时进行内部通报或向社会发布,使广大参保人员及时了解相对病种双向支付的有关信息,为患者提供就医指南,主动接受社会监督。三是实行“四个”严禁。严禁将应当实施相对病种双向支付管理的疾病,以合并症或其他理由转为“非相对病种双向支付”管理;严禁为转嫁费用负担,将应当在住院期间实施的医学检查移至入院前(门诊)进行;严禁诱导、强迫未愈患者提前出院;严禁因实施相对病种双向支付管理而推诿病人,或降低服务标准、服务质量,明确检查费、治疗费、病理费必须达到规定的90%以上。
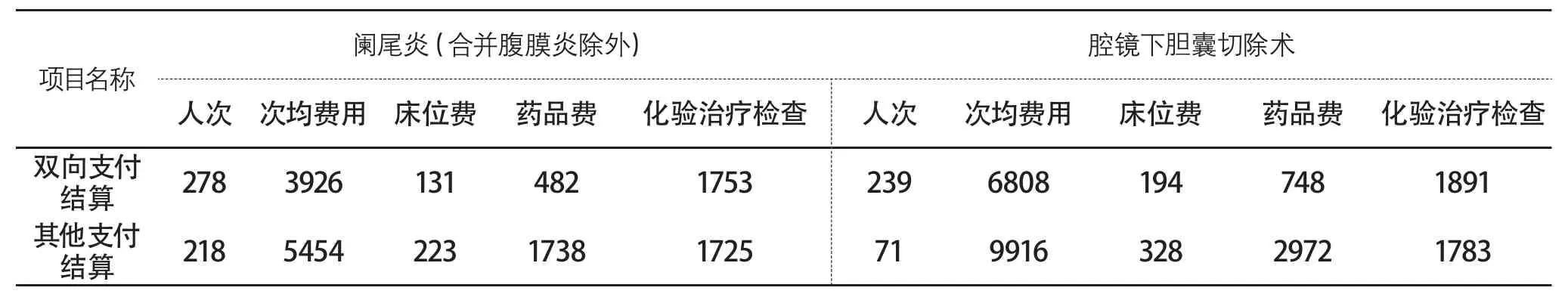
表 开化县人民医院2013-2014年两项切除术次均费用及构成(单位:人次,元)
4 成效与思考
实行相对病种双向支付方式以来,已有3600多个病例纳入住院结算管理,从未发生医疗安全问题和经济纠纷。与办法实行前相比,同病种次均住院费用下降近30%,实际补偿水平由原来的60%提高到现在的80%,最高达到88%,政策范围内补偿率达到90%,参保居民受益水平明显提高。
4.1 参保人、医保基金和医疗机构三方受益
通过对2013-2014年县人民医院阑尾切除术(合并腹膜炎除外)和腔镜下胆囊切除术次均医疗费用及其构成等进行分析,结果如表所示。
一是参保群众得实惠,次均费用明显下降。以阑尾炎切除术为例,两年来双向支付法共结算278例,次均医疗费用3926元,与其他支付结算办法相比下降1528元,一个病种平均一年就为患者节省医疗费用20余万元;腔镜下胆囊切除术的次均医疗费用下降更多,两年双向支付法共结算239例,次均医疗费用为6808元,与其他支付办法相比下降3108元,一年就为患者节省医疗费用近40万元,患者是受益最大的群体。二是医院得发展。由于病种定额和支付比例是确定的,实际发生的医疗费用越低,医院经济收益越多。虽然受条件的限制,许多疾病未能纳入新办法,其医疗费用与按相对病种双向支付办法相比高出35%-40%,但增加的是以药品费用为主,县级公立医院综合改革实行药品零差率销售,医疗增加值基本不受影响,同时还规范了医疗服务行为,为医院发展注入正能量。三是政府得民心,在没有增加个人筹资水平,基金没有多支付的前提下,提高了实际补偿率,获得良好的社会效益。
4.2 结算便捷,利于参保人掌握医保政策
与原来的补偿政策中费用分甲乙丙类等相比,相对病种双向支付让群众易于理解。医生按需进行合理检查、合理用药、合理治疗,不再收取其他任何费用。患者入院时只需交纳个人自付部分,医疗费用透明,结算方式简单明了。
4.3 医院注重提高医疗质量,群众满意度提升
实行相对病种双向支付管理后,促使医疗机构重视技术水平的提高和服务态度的改善,医患沟通加强,更关注降低成本、讲求效益等管理细节。通过明确“检查费、治疗费、病理费必须达到90%以上”的规定,医疗质量有保证,又遏制了不合理检查、不合理用药等医疗行为。经评估,以子宫肌瘤为例,住院天数从原来的13.7天,缩短为11.3天,医疗成本下降,群众满意度明显提高。
4.4 病人流向更合理,卫生资源得到充分利用
由于充分利用医保基金的调节作用,促使参保人群合理、有序地选择县内医院就诊,使常见病、多发病在县内得到解决。以腔镜下胆囊切除术为例,2011年1-7月有8例转外地医疗机构治疗,实行相对病种双向支付办法后至今,无1例出县治疗,病人流向更加合理,县域内卫生资源得到充分利用。
实施相对病种双向支付也暴露一些问题。比如,病种定额标准的确定比较困难、医院应用高新医疗技术的积极性受到一定影响、医院信息化建设相对滞后等,有待于在今后运行中及时总结,不断完善。
[1]国家发展改革委,卫生部.关于开展按病种收费方式改革试点的有关问题的通知(发改价格[2011]674号)[Z].2011.
[2]应争先,李斐铭,吕忠,等.基于医疗增加值原理的医院经济运行管理精细化[J].中国医院,2012(11).
Practice of Two-way Payment for Certain Diseases——Taking the Practice of Kaihua County as an Example
Lu Cheng, Yu Qingfeng (Kaihua Social Insurance Business Administration Bureau, Quzhou, 324300)
“Two-way payment for Certain diseases" has been carried out in the settlement of hospitalization cost for urban and rural residents basic medical insurance in Kaihua county.Certain diseases are de fi ned as those with clear causes, standardized diagnosis, treatment, and cure criteria.After the disease has been determined, and clinical treatment process has been formed, the medical expenses maximum quota standards for each kind of disease will be estimated.No matter what the actual medical expenses are, medical insurance fund should pay 75% of the quota standards, and individuals should pay the other 25% to hospitals.If the cost is less than maximum payment quota standards, the actual cost will be paid by same proportion (insurance vs.individuals).As a result, it is not only stimulate the enthusiasm of the hospital and patients to control medical cost, but also protect the quality of medical care.
certain diseases, quota standards, two-way payment, effect
F840.684 C913.7
A
1674-3830(2015)4-46-3
10.369/j.issn.1674-3830.2015.4.13
2015-2-8
卢成,浙江省衢州市开化县社会保险事业管理局副局长,主要从事城乡居民基本医疗保险(新型农村合作医疗和城镇居民医疗保险)工作。
——浙江省衢州市开化县华埠镇中心小学

