腹腔镜下大径线子宫肌瘤剔除术37例临床分析
邓小凤,杨冬梅
(重庆市永川区妇幼保健院妇产科 402160)
生育年龄妇女中有25%~50%患有子宫肌瘤,80%的外科标本和解剖都有肌瘤改变的微观证据[1]。因此,子宫肌瘤是女性生殖器官最常见的良性肿瘤,临床治疗以手术为主。在美国,每年用于子宫肌瘤的住院费用超过200亿美元[2]。大子宫肌瘤多发生在欠发达地区,因为忽视,子宫肌瘤可能增长到一个很大的体积,造成手术难度和创伤增加,治疗费用也相应地增加。随着腹腔镜技术在妇科领域的广泛应用,一些大子宫肌瘤手术也能在腹腔镜下顺利完成,给患者提供了微创的手术机会。现回顾性分析本院2007年1月至2011年12月37例大径线子宫肌瘤患者行腹腔镜子宫肌瘤剔除手术的临床资料,并与同期53例大径线子宫肌瘤经腹手术比较分析,现报道如下。
1 资料与方法
1.1 一般资料 收集2007年1月至2011年12月,本院妇产科应用腹腔镜下大径线子宫肌瘤剔除术,选取37例术前超声检查提示最大肌瘤直径大于或等于7cm,子宫体积大于12孕周的子宫肌瘤患者为研究组,同期因肌瘤体积较大行经腹子宫肌瘤剔除术的53例为对照组。全部患者术前排除慢性心、肺功能不全等疾病。腹腔镜下大径线子宫肌瘤剔除术占同期住院治疗子宫肌瘤5.5%(37/673)。所有患者术前均行常规妇科检查,明确肌瘤大小、数目、位置和子宫活动度;常规宫颈检查,排除宫颈病变。有月经过多病史,超声提示子宫内膜增厚或宫内放置节育器者,先行诊断性刮宫(同时取环),以排除子宫内膜病变。
1.2 方法
1.2.1 术前超声检查 明确盆腔情况,是否有其他盆腔疾病;结合妇科检查,明确肌瘤情况,术前肌瘤径线介于7~15cm。
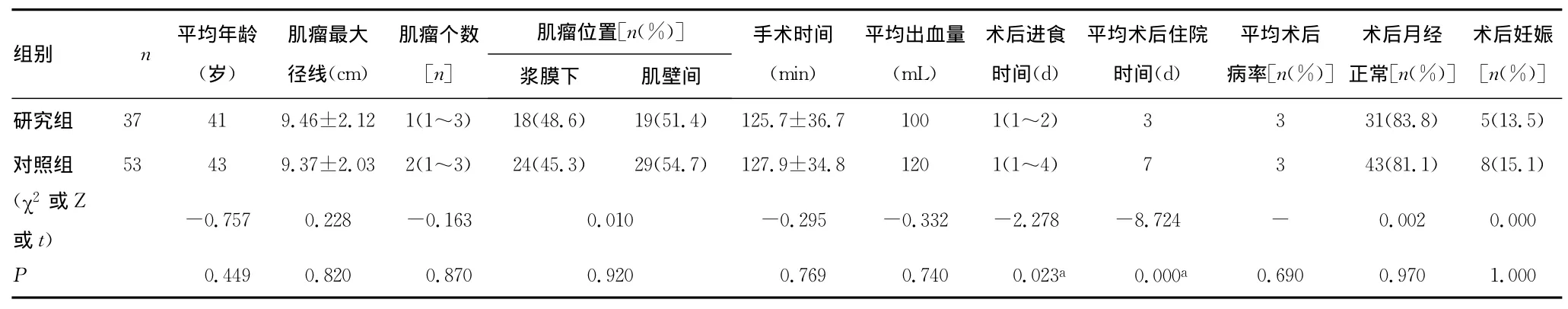
表1 两种术式临床资料和手术参数比较
1.2.2 腹腔镜子宫肌瘤剔除术 术前阴道擦洗1~3d,清洁脐部,术前12h禁食并灌肠。全部采用气管插管静脉复合麻醉,麻醉后取头低臀高截石位。气腹针在脐孔部或脐孔上方穿刺注入CO2气体建立气腹至腹内压达2kPa(12mm Hg),用10mm套管针穿刺置入腹腔镜镜头,肌瘤过大的则行小切口后置入套管针。于左侧腹部各置入第2、3套管,于右侧腹部置入第4个套管针,各套管的放置点视肌瘤大小酌情偏向上腹部。腹腔镜镜头置入后常规检查子宫、附件及盆腔情况后,缩宫素20U注入子宫肌壁。经阴道放置举宫器以操纵子宫。将举宫器偏向一侧,于宫旁宫骶韧带上2cm处打开阔韧带后页,游离出子宫动静脉,双极电凝子宫动静脉阻断血流,或用丝线打活结以暂时阻断子宫血流;同法处理对侧。此时可见子宫因为缺血变成暗紫色。如果子宫上举困难,则于阔韧带前页打开,游离子宫动脉。单极电钩沿肌瘤最大径切开包膜直达瘤体,较大肌瘤可用梭形切口。用有齿抓钳紧夹瘤体或肌瘤牵引器牵拉瘤体,钝锐性分离至瘤体完全剥出,基底部电凝止血。1号可吸收线间断或连续缝合关闭瘤腔。对于穿透宫腔者,应用3/0可吸收线间断缝合子宫内膜,关闭宫腔。于左侧下腹部靠内侧10mm穿刺孔,置入15mm扩展器,再置入子宫粉碎器,分次将瘤体组织粉碎取出体外。
1.2.3 开腹子宫肌瘤剔除术 采用气管插管静脉复合麻醉,麻醉后取平卧位,按常规开腹术式进行手术。
1.2.4 术后处理和随访 术后常规监测体温,预防性使用抗菌药物3d。术后1个月、2个月、半年和1年门诊随访妇科B超,此后每年复查1次,进行避孕和生育指导。长期随访术后月经情况,肌瘤复发,子宫脱垂以及妊娠情况。
1.3 统计学处理 采用SPSS 13.0统计软件进行分析,资料经正态性检验,采用χ2检验和非参秩和检验(Mann-Whitney U检验)进行分析,组间均数的比较采用t检验,计数资料中理论频数过小的采用Fisher确切概率法检验,以P<0.05为差异有统计学意义。
2 结 果
患者子宫全部得以保留,子宫肌瘤剔除在完全腹腔镜下完成28例,6例辅以腹部小切口完成手术,3例中转开腹。研究组2例术后发热。1例术后输尿管腹腔瘘,行二次开腹输尿管吻合术治愈。研究组术后3例发热。采用Logistic回归分析中转开腹病例的相关因素,中转开腹与患者年龄、肌瘤大小、肌瘤个数、手术时间、术中出血量差异均无统计学意义(P>0.05)。与研究组比较,手术时间、术中出血量和术后病率差异均无统计学意义(P>0.05);研究组术后恢复时间均少于对照组,差异有统计学意义(P<0.05)。所有患者平均随访51个月(18~78个月),随访率100%,两组患者术后月经正常例数和术后妊娠例数差异均无统计学意义(P>0.05),见表1。
3 讨 论
子宫肌瘤临床治疗以手术为主,是否采取手术治疗主要取决于患者的临床症状、肌瘤生长速度及对生育的要求。一般认为,对于临床症状明显或不育不孕症患者,肌瘤径线大于3cm者应行手术治疗[3-4]。常用的手术方式有子宫切除术和子宫肌瘤切除术,与前者比较,子宫肌瘤切除术不仅保留了患者的生育能力,维护了盆底的解剖结构的完整性,更重要的是保护了子宫生理功能。虽然子宫切除可以避免子宫肌瘤复发,避免患者面临再次手术的可能。然而,子宫切除可导致盆底功能障碍、阴道壁膨出、内分泌紊乱及性生活受影响等相关问题。随着人们对生活质量要求的提高,要求保留子宫的患者逐渐增多,越来越多的子宫肌瘤患者要求剔除子宫肌瘤以解除症状,保持子宫的完整性。
腹腔镜手术较开腹手术具有损伤小、术后恢复快,住院时间短的特点,已经作为妇科的理想术式选择[5-6]。但是,大径线子宫肌瘤剔除术一直被认为难以在腹腔镜下操作[7-8],如镜下分离困难,手术时间延长,围术期出血及中转开腹的风险等。随着腹腔镜手术器械的不断改进和操作技术的日益完善,腹腔镜子宫肌瘤剔除术的适应证亦逐渐扩大,然而,对于腹腔镜用于治疗症状阳性的大肌瘤仍存有争议[9]。对腹腔镜手术而言,作者认为肌瘤的部位及子宫活动度比子宫大小更为重要。如位于前壁、宫底部肌瘤或明显凸起的浆膜下肌瘤,虽然子宫体积较大,但手术比较容易,而子宫后壁、肌壁间肌瘤体积不一定很大,但手术难度和风险大,缝合亦困难[10]。因此,术前应该充分明确肌瘤的位置,评估是否能够在腹腔镜下顺利完成手术是至关重要的[11]。
本文对37例大径线子宫肌瘤行腹腔镜下大径线子宫肌瘤剔除术,34例在镜下顺利完成,占91.9%。由于子宫大,肌瘤多,创面大,估计手术时间较长,术中出血较多,因而术中作者多先行子宫动脉阻断,术中术后均无一例输血治疗。对于巨大子宫肌瘤挖除,必须通过高质量缝合,才能达到彻底止血,关闭瘤腔,对合子宫壁的目的,这也是手术成功的关键[12-13]。随访中,患者恢复较好,月经基本正常,可见子宫动脉阻断对卵巢功能无明显影响。文献中报道,子宫动脉阻断下行肌瘤剔除能降低子宫肌瘤复发率;临时阻断子宫动脉对生育功能无影响[14]。因此,笔者认为,对熟练掌握腹腔镜操作技术尤其是镜下缝合技巧者,可适当放宽腹腔镜下子宫肌瘤剔除术的指征。
本组病例中1例发生输尿管损伤,占2.7%。发生输尿管损伤可能有以下原因:(1)大径线子宫肌瘤导致输尿管发生解剖变异,或者肌瘤压迫输尿管梗阻增粗,术中误认为结缔组织而误伤;(2)术中用双极电凝分离止血时由于层次不清或大面积电凝导致输尿管电凝损伤;(3)游离输尿管时损伤输尿管鞘膜,引起输尿管的缺血、坏死。
综上所述,笔者对手术操作有几点体会:(1)大径线子宫肌瘤手术时,先用垂体后叶素或宫缩素注入子宫肌层,可以减少肌瘤剥离时子宫创面出血。(2)如果术前估计手术空间不够时,可以尽量提高穿刺点,术中助手用力牵拉子宫或推向对侧,以暴露宫旁解剖。(3)行子宫动脉阻断时要尽量避免输尿管损伤,术前根据患者的具体病情充分估计术中难度,必要时术前行输尿管支架置入;有腹部手术史患者,用超声刀分离组织;子宫和肌瘤充满盆腔的要先游离输尿管可减少输尿管的热损伤;如无法判定是否有输尿管损伤,可术后留置双J管。
本组资料中,6例由于肌瘤过大,有腹腔手术史,遂行辅助小切口,建立气腹,避免损伤腹腔其他脏器;另外3例由于肌瘤过大,位置于子宫后壁,盆腔固定,部分组织粘连,手术暴露困难,故中转开腹。可见腹腔镜下手术具有一定的局限性。对于盆腔解剖变异严重,输尿管解剖位置不易辨认;子宫创面大,瘤腔张力过大,镜下缝合困难,不易关闭,出血较多者,中转开腹或辅助小切口能快速有效地闭合瘤腔,更好恢复子宫的解剖结构,避免盲目追求微创造成重创。熟练的腹腔镜缝合技术可能对减少中转开腹有一定帮助。因此,手术者掌握好这些技巧,腹腔镜下大径线子宫肌瘤剔除术是安全和可行的。
[1]Cramer SF,Patel A.The frequency of uterine leiomyomas[J].Am J Clin Pathol,1990,94(4):435-438.
[2]Flynn M,Jamison M,Datta S,et al.Health care resource use for uterine fibroid tumors in the United States[J].Am J Obstet Gynecol,2006,195(4):955-964.
[3]Miller CE.Myomectomy:comparison of open and laparoscopic techniques[J].Obstet Gynecol Clin North Am,2000,27(2):407-420.
[4]Dubuisson JB,Fauconnier A,Fourchotte V,et al.Laparoscopic myomectomy:predicting the risk of conversion to an open procedure[J].Hum Reprod,2001,16(8):1726-1731.
[5]Lenihan JJ,Kovanda C,Cammarano C.Comparison of laparoscopic-assisted vaginal hysterectomy with traditional hysterectomy for cost-effectiveness to employers[J].Am J Obstet Gynecol,2004,190(6):1714-1720,1720-1722.
[6]Mittapalli R,Fanning J,Flora R,et al.Cost-effectiveness analysis of the treatment of large leiomyomas:laparoscopic assisted vaginal hysterectomy versus abdominal hysterectomy[J].Am J Obstet Gynecol,2007,196(5):e19-21.
[7]Dubuisso JB,Fauconnier A,Babaki-Fard K,et al.Laparoscopic myomectomy:a current view[J].Hum Reprod Update,2000,6(6):588-594.
[8]Miller CE.Myomectomy:comparison of open and laparoscopic techniques[J].Obstet Gynecol Clin Noah Am,2000,27(2):407-420.
[9]Damiani A,Melgrati L,Marziali M,et al.Laparoscopic myomectomy for very large myomas using an isobaric(gasless)technique[J].JSLS,2005,9(4):434-438.
[10]郭晓青,王英红,阿曼古丽,等.腹腔镜巨大子宫肌瘤切除术147例报告[J].腹腔镜外科杂志,2006,11(1):8-9.
[11]Yoo EH,Lee PI,Huh CY,et al.Predictors of leiomyoma recurrence after laparoscopic myomectomy[J].J Minim Invasive Gynecol,2007,14(6):690-697.
[12]Kaminski P,Gajewska M,Wielgos M,et al.Laparoscopic treatment of uterine myomas in women of reproductive age[J].Neuro Endocrinol Lett,2008,29(1):163-167.
[13]Di Gregorio A,Maccario S,Raspollini M.The role of laparoscopic myomectomy in women of reproductive age[J].Reprod Biomed Online,2002,4Suppl 3:55-58.
[14]Lubin L,Yuyan L,Huicheng X,et al.Laparoscopic transient uterine artery occlusion and myomectomy for symptomatic uterine myoma[J].Fertil Steril,2011,95(1):254-257.

