代谢综合征与中青年慢性肾脏病的相关性研究
吴 歌,贾晓媛,黄 博,高 丹
代谢综合征是1999年世界卫生组织(WHO)正式命名的一组国际公认的代谢异常疾病,主要包括内脏性肥胖、胰岛素抵抗、糖代谢异常、脂代谢异常及高血压,可合并高尿酸血症、内皮功能紊乱、微炎症及高凝血状态。慢性肾脏病(CKD)的发生和发展与高血压、糖尿病、血脂紊乱等因素密切相关,当上述代谢异常共同存在表现为代谢综合征时,CKD的发生风险急剧上升。近年来代谢综合征与肾脏病之间的关系已成为国内外共同关注的热点,本研究旨在探讨代谢综合征与中青年CKD的关系。
1 资料与方法
1.1 临床资料 选取2009年12月—2012年12月在我院肾内科住院的CKD患者132例(CKD组),其中CKD 3期48例、CKD 4期84例;男72例、女60例,年龄35~60岁,平均(50.1±9.4)岁。均经肾穿刺活检明确病理诊断。同时选取我院心内科无CKD的患者140例为对照组,男78例、女62例,年龄41~65岁,平均(52.3±11.1)岁。两组受试者的性别和年龄间差异均无统计学意义(χ2=0.038、t=1.759,P>0.05)。
1.2 排除标准 排除合并严重的感染,严重的心、脑、肝、造血系统疾病及精神病患者。
1.3 研究方法 回顾性收集、分析患者的年龄、性别、吸烟史、饮酒史,计算体质指数(BMI),检测收缩压(SBP)、舒张压(DBP)、空腹血糖(FBG)、三酰甘油(TG)、总胆固醇(TC)、高密度脂蛋白胆固醇(HDL-C)、血肌酐(Scr)及血尿酸(UA),并使用简化MDRD公式[1]计算患者估算肾小球滤过率(eGFR)。代谢综合征的诊断依据2004年6月中华医学会糖尿病学分会提出的诊断标准建议:(1)超重和/或肥胖(BMI≥25 kg/m2);(2)高血糖(空腹血糖≥6.1 mmol/L和/或餐后2 h血糖≥7.8 mmol/L)和/或已经确诊为糖尿病并进行治疗;(3)高血压〔≥140/90 mm Hg(1 mm Hg=0.133 kPa)〕和/或已确诊为高血压并进行治疗;(4)血脂紊乱(TG≥1.7 mmol/L和/或HDL-C男性<0.98 mmol/L,女性<1.08 mmol/L)。具备上述4条表现中的3条即可诊断代谢综合征[2]。根据上述标准将CKD组患者分为代谢综合征组和非代谢综合征组,对比分析两组的临床资料及代谢综合征与CKD的关系。
2 结果
2.1 分组 按照是否合并代谢综合征将CKD患者分为代谢综合征组(34例,25.8%)和非代谢综合征组(98例,74.2%)。
2.2 代谢综合征组与非代谢综合征组临床资料比较 代谢综合组患者吸烟率、饮酒率、SBP、DBP、FBG、TG、Scr、UA及BMI均高于非代谢综合征组,HDL-C和eGFR低于非代谢综合征组(P<0.05,见表1)。
2.3 CKD对代谢综合征的影响 对照组代谢综合征16例(11.4%),非代谢综合征124例(88.6%)。CKD组和对照组代谢综合征发生率间差异有统计学意义(χ2=9.30,P>0.05)。代谢综合征患者发生CKD的风险是非代谢综合征患者的2.69倍(OR=2.69)。

表1 CKD患者代谢综合征组与非代谢综合征组临床资料比较
注:SBP=收缩压,DBP=舒张压,FBG=空腹血糖,TG=三酰甘油,HDL-C=高密度脂蛋白胆固醇,Scr=血肌酐,UA=血尿酸,eGFR=估算肾小球滤过率,BMI=体质指数;*为χ2值
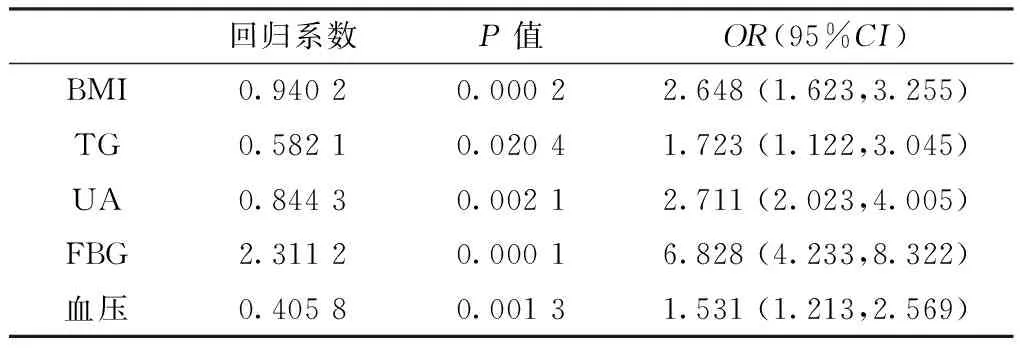
2.4 CKD发病影响因素的多因素Logistic回归分析 以BMI、TG、UA、FBG、血压为自变量,以发生CKD为因变量,进行多因素Logistic回归分析,结果显示,BMI≥25 kg/m2及TG、UA、FBG、血压升高是发生CKD的危险因素(见表2)。
表2 CKD发病影响因素的多因素Logistic回归分析
Table2 Multivariate Logistic regression analysis on influencing factors for CKD
回归系数P值OR(95%CI)BMI0.94020.00022.648(1.623,3.255)TG0.58210.02041.723(1.122,3.045)UA0.84430.00212.711(2.023,4.005)FBG2.31120.00016.828(4.233,8.322)血压0.40580.00131.531(1.213,2.569)
3 讨论
代谢综合征是以超重或肥胖、高血压、血脂异常、糖尿病或糖耐量异常及胰岛素抵抗为主要表现的一组临床症候群。随着经济发展和居民饮食、生活方式的变化,代谢综合征的发病率呈逐年升高趋势。流行病学调查显示,我国成年人群中男性代谢综合征的患病率为10.0%~23.3%,女性为17.0%~29.0%[3-4]。
目前研究认为,代谢综合征中的相关因素参与了相关肾损伤启动和基础肾脏病的进展[5]。Lee等[6]对大样本非高血压及糖尿病人群研究发现,非代谢综合征和代谢综合征人群中CKD患病率分别为6.2%和13.1%。Yang等[7]对来自中国人群的随访研究显示,伴代谢综合征者发生CKD的风险是不伴代谢综合征者的1.42倍〔95%CI(1.03,1.73)〕,且代谢综合征组分的数量与CKD的发生相关。高丹等[8]进行的郑州市流行病学调查结果显示,代谢综合征组蛋白尿和肾小球滤过率下降发生率均高于非代谢综合征组。本研究纳入的CKD 3~4期患者中25.8%的患者符合代谢综合征的临床诊断,高于对照组发生率(11.4%),代谢综合征患者发生CKD的风险是非代谢综合征患者的2.69倍,说明代谢综合征可能是CKD的危险因素。
针对代谢综合征的危险因素,既往研究做出了有益探索。Calo 等[9]研究认为,大量吸烟者(每日吸烟量超过20支)发生代谢综合征的风险是无吸烟史人群的2.24倍〔95%CI(1.00,4.99)〕。来自北京人群的大型流行病学调查结果显示,从不吸烟、过去吸烟、现在吸烟的男性人群发生代谢综合征的相对风险分别为1.00、1.10〔95%CI(0.76,1.43)〕和1.49〔95%CI(1.06,1.89)〕[4]。国外研究也提示男性吸烟与代谢综合征的发生相关[10-11]。本研究结果显示,CKD合并代谢综合征患者吸烟和饮酒率较高,进而可推测吸烟、饮酒是CKD患者发生代谢综合征的危险因素,故吸烟可能对于增加男性群体代谢综合征的发生有较大意义,其原因可能是吸烟会影响脂蛋白代谢及内皮功能。
本研究纳入的CKD 3~4期患者中,代谢综合征组血压、FBG、TG、Scr、UA及BMI高于非代谢综合征组,且代谢综合征组患者肾功能损害程度较非代谢综合征组严重。多因素Logistic回归分析显示BMI≥25 kg/m2及TG、UA、血糖、血压升高是发生CKD的危险因素。可以推测上述因素参与了肾脏病的发生和发展,其相关机制讨论如下。
胰岛素抵抗在代谢综合征中起核心作用,在肾功能受累的CKD患者中较为常见,甚至在肾脏受损的早期、肾小球滤过率正常的阶段就已经存在。高血糖可通过激活蛋白激酶C、增加转录生长因子β和GTP结合蛋白的表达及促进活性氧簇产生,导致足细胞损伤,包括足细胞的肥大、足突消失、足细胞数量减少等[12]。高血糖可通过Smad1途径刺激细胞外基质中的IV型胶原导致肾小球硬化[13]。
高血压和肾脏疾病的关系密切。高血压使入球小动脉压力增加,出现透明变性,平滑肌萎缩,自我调节能力丧失,使肾小球高滤过和肥大。长期高血压还可使肾小球内皮和上皮细胞损伤,引起肾小球滤过膜通透性增加,导致微量清蛋白尿和显性蛋白尿。肾脏内小血管的内膜增厚、血管腔变窄,引起肾小球缺血,缺血在早期即可使球后动脉缺血,肾小管间质缺氧,肾小管萎缩,间质炎细胞浸润[14]。肾血流量自我调节能力的缺失是高血压所致肾硬化的原因之一,且硬化肾小球数目的增加与血压增高呈线性关系[15]。
超重或肥胖参与了肾脏病的启动和进展。Iseki等[16]校正了糖尿病、高血压等混杂因素之后认为BMI的增加与基础肾脏疾病的进展相关。随访超过20年的大样本研究显示肥胖人群与正常体质量人群相比,BMI是进展至终末期肾脏病的独立危险因素[17]。其机制包括超重或肥胖可以增加肾脏重量,增加肾小球平面面积,损伤足细胞,导致肾小球肥大、硬化;引起血流动力学改变,造成有效血浆流量增加,增加肾脏负荷[18];清蛋白尿发生率增多,加重肾脏损伤[19]。
高脂血症是肾小球硬化发生发展的独立危险因素。炎症是脂质异常进而造成肾脏损害的关键因素,炎症和炎性递质能改变系膜细胞对胆固醇的摄取和合成,从而促进其转变为泡沫细胞。对于CKD患者来说,高三酰甘油血症或高胆固醇血症患者发生心血管事件的危险增加,且与血脂异常的严重程度呈正相关[20]。而高尿酸血症也会导致血管收缩、肾小球高压,引起肾脏损害[21]。
综上所述,CKD患者中代谢综合征的发生率高,代谢综合征的各个环节可以作用于CKD的发生、发展,其中BMI≥25 kg/m2及TG、UA、血糖、血压升高是发生CKD的危险因素,应当引起临床工作者的足够重视。目前代谢综合征尚无标准治疗指南,防止其造成肾损害必须对代谢综合征的各项临床特征及危险因素进行综合干预,包括改变生活方式,合理饮食,加强锻炼,良好地控制体质量、控制高血压、改善胰岛素抵抗及糖代谢异常、改善脂质代谢紊乱以及纠正已经存在的高凝血状态和高尿酸血症等。
1 史浩,陈楠,张文,等.简化MDRD 公式预测慢性肾病患者肾小球滤过率的应用评价及校正[J].中国实用内科杂志,2006,26(9):666-669.
2 中华医学会糖尿病分会代谢综合征研究写作小组.中华医学会糖尿病学分会关于代谢综合征的建议[J].中华糖尿病杂志,2004,12(3):156-161.
3 Gu D,Reynolds K,Wu X,et al.Prevalence of metabolic syndrome and overweight among adults in China[J].Lancet,2005,365(168):1398-1405.
4 王锦纹,胡大一,孙艺红,等.不同性别人群吸烟与代谢综合征危险因素相关性分析[J].中国医学杂志,2011,91(12):805-809.
5 任文,方力争,杜亚平.代谢综合征与慢性肾脏病的关系[J].中国全科医学,2012,15(2):480.
6 Lee JE,Choi SY,Huh W,et al.Metabolic syndrome,C- reactive protein,and chronic kidney disease in nondiabetic,nonhypertensive adults[J].American Journal of Hypertention,2007,20(11):1189-1194.
7 Yang T,Chu CH,Hsu CH,et al.Impact of metabolic syndrome on the incidence of chronic kidney disease:a Chinese cohort study[J].Nephrology(Crlton),2012,17(6):532-538.
8 高丹,刘章锁,刘东伟,等.郑州市成年人代谢综合征与慢性肾脏病相关性研究[J].中华内分泌代谢杂志,2009,25(4):414-415.
9 Calo WA,Ortiz AP,Suárez E,et al.Association of cigarette smoking and metabolic syndrome in a puerto rican adult population[J]. J Immigr Minor Health,2013,15(4):810-816.
10 Nakanishi N,Takatorige T,Suzuki K,et al.Cigarette smoking and the risk of the metabolic syndrome in middle-aged Japanese male office workers[J].Ind Health,2005,43(2):295-301.
11 Miyatake N,Wada J,Kawasaki Y,et al.Relationship between metabolic syndrome and cigarette smoking in the Japanese population[J].Intern Med,2006,45(18):1039-1043.
12 Kanwar YS,Sun L,Xie P,et al.A glimpse of various pathogenetic mechanisms of diabetic nephropathy[J].Annu Rev Pathol,2011,28(6):395-423.
13 Abe H.Recent progress in understanding the molecular pathogenesis of diabetic nephropathy[J].Rinsho Byori,2011,59(2):179-186.
14 梁少珊,曾彩虹,刘志红.高血压肾硬化的病理生理基础及形态学改变[J].肾脏病与透析肾移植杂志,2008,17(5):470-474.
15 Griffin KA,Bidani AK.Hypertensive renal damage:insishts from animal models and clinical relevance[J].Curr Hypertens Rep,2004,6(2):145-153.
16 Iseki K,Ikenuya Y,Kinjo K.Body mass index and the risk of development of end-stage renal disease in a screened cohort[J]. Kidney Int,2004,65(5):1870-1879.
17 Hsu C,McCulloch CE,Iribarren C,et al.Body mass index and risk for end-stage renal disease[J].Ann Intern Med,2006,144(1):21-28.
18 Chagnac A,Weinstein T,Korzets A,et al.Glomerular hemodynamic in severe obesity[J].Am J Physiol Renal Physiol,2000,278(5):F817-F822.
19 DeJong PE,Verhave JC,Pinto-Sietsma SJ,et al.Obesity and target organ damage:the kidney[J].Int J Obesity,2002,26(Suppl 4):S21-S24.
20 李学旺,李航,张国娟.脂质异常肾损害的机制及他汀类药物对慢性肾脏疾病发生发展的作用[J].实用医院临床杂志,2008,5(4):1-5.
21 Sancher-Lozada LG,Tapia E,Santamaria J,et al.Mild hyperuricemia induces vasoconstriction and maintains glomerular hypertension in normal and remnant kidney rats[J]. Kidney Int,2005,67(1):237-247.

