500例剖宫产指征临床分析
魏继文,吴 萍,谭晓燕
(1.重庆三峡医药高等专科学校妇产科教研室,重庆万州 404120;2.重庆三峡中心医院妇产科,重庆万州 404100)
剖宫产手术是处理难产和妊娠并发症的有效手段,为降低孕产妇和围生儿死亡率起到了极其重要的作用。但是随着产科诊疗技术的不断发展及社会诸多因素的影响,我国剖宫产率已上升到非理性的高度,国内大多数医院报道为40%~60%,有的甚至高达70%~80%[1]。剖宫产率的升高已严重干扰了人类的自然分娩过程,由此而引起的各种近期与远期并发症已受到医学界的广泛关注。本文通过分析重庆三峡中心医院剖宫产指征的构成以及综合国内报道,探讨降低剖宫产率的有效措施。
1 资料与方法
1.1 一般资料 2012年1月1日至2013年7月31日重庆三峡中心医院共收治产妇2 033例,其中剖宫产1 531例,剖宫产率达75.3%,抽取500例剖宫产病历资料进行临床分析。产妇年龄17~44岁,平均28.5岁;20岁以下8例,20~<25岁107例,25~<30岁205例,30~<35岁92例,≥35岁88例。孕次1~9次,平均2.56次,产次1~5次,平均1.37;初产妇354例(70.8%),高龄初产妇31例(6.2%)。孕周28~41周,平均38.4周;28~35周35例(7.0%),35周以上465例(93.0%),无过期妊娠。已临产77例(15.4%),先兆临产及未临产423例(84.6%)。
1.2 方法 剖宫产指征按母体因素、胎儿因素、社会因素、头盆因素进行归类,同一病例有两个以上指征者,以第一指征进行统计。
2 结 果
2.1 母体因素 208例,占41.6%,包括妊娠期并发症、高龄产妇、前次剖宫产术等。表1可以看出母体因素前5位的分别是前次剖宫产、前置胎盘、子痫前期、胆汁淤积与高龄产妇。分析前次剖宫产因素中第二、三手术指征,其中无其他任何指征者12例,伴羊水偏少、脐带缠绕、胎膜早破、慢性乙型肝炎、血小板减少症等(统计其中之一,后同)32例。同时第一指征中血小板减少、低置胎盘、妊娠合并糖尿病,共23例,并非剖宫产绝对指征。故母体因素中尚有一部分应给予充分试产机会。其他因素16例中均为单个病例,包括甲状腺功能亢进、甲状腺功能减退、子宫肌瘤、卵巢肿瘤、急性阑尾炎、急性胰腺炎、抑郁症、重症肌无力等。
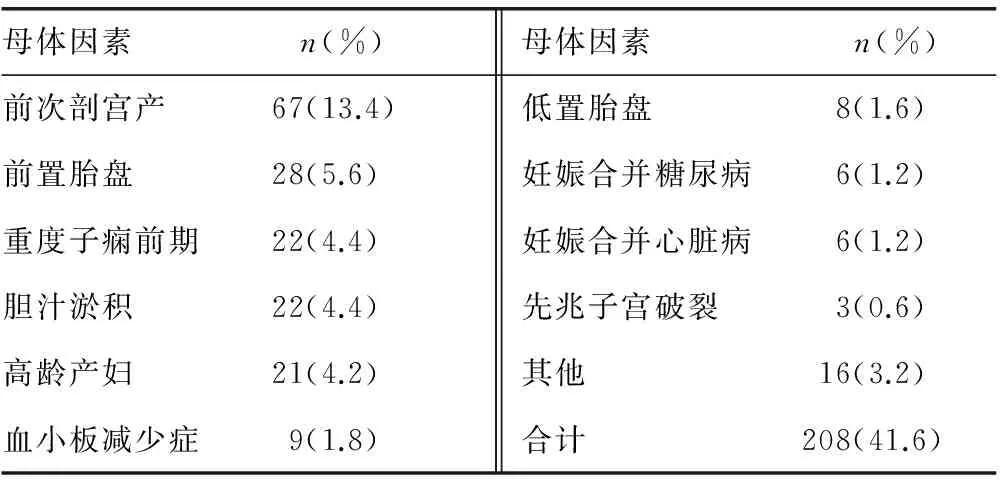
表1 母体因素在剖宫产指征中所占比例(n=500)
2.2 胎儿因素 162例,占32.4%,包括胎儿窘迫、羊水异常、胎位异常、双胎、胎膜早破、珍贵儿等。表2中可以看出胎儿因素前5位的分别是胎儿窘迫、羊水过少、臀位、双胎、持续性枕横、后位。术前作为第一指征的胎儿窘迫与羊水过少,术后Apgar评分在7分以下和(或)有羊水Ⅱ、Ⅲ度污染的仅19例(19/80),占23.8%。臀位中无其他指征的6例,仅有羊水偏少的5例。双胎中无其他指征和仅有羊水偏少、脐带缠绕、胎膜早破者6例。故胎儿因素中尚有较大部分应给予充分的试产的机会。本组资料指征中胎膜早破、珍贵儿例数较少(共4例),无巨大胎儿(出生后新生儿体质量大于或等于4 000 g者),其原因为有其他指征作为第一指征,或者胎膜早破继发羊水过少,将后者纳入第一指征统计。
2.3 社会因素 没有确切医学指征所行剖宫产纳入社会因素统计,共123例,占24.6%。其中没有任何医学指征者56例,占11.2%,伴脐带缠绕、胎膜早破、羊水偏少、羊水偏多等67例,占13.4%。
2.4 头盆因素 包括骨盆狭窄和头盆不称,共7例,占1.4%。表现为潜伏期延长、活跃期停滞、第二产程停滞或未临产等。

表2 胎儿因素在剖宫产指征中所占的比例(n=500)
3 讨 论
3.1 剖宫产率的变化 李娟清等[2]对7省143家医院剖宫产率调查显示,剖宫产率由1991年的18.1%上升至2000年的34.7%,一部分医院的平均剖宫产率达60.0%以上,其中最高达67.5%。郑平等[3]对北京妇产科医院35年间剖宫产率变化进行分析显示,1970年以前为10.0%以下,1980以后逐渐上升,1994年达50.0%。近20年来,多家医院报道剖宫产率为40.0%~60.0%,甚至达70.0%以上[4]。当剖宫产率上升到30.0%时,产妇死亡相对危险性上升[5],围生儿病死率,有所增加。
3.2 剖宫产指征的变化 20世纪90年代以前剖宫产指征主要为头盆因素、胎儿因素与母体因素。近20年来剖宫产率持续上升,主要是社会因素所致[6-9]。本组资料显示剖宫产指征排位依次为母体因素、胎儿因素、社会因素、头盆因素。尽管社会因素排位第3,占24.6%,但是母体因素和胎儿因素中有一部分并非因医学指征必须行剖宫产术,而是因为产妇或家属的要求、或者在医务人员的引导下,最终选择剖宫产术,实际上社会因素仍是导致剖宫产率升高的主要原因[10-11]。同时,因胎儿窘迫与羊水过少而手术者,术后出现新生儿窒息和(或)羊水Ⅱ、Ⅲ度污染者仅占23.8%,胎儿窘迫有过度诊断的情况。
3.3 剖宫产的并发症 尽管剖宫产技术与麻醉技术在不断改进和成熟,剖宫产术本身仍然存在很多并发症。术中有仰卧位低血压综合征、术中出血、邻近脏器损伤、羊水栓塞等,其中术中出血比阴道分娩增加近250 mL[12-13];术后有子宫切口愈合不良、剖宫产术后晚期出血、肠梗阻,产褥期感染、盆腔与下肢静脉血栓栓塞、围生期子宫切除等发生率增加;远期有盆腔粘连、子宫内膜异位症、剖宫产子宫切口瘢痕处妊娠,再次妊娠时子宫破裂、前置胎盘与胎盘植入等发生率增加。据报道剖宫产新生儿呼吸窘迫综合征、吸入综合征、窒息、低血糖等发生率较自然分娩高,对新生儿免疫功能有一定的影响[14]。剖宫产对儿童神经系统的发育、感觉统合能力、智力结构、注意力方面均有影响[15]。
3.4 降低剖宫产率的建议 2010年WHO对亚洲的母儿健康调查显示,我国剖宫产率高达46.2%,其中无医疗指征的剖宫产占11.7%,成为世界之最。如何降低剖宫产率,更好地保障母婴安全,作者有如下建议,(1)政策制度保障:政府干预,建立健全医疗保险制度及相关法律法规,更好地保障医务人员的合法权利,创造良好的医疗环境,尽量消除产科工作者的后顾之忧。卫生行政主管部门完善医院质量考核细则,将剖宫产率纳入考核指标,结合国内实际情况,明确剖宫产率的上限。各级各类医院制订降低剖宫产率的相应措施,严把质量关,健全考核机制。(2)加强舆论宣传与健康教育:争取社会和媒体的广泛支持,大力宣传剖宫产的适应证、并发症,使广大人民群众对自然分娩与剖宫产能够正确认识,是否行剖宫产应充分尊重专业人士的意见。孕期保健工作者应进行规范化培训,明确孕期保健的内容,能够对产妇进行健康教育并正确指导。(3)严格掌握剖宫产指征:医务人员必须具备良好的医德医风,一言一行应能够对患者负责。一方面应加强学习,具备扎实的专业知识和过硬的专业技能,另一方面除了充分尊重患者的意见,更应耐心地讲解自然分娩的好处以及剖宫产的适应证、并发症,尽量减少社会因素和避免医源因素所致的剖宫产。同时,不能单凭辅助检查而轻率地作出决定,对于没有绝对剖宫产指征者,应给予充分试产机会,在试产过程中进一步明确分娩方式。通过严格掌握剖宫产指征,剖宫产率是可以明显降低的,韩素慧等[16]报道其所在医院剖宫产率由2007年的72.5%降低至2010年的47.8%。贾利英[17]报道其所在医院剖宫产率由2001年的66.6%降低至2012年的43.7%。(4)其他:加强产科医生,尤其是年轻医生、助产士阴道助产技术的培训,提高产科质量,保障母婴安全。开展导乐分娩、分娩镇痛等人性化服务,减轻疼痛,解除产妇恐惧心理,树立阴道分娩信心。
总之,社会因素是导致剖宫产率升高的主要原因,通过采取一些有效措施,剖宫产率是可以明显降低的。要将剖宫产率降到合理范围,尚需全社会的共同支持以及产科工作者的不懈努力。
[1]黄醒华.对剖宫产术的思考[J].中国妇幼保健,2003,18(7):385-388.
[2]李娟清,石一复.七省市剖宫产率调查分析[J].中华围产医学杂志,2006,9(5):306-308.
[3]郑平,黄醒华,王淑珍.35年剖宫产率及适应证的变化[J].中华妇产科杂志,1996,31(3):142-145.
[4]张为远.中国剖宫产现状与思考[J].实用妇产科杂志,2011,27(3):161-163.
[5]朱丽萍,周冰华,秦敏,等.上海市20年剖宫产产妇死亡原因分析[J].中华妇产科杂志,2000,35(3):153-156.
[6]郑匀梅.1 306例剖宫产指征临床分析[J].中国妇幼保健,2009,24(9):1297-1298.
[7]贾桂花,邹坤.济南市中心医院2005~2011年剖宫产率及指征变化情况分析[J].社区医学杂志,2012,10(18):36-38.
[8]曾国琼,黄智勇,高坚欣.社会因素影响剖宫产的原因分析与干预措施[J].中国妇幼保健,2007,22(4):418-420.
[9]韩宁,孙继萍.2006~2011年剖宫产率及指征变化临床分析[J].中国社区医师:医学专业,2012,14(35):322-323.
[10]段成钢,章宇,吴擢春.上海剖宫产率影响因素研究[J].中国妇幼保健,2009,24(3):378-381.
[11]陈乔珠,何静妍,谢静颖.300例社会因素剖宫产术分析[J].中国妇幼保健,2007,22(4):411-413.
[12]高云飞,余艳红.剖宫产近远期并发症及其防治[J].实用妇产科杂志,2011,27(3):163-165.
[13]应豪,段涛.剖宫产与产后出血[J].实用妇产科杂志,2011,27(3):165-167.
[14]黄为民.剖宫产与新生儿疾病[J].实用妇产科杂志,2011,27(3):169-171.
[15]李咏梅,邹小兵.剖宫产与儿童心理发育异常[J].实用妇产科杂志,2011,27(3):171-173.
[16]韩素慧,贺桂芳,郭英花,等.近年我院剖宫产率与指征变化的相关因素分析[J].中日友好医院学报,2011,25(1):9-11,14.
[17]贾利英.北京市通州区剖宫产率及指征变化分析[J].中国妇幼保健,2013,28(12):1891-1894.

