阴式病灶切除术在治疗剖宫产后子宫瘢痕妊娠中的应用
朱惠贻
阴式病灶切除术在治疗剖宫产后子宫瘢痕妊娠中的应用
朱惠贻
目的探讨阴式病灶切除术在治疗剖宫产后瘢痕妊娠(CSP)中的应用价值。方法回顾分析东莞市石龙博爱医院收治外生型CSP 14例,其中6例行阴式病灶切除术,8例行开腹病灶切除术,观察两组手术时间、术中出血量、术后并发症等。结果两组手术成功率100%,治愈并保留子宫。阴式手术组手术时间、术中出血量、术后排气时间、术后体温均少于开腹手术组,术后血人绒毛膜促性腺激素(β-HCG)下降时间无明显差异。结论对外生型CSP治疗,阴式病灶切除术优于开腹病灶切除术,可减少手术时间及术中出血量,术后恢复快,是治疗外生型CSP的理想方法,值得推广。
剖宫产后瘢痕妊娠;阴式手术;开腹手术
剖宫产瘢痕妊娠(Caesarean scar pregnancy, CSP)[1]可能为受精卵通过子宫内膜和剖宫产瘢痕间的微小腔道着床在瘢痕组织中,其后胚囊由瘢痕组织的肌层和纤维组织包绕,完全与子宫腔隔离。是剖宫产远期并发症之一,可引起子宫穿孔,严重出血,甚至危及生命。随着剖宫产率的不断上升,CSP发生率逐年升高,因此,早期诊断和正确处理至关重要。目前尚无统一的安全有效的治疗方式,根据不同类型选择个体化治疗方法。本文回顾性分析我院2008年1月~2011年12月收治外生型CSP 14例,其中6例行阴式病灶切除术,8例行开腹病灶切除术,观察两组手术时间,术中出血量,术后并发症等。现报告如下。
1 资料与方法
1.1 一般资料2008年1月~2011年12月我院手术治疗外生型CSP14例,患者年龄26~36岁,平均(28.2±3.2)岁,子宫瘢痕妊娠距末次剖宫产时间为1~10年,平均(5.2±1.6)年,均为子宫下段剖宫产,其中1次剖宫产史10例,2次剖宫产史4例,发病前刮宫史0~3次,平均(1±0.8)次,停经时间为36~54天,8例阴道出血,均伴下腹痛,术前β-HCG值2203~5700U/L。将所有患者分为阴式手术组(6例)和开腹手术组(8例)。
1.2 诊断根据病史、体格检查和经阴道彩色B超做出临床诊断。CSP的超声诊断标准:宫腔空虚,宫颈管内无妊娠囊;妊娠囊或混合性包块位于子宫前壁峡部,宫颈内口水平或既往剖宫产瘢痕部位;妊娠囊或包块与膀胱壁间的子宫肌层变薄或连续性中断。Vial等[2]将CSP分两种类型:外生型即绒毛深深地植入瘢痕裂隙,孕囊在子宫肌层生长;内生型即绒毛植入肌层较浅,孕囊向子宫腔和子宫颈管生长。根据超声影像资料,14例均为外生型CSP。
1.3 手术方法入院后完善术前检查,阴式手术组在静吸复合麻醉下以达到更好的肌松效果,取膀胱截石位,常规消毒铺巾。导尿后钳夹宫颈外侧缘牵拉宫颈,触及瘢痕妊娠处后,用1:1200肾上腺生理盐水于膀胱宫颈间隙进行水压分离,于阴道前壁的膀胱沟下弧形切开阴道黏膜,徒手分离膀胱后壁附着于宫颈前的疏松组织。上推膀胱后将宫颈向下方牵拉,于子宫峡部水平可见剖宫产瘢痕妊娠处组织明显外突,充血呈紫蓝色,于包块张力最大处横行切开,直视下负压吸引清除妊娠包块,根据情况修剪切开子宫下段或破裂口边缘,1~0可吸收线(微乔线)间断缝合关闭腔隙后连续缝合第二层加固,并确认缝线未过子宫后壁。确认创面无渗血,用1~0可吸收线连续锁边缝合宫颈阴道黏膜切口,术后留置阴道纱条及尿管。开腹手术组剔除既往手术瘢痕进腹,常规探查盆腔情况、子宫外型、瘢痕妊娠包块大小、表面状态。打开膀胱腹膜反折,分离粘连,下推膀胱,暴露子宫下段妊娠部位,于包块张力最大处横行切开,直视下负压吸引清除妊娠包块,根据情况修剪切开子宫下段或破裂口边缘,1~0可吸收线间断缝合关闭腔隙后连续缝合第二层加固,并确认缝线未过子宫后壁。确认创面无渗血,连续缝合膀胱子宫腹膜反折,冲洗腹腔关腹。组织均送病理检查,术后监测血β-HCG下降情况及术后并发症情况。
1.4 统计学方法数据采用SPSS 13.0进行统计分析。计数资料采用χ2检验,组间比较用t检验,计量资料采用均数(±s)表示,P<0.05为差异有显著性。
2 结果
两组手术成功率100%,术后监测血β-HCG值下降至正常,术后病理均证实为瘢痕妊娠。阴式手术及开腹手术术中出血量、手术时间、术后排气时间、术后体温比较,P值分别为<0.05、<0.05、<0.01、<0.05,差距有统计学意义。两组β-HCG值下降至正常时间比较P>0.05,差距无统计学意义。结果详见表1。
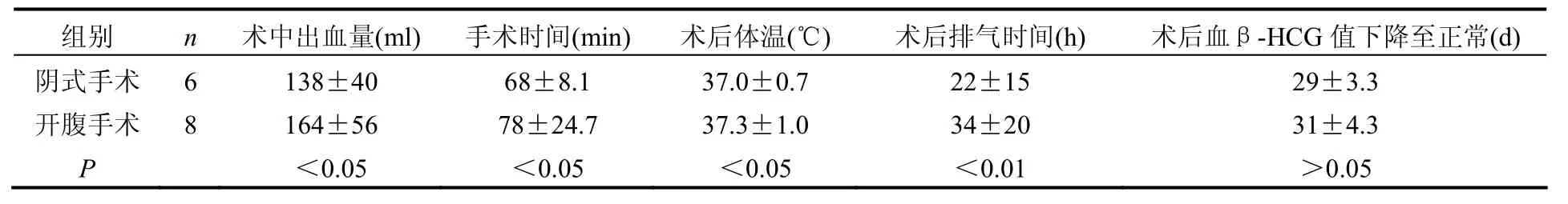
表1 两组患者手术效果情况比较
3 讨论
剖宫产后瘢痕妊娠(CSP)属于罕见的异位妊娠,常引起子宫穿孔,难以控制的出血等并发症,处理不当进一步发展为失血性休克,危及患者生命。早年由于对CSP认识不足,常需急诊行子宫次全切除术以抢救患者生命,对处于生育年龄及有生育要求的患者伤害较大。随着彩色超声的应用及超声诊断标准的建立,使CSP得到早期诊断。治疗方法包括[3]非手术治疗(药物保守治疗及选择性子宫动脉栓塞术,术后视情况配合刮宫术)和手术治疗(传统开腹、腹腔镜及阴式手术)。目前尚无统一标准,笔者认为,应根据患者病情,有无生育要求及CSP的分型选择个体化的治疗方法。
外生型CSP为绒毛深深地植入瘢痕裂隙,孕囊在子宫肌层生长,药物保守配合刮宫术往往不能完全清楚妊娠组织,且由于瘢痕部位薄弱和缺陷容易造成子宫穿孔,难以控制的大出血,造成失血性休克,导致急诊手术,增加患者风险。早期诊断的外生型CSP应选择手术治疗。腹腔镜手术价格昂贵,对术者镜下缝合技术要求较高。阴式病灶切除术与开腹病灶切除术均切除妊娠组织,修复原手术瘢痕,减少再发风险,血β-HCG下降快,治疗效果确切。剖宫产术后常伴不同程度的腹腔粘连,再次开腹手术创伤大,分离粘连耗费手术时间长,阴式手术避免二次开腹,无腹壁切口瘢痕,手术时间短,术中出血少,术后肛门排气快,术后吸收热低,患者恢复快,能被多数患者接受。但阴式手术术野小,暴露困难,对术者阴式手术操作要求高。阴式病灶切除术治疗外生型CSP效果确切,可成为治疗外生型CSP的微创治疗方案。
[1] 丰有吉,沈铿.妇产科学[M].2版.北京:人民卫生出版社,2005: 76.
[2] V ial Y,Petignat P,H oh lfeld P.Pregnancy in a cesarean scar[J].U ltrasound ObstetGyneco,2000,16(6):592-593.
[3] 杨小芸,刘兴会.剖宫产切口瘢痕妊娠临床特点及治疗进展[J].中国实用妇科与产科杂志,2010,26(8):584-586.
R719.8
A
1673-5846(2013)01-0094-02
广东东莞市石龙博爱医院妇产科,广东东莞 523325

