1例转移性隐匿性乳腺癌的临床诊治
郝春芳 王淑玲 佟仲生
1 病历摘要
患者女,60岁,2012年4月发现左锁上淋巴结肿大,不伴发热、咽痛、咳嗽、胃部不适等症状,体重无明显下降,查体无其他阳性体征。此后患者行一系列检查:淋巴结切检病理为转移癌,建议检查乳腺。PETCT检查,乳腺未见异常。再行乳腺B超及钼靶检查,均未见明确病变。病理经本院会诊,补充免疫组化,诊断为淋巴结转移性腺癌,考虑来源于乳腺。以“OBC”收治乳腺内科,入院后完善MRI等检查,通过第二眼超声,行B超引导下乳腺肿物穿刺,明确诊断:左乳癌,左腋下左锁上淋巴结转移,骨转移。T1N3M1,Ⅳ期。行TE(紫杉醇+表柔比星)方案化疗4周期后疗效评价部分缓解(PR)。具体诊疗经过见表1、图1~5。
讨论要点:1)PET-CT、B超、CT、MRI、钼靶等影像学检查在乳腺癌诊治中的意义及优势;2)OBC的病理诊断(尤其是首发现于淋巴结病例);3)隐匿性乳腺癌的外科处理原则;4)单纯骨转移患者的局部乳腺病灶是否适合手术治疗,本例患者是否有手术机会?5)颈部淋巴结转移及骨转移的放疗时机选择;6)如何选择有效而准确的检查手段,明确对OBC的诊断思路。
2 临床讨论
李秀英主任(乳腺影像诊断科):该患者初始乳腺B超未发现典型的恶性病变表现,无肿块性病变,仅在彩色多普勒上显示局部血流信号丰富,表现局部小片状致密,提示可疑,但不足以诊断乳腺癌。而同侧腋窝淋巴结皮质显著增厚,髓质偏心性改变,淋巴门偏移,血流从淋巴门呈树枝状外流,呈现转移性淋巴结特点。患者乳腺MRI发现左乳异常病变,再行第二眼超声,发现血流丰富的小片状致密区即对应MRI中病变位置,后经穿刺病理证实为浸润性癌。超声对OBC的诊断优势较弱,需结合钼靶、MRI等检查综合评估,但通过第二眼超声补充检查、比对位置,在B超引导下行可疑病变部位穿刺又是其优势所在。
刘佩芳主任(乳腺影像诊断科):回顾该患者诊查经过,几乎囊括了所有影像学检查。其中,明确提示阳性结果的仅有乳腺增强MRI检查。以腋窝淋巴结转移或其他远处转移为首发症状,在查体及以超声和钼靶为代表的一般影像学检查结果均阴性,并经病理证实来源于乳腺组织的乳腺癌,即为传统概念的OBC。而乳腺MRI的适应症之一即为,对腋下淋巴结转移患者评价其乳腺内是否存在原发灶,对此具有高度敏感性和准确性[1],并以小灶性的肿块性病变和导管性或段性强化的非肿块性病变为常见表现类型。
已有报道总结了57例OBC患者,经MRI诊断的敏感性能达到90%以上[2-3]。本组患者多为致密型和多量纤维腺体型乳腺,X线穿透力相对不足、密度分辨率不高而使敏感性降低。而超声却对此型病变敏感,但对乳腺微小病灶或非肿块型病变的诊断存在明显局限性,因此特别强调第二眼超声的重要性。对初期仅在MRI发现的病变,行第二眼超声有利于对其中大多数病变检出和诊断,并能行超声引导下定位或活检[4]。另有资料表明,MRI和PET对乳腺癌的诊断敏感性分别为89%和63%,PETCT对于小灶性病变和分化相对较好的病变有其局限性[5]。乳腺影像学各种检查方法各有其所长和所限,X线摄影及超声仍是目前乳腺主要的影像检查方法,两者结合是当前国际上广泛采用并被认为是最佳组合,MRI检查因其独特优势也已成为重要补充方法。对于临床检查、X线、超声均阴性,只在MRI发现的乳腺病变,我们特别推荐如下检诊程序(图5)。
此外,此病例尚有一点不足。患者在第二眼超声定位后,未及时行病灶穿刺活检,而是在两周期化疗后才行病理检查。如果病灶对化疗非常敏感,甚至消失,势必会对诊断和治疗增加更多疑问。影像学科有着临床依赖和设备依赖的特点。尺有所短,寸有所长,乳腺影像学各种成像方法的特点及优势要互补,而临床、病理、影像更要互相配合,检诊和临床才能相长。
范宇主任(乳腺病理科):腋窝淋巴结转移癌可见于多种肿瘤,对其行组织病理学检查是OBC诊断的关键,病理检出率在75%左右。乳腺MRI、全乳腺次连续大切片检查、免疫组化等都是提高检出率的重要途径。转移癌模仿典型的乳腺癌生长方式如筛状、乳头状、腺样、粉刺样等(20%),则考虑来自乳腺;OBC中瘤细胞的免疫表型常表现为ER、PR、MG、CA-153、GCDFP-15、CK7阳性,CK20阴性。但ER、PR阴性并不能排除OBC的诊断。CK20主要表达于胃肠道肿瘤、胰腺癌等,一般不会有乳腺癌阳性表达;而CK7表达于90%的乳腺癌[6]。此外,本院应用抗人乳腺癌单克隆抗体(M4G3)对OBC的检出率高达93.55%(58/62)[7]。但依赖单一标记的结果来确定癌的来源可能存在诊断缺陷。该患者EMA、ER、PR、MG、CA-153、GCDFP-15 、CK7阳性,c-erbB-2、TTF-1、CK20阴性,诊断为(左锁上)淋巴结转移性腺癌,考虑来自乳腺。
刘红主任(乳腺外科):OBC的病因机制尚不清楚,一般认为,原发灶的生长受机体特异的生物免疫防御机制的抑制,表现为微小病灶;或者纤维性乳腺炎造成乳腺组织增厚及病灶深在,妨碍了小原发灶的检出;或病灶弥散不形成肿块。影响其预后的因素包括原发癌的病理类型及腋窝淋巴结转移数目、发现腋窝肿块至就诊的时间,与转移的腋窝淋巴结大小、是否发现乳腺原发癌灶、原发灶大小无关。根据定义,OBC多相当于AJCC分期中的T0N1-2M0(Ⅱ~Ⅲ期)乳腺癌,手术治疗能显著降低复发的危险性。其手术方法的选择尚有争议,主要包括根治术或改良根治术及保乳术。保乳术又分两种模式,其一,乳房不做任何处理,行腋窝淋巴结清扫术;其二,结合MRI影像定位,扩大切除可疑病变,保留其余乳房。其中,根治术或改良根治术是最常被采纳、也为多数学者所认同。Merson对以上几种手术方式的生存率统计无明显差异[8]。保乳术后放疗可减少局部复发、消除亚临床病灶。在NCCN乳腺癌治疗指南中,也特别强调对OBC的全面影像学评估,主张根据其临床分期决定相应的手术方式及全身治疗。
张学慧主任(乳腺外科):近年来,越来越多的传统影像学阴性的OBC可以被MRI等先进技术检出乳腺原发病灶,使保乳成为根治术之外的另一种手术选择。但应注意,淋巴结转移数目较多,转移位置较远的患者,术后仍有高危复发风险,预后差,更建议予以术前新辅助治疗提供机会,同时,规范术后辅助治疗。而此病人初始发现即为晚期,尽管只有小灶性骨转移,但仍属于不可治愈性疾病。局部病变若行手术处理,局限切除即可,根治意义不大。以全身治疗为主。

表1 隐匿性乳腺癌患者治疗经过Table1 Treatment of the patient with occult breast cancer

图1 2012-04-23左锁上淋巴结切检病理切片及免疫组化Figure1 2012-04-23 Left supraclavicular lymph node pathological and immunohistochemical examination
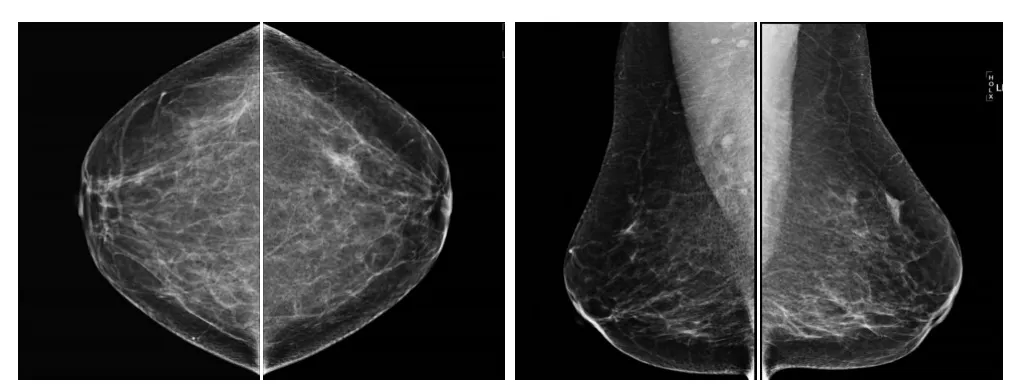
图2 2012-04-23乳腺钼靶Figure2 Mammography 2012-04-23

图3 2012-05-07乳腺MRIFigure3 Breast MRI 2012-05-07

图4 2012-05-07乳腺第二眼超声Figure4 Breast second-look ultrasound 2012-05-07
刘鹏主任(乳腺外科):总结本院1991年至2004年OBC68例资料[9],占同期乳腺癌的0.79%,22例在常规病理切片中检出原发灶,34例经连续大切片检出,病理检出率达86.2%。其中,我院对M4G3的研究与应用显著提高了诊断率,使临床治疗顺利进行。医生和患者均不愿在乳腺无明确诊断的情况下做进一步治疗。另有文献表明,即使存在远地转移,切除乳腺原发灶有助于改善预后[10]。
惠锐主任(乳腺外科):有创性治疗应遵循循证医学数据。手术的目的:其一为化疗做嫁衣;其二提供分期和多项预后数据;其三达到减瘤目的。目前对该Ⅳ期乳腺癌患者无手术禁忌症。但是否手术取决于患者意愿,结合其心理状态,对手术期望值高的患者,可行局限切除术,也能对化疗予以评估,再决定放疗的次序。如果患者无强烈手术愿望,行全身治疗加局部放疗,对患者总生存的影响没有差别。
李淑芬主任(乳腺内科):该患者首诊即为晚期乳腺癌,主要是因为骨转移的存在。骨是乳腺癌最常见的转移部位之一,其发生率约为65%~75%。几种检测方法各有特点,骨扫描显像较早,可作为筛查手段,但不能用于诊断和评价骨转移。X线特异性较好,但敏感性较差,骨破坏的出现较晚。CT和MRI诊断骨转移的特异性几乎为100%,但CT对皮质破坏显示较佳,而MRI对髓质侵犯显示好,用于脊柱转移诊断更优。PETCT对成骨性病灶检出率低。激素受体阳性的乳腺癌骨转移可首选内分泌治疗,该患者ER、PR均为强阳性表达,且为绝经后,首选芳香化酶抑制剂。目前化疗有效,但不能达到临床CR,建议患者接受局部手术治疗后即可开始内分泌治疗及放疗。患者目前无骨相关事件,且腰椎、肋骨显示小灶性破坏,骨转移处无需放疗。
朱莉主任(放疗科):对OBC术后的辅助治疗与原发灶存在的其他乳腺癌一致,术后根据具体情况采用化疗、放疗以及内分泌治疗。但对于晚期乳腺癌患者,治疗原则是先全身,后局部。该患者无论是否接受手术,均可根据具体情况行全乳放疗或胸壁放疗,同时,需行锁上野放疗。由于放疗技术的进步,全乳、锁上、腋下同时放疗也是可以实现的。骨转移的放疗一般用于控制显著的骨相关事件,如持续的骨痛、病理性骨折、神经压迫症状或脊柱的严重病变等,该病例目前还不需要。
史业辉主任(乳腺内科):OBC的定义是建立在传统影像学检查的基础上,避免排除MRI等检查发现乳腺原发病灶的患者,因为其生物学行为及特征是一致的,分析起来才更全面。尽管OBC原发灶微小,但比一般原发癌浸润能力强,呈现转移瘤大的特点,切除原发病灶很重要。对于转移性OBC,治疗首先评估有无好的全身治疗方式。该患者化疗有效,但敏感性似乎较差,有内分泌治疗机会,肿瘤负荷不大,从晚期乳腺癌治疗目的来看,延长患者生存,提高生活质量,予以内分泌治疗更能实现这一目标。该患者为脊柱骨转移,在双磷酸盐类药物中,如果不是因为医保报销问题,更建议首选唑来膦酸,较帕米磷酸能显著降低骨相关事件风险,尤其对椎体转移,预后更佳,应用也更方便。
汪旭主任(乳腺内科):该患者为60岁女性,激素受体强阳性,仅发生骨和淋巴结转移,一线即选用内分泌治疗也能获得很好疗效。尽管该患者化疗有效,但缩小不十分明显。两周期化疗后乳腺病灶穿刺活检,病理切片中未见到明显化疗反应。可能因瘤体小,又是穿刺标本,影响评价。但也是一个提示,应及早进行内分泌治疗。
佟仲生主任(乳腺内科):OBC尽管发病率不高,却尤其要求诊疗中有清晰的思路、完善的检查,以最大可能地制定个体化综合治疗方案,使患者最大受益。本院有全国唯一的乳腺影像诊断科及乳腺病理科,建立了乳腺内外科和辅助科室联合诊治的良好模式。在此基础上,制定OBC标准诊疗流程十分必要。在治疗上,可手术的OBC患者主要集中于术式的选择,而此例晚期OBC患者更需多学科协作,探讨各种治疗手段何时介入,如何选择。目前,患者化疗有效,但对化疗评价依赖于手术后病理。因此,在尊重患者意愿基础上选择手术可更好地评价前期治疗。术后肿瘤负荷减小,以内分泌治疗联合局部放疗更有利于患者生活质量改善,获得长期生存。

图5 乳腺MRI检诊OBC推荐程序Figure5 Recommended procedures of breast MRI detection and diagnosis of OBC
3 小结
多学科协作(MDT)诊疗模式,已为肿瘤专业医生越来越多地认可执行。但如何能做到规范化、制度化、常态化,仍有较大的差距。结合本中心特点、利用本中心的优势,在乳腺癌的综合诊治中充分利用这一平台,不但患者获益,团队在此基础上可以有更多的合作与发展、更多资源共享。
1 de Bresser J,de Vos B,van der Ent F,et al.Breast MRI in clinically and mammographically occult breast cancer presenting with an axillary metastasis:a systematic review[J].Eur J Surg Oncol,2010,36(2):114-119.
2 李小康,徐熠琳,刘佩芳,等.乳腺MRI在X线检查乳腺阴性腋淋巴结转移癌阳性患者中的应用价值[J].中华放射学杂志,2011,45(4):348-352.
3 Lu H,Xu YL,Zhang SP,et al.Breast magnetic resonance imaging in patients with occult breast carcinoma:evaluation on feasibility and correlation with histopathological findings[J].Chin Med J(Engl),2011,124(12):1790-1795.
4 Candelaria R,Fornage BD.Second-look US examination of MR-detected breast lesions[J].J Clin Ultrasound,2011,39(3):115-121.
5 Walter C,Scheidhauer K,Scharl A,et al.Clinical and diagnostic value of preoperative MR mammography and FDG-PET in suspicious breast lesions s[J].Eur Radiol,2003,13(7):1651-1656.
6 Chu P,Wu E,Weiss LM.Cytokeratin 7 and cytokeratin 20 expression in epithelial neoplasms:a survey of 435 cases[J].Mod Pathol,2000,13(9):962-972.
7 牛 昀,傅西林,牛瑞芳,等.抗人乳腺癌单抗M4G3在隐性乳腺癌诊断中的应用[J].中华实验外科杂志,2003,20(7):654-657.
8 Merson M,Andreola S,Galimberti V,et al.Breast carcinoma presenting as axillary meatastases without evidence of a primary tumor[J].Cancer,1992,70(2):504-508.
9 刘 鹏,苏亦男,刘 艳,等.隐性乳腺癌的诊治(附68例报告)[J].中国肿瘤临床,2007,34(7):391-393.
10 Ruiterkamp J,Ernst MF,van de Poll-Franse LV,et al.Surgical resection of the primary tumour is associated with improved survival in patients with distant metastatic breast cancer at diagnosis[J].Eur J Surg Oncol,2009,35(11):1146-1151.

