婴儿肺结核胸部X线和CT影像学特征分析
龚春竹 朱朝敏
结核病是构成全世界传染性疾病死亡的主要原因,其中婴儿肺结核进展快,危害重,需早诊断早治疗。由于婴儿肺结核病原学确诊困难,故诊断主要依靠临床评估、影像学证据、结核病接触史以及排除其他疾病[1]。婴儿肺结核临床表现不典型,PPD常为阴性(特别在<3个月的婴儿)。因此,结核接触史及胸部影像学检查对婴儿肺结核的诊断非常重要。其中影像学检查对婴儿肺结核诊断尤为重要,且影像学在肺结核的诊断、治疗以及随访过程中也起到重要作用[2]。国外有文献报道婴儿肺结核的影像学表现[3,4],但国内相关报道较少。本研究收集晚近11年重庆医科大学附属儿童医院(我院)临床诊断和确诊的婴儿肺结核,探讨其胸部X线和CT的影像学特点,提高对婴儿肺结核影像学特征的认识,利于早期诊断和治疗。
1 方法
1.1 纳入标准 ①2001年1月至2011年12月我院收治的婴儿肺结核;②肺结核的诊断符合2006年中华医学会儿科学分会呼吸学组制定的儿童肺结核的临床诊断标准,分为确诊病例和临床诊断病例[5];③具有胸部X线或CT检查资料者。
1.2 排除标准 为避免外院影像学检查的仪器、参数以及影像学资料的描述与我院不一致,剔除外院行影像学检查病例的资料。
1.3 影像学检查及阅片方法 胸部X线片:<1岁摄仰卧位、前后位和胸部正位片;CT检查:采用西门子SOMATOM EMOTION 单螺旋CT扫描机。患儿在平静呼吸的状态下,行胸部轴位螺旋CT平扫,扫描范围自肺尖以上,至肺底以下,层厚5~8 mm,螺距1.0~1.5;增强扫描检查对比剂剂量为1 mL·kg-1,注射速度1.0 mL·s-1,对比剂注射完毕后5~10 s开始扫描。我院胸部X线和CT检查出报告由2名放射科医生读片,再进行统一。
1.4 资料收集方法 依据纳入和排除标准从病案室中回顾性调阅病例,截取以下指标用于本文的分析:①一般情况:性别、年龄,临床表现和实验室检查等;②影像学报告中胸部X线片和CT的影像学描述。
1.5 统计学方法 计数资料以百分比表示,率的显著性采用χ2检验,P<0.05为差异有统计学意义。采用SPSS 17.0软件进行统计分析。
2 结果
2.1 一般情况 研究期间符合婴儿肺结核诊断病例203例,其中188例在我院行胸部X线或CT检查纳入分析。132例行胸部X线检查,144例行胸部CT检查(90例增强CT),88例同时行CT和胸部X线检查。男115例,女73例。年龄15 d至12个月,平均5.4个月。卡介苗接种103例(54.8%),未接种65例(34.6%),20例(10.6%)不详。临床表现中发热113例(60.1%),咳嗽128例 (68.1%)。92例(48.9%)行PPD检查,其中阴性51例(55.4%)。病原学确诊85例(45.2%),临床诊断103例(54.8%)。103例(54.8%)合并肺外结核,其中结核性脑膜炎91例(88.3%)。
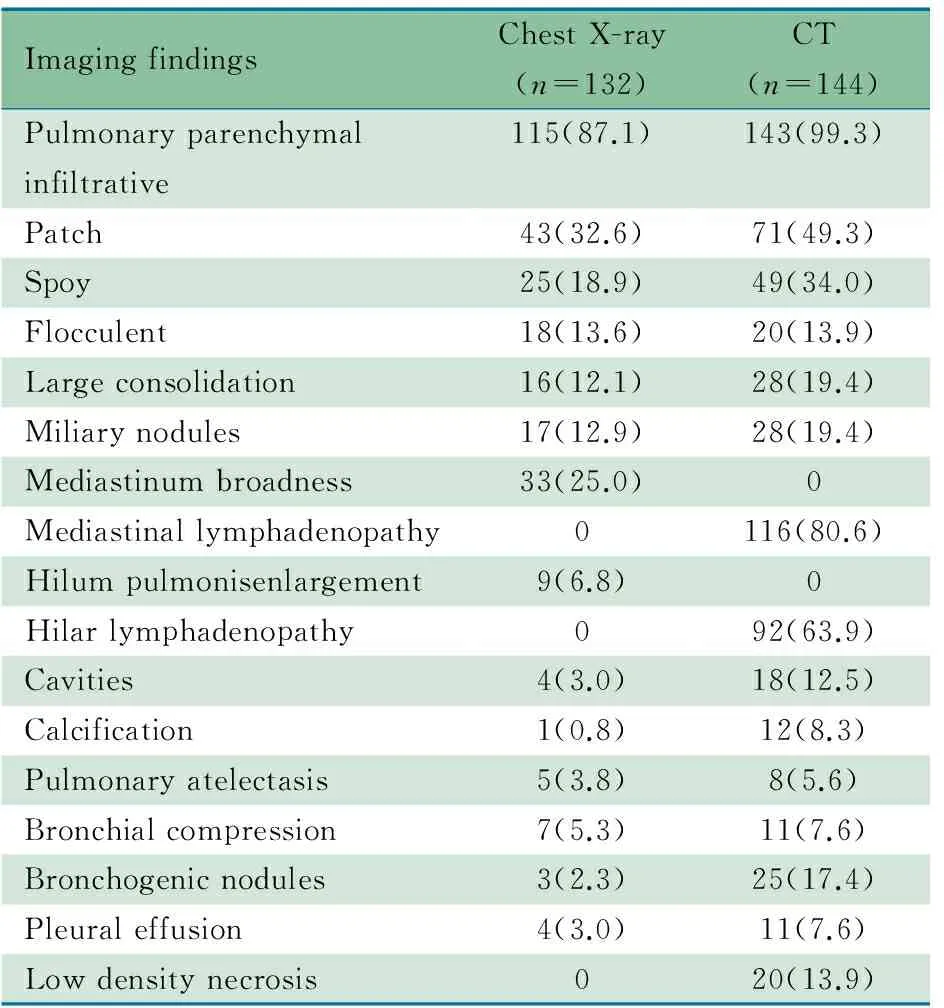
2.2 胸部X线片检查结果 101/132例(76.5%)在入院当天或第2天完善胸部X线片,余31例在入院后1周内完善胸部X线片。表1显示,132例胸部X线片中,肺实质浸润(图1A,B)占87.1%,纵隔增宽占25.0%,其中右上纵隔增宽20例;肺门增大(图1A)占6.8%,其中右肺门增大5例;无明显异常占4.5%。
表1 188例婴儿肺结核胸部X线片和CT结果[n(%)]
Tab 1 The chest X-ray and CT examination results in 188 cases of infantile pulmonary tuberculosis[n(%)]
ImagingfindingsChestX-ray(n=132)CT(n=144)Pulmonaryparenchymalinfiltrative115(87.1)143(99.3)Patch43(32.6)71(49.3)Spoy25(18.9)49(34.0)Flocculent18(13.6)20(13.9)Largeconsolidation16(12.1)28(19.4)Miliarynodules17(12.9)28(19.4)Mediastinumbroadness33(25.0)0Mediastinallymphadenopathy0116(80.6)Hilumpulmonisenlargement9(6.8)0Hilarlymphadenopathy092(63.9)Cavities4(3.0)18(12.5)Calcification1(0.8)12(8.3)Pulmonaryatelectasis5(3.8)8(5.6)Bronchialcompression7(5.3)11(7.6)Bronchogenicnodules3(2.3)25(17.4)Pleuraleffusion4(3.0)11(7.6)Lowdensitynecrosis020(13.9)
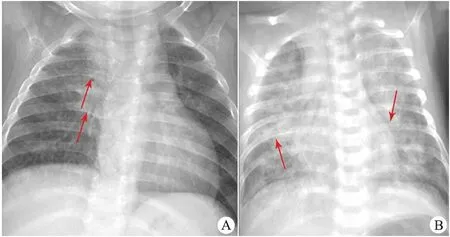
图1 婴儿肺结核胸部X线所见
Fig 1 The chest X-ray findings in infantile pulmonary tuberculosis
Notes A: showing numerous nodules in both lungs,particularly in right upper lobe. platy high-density shadow in upper right mediastinum, thickening and widening of both hilus pulmonis; B: showing widely fuzzy patchy shadowes in both lungs,some of them coalesced big shape fuzzy shadow
2.3 胸部CT检查结果 144例在入院1周内行胸部CT 检查。表1显示,肺实质浸润占99.3%,纵隔淋巴结肿大占80.6%,肺门淋巴结肿大占63.9%,肺门和纵膈淋巴结同时肿大伴肺实质浸润占82.6%,单纯肺实质浸润占16.7%;可见空洞(12.5%)、气管播散(17.4%)和低密度坏死(13.9%)。
143/144例CT显示肺实质浸润的患儿中,累及双肺(图2A)109例,右肺上叶132例, 右肺中叶124例,右肺下叶124例, 左肺上叶118例, 左肺下叶118例。 120/144例淋巴结肿大患儿中,累及肺门淋巴结92例(76.7%),其中右肺门淋巴结72例、左肺门淋巴结 49例、同时累及左右肺门29例;累及纵膈淋巴结116例(96.7%),其中腔静脉后淋巴结58例、隆突下淋巴结44例,奇食隐窝淋巴结(图2B,C,D)28例。 肺门和纵隔淋巴结同时受累88/120例(73.3%),其中右肺门合并纵隔淋巴结肿大41例,双肺门合并纵隔淋巴结肿大35例,左肺门合并纵隔淋巴结肿大12例。单纯纵隔淋巴结肿大28例;单纯肺门淋巴结肿大仅4例(3.3%),其中2例为双肺门淋巴结肿大,2例为右肺门淋巴结肿大。
90例胸部增强CT显示的增大淋巴结中,中心低密度坏死(图2B)23例(25.6%);周围强化20例(22.2%),其中环形强化14例、不均匀强化5例、均匀强化1例;钙化21例(23.3%)。
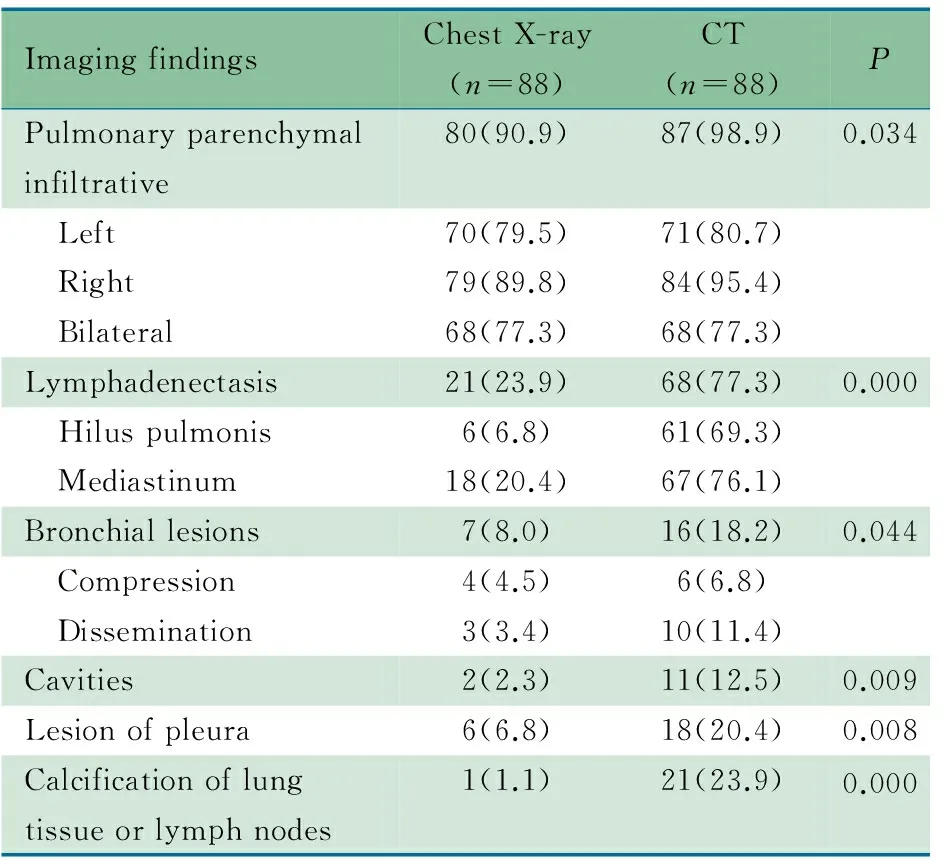
2.4 胸部X线片和CT比较 表2显示,同时行胸部X线片和CT检查88例患儿的影像学特征,胸部CT在肺实质浸润、空洞、淋巴结肿大、支气管病变、胸膜病变和钙化等检出率显著高于胸部X线片,差异均有统计学意义(P均<0.05)。
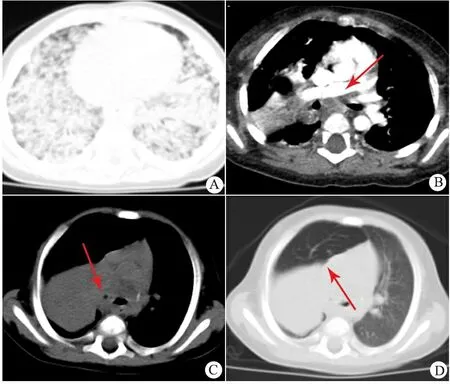
图2 婴儿肺结核胸部CT所见
Fig 2 The chest CT examination fingdings in infantile pulmonary tuberculosis
Notes A: showing nodules of variable size in both lungs,some of them coalesced; B: showing postcaval,odd food crypt,right hilar lymph nodes enlargement, with low-attenuation areas in them; C,D: showing the transmittance of right lung obviously higher than left(obstructive emphysema signs),the enlargement of right hilar lymph node encroach on and extruding right principal bronchus
表2 88例婴儿肺结核胸部X线片和CT结果比较[n(%)]
Tab 2 The comparison of findings between chest X-ray and CT in 88 cases with infantile pulmonary tuberculosis[n(%)]
ImagingfindingsChestX-ray(n=88)CT(n=88)PPulmonaryparenchymalinfiltrative80(90.9)87(98.9)0.034 Left70(79.5)71(80.7) Right79(89.8)84(95.4) Bilateral68(77.3)68(77.3)Lymphadenectasis21(23.9)68(77.3)0.000 Hiluspulmonis6(6.8)61(69.3) Mediastinum18(20.4)67(76.1)Bronchiallesions7(8.0)16(18.2)0.044 Compression4(4.5)6(6.8) Dissemination3(3.4)10(11.4)Cavities2(2.3)11(12.5)0.009Lesionofpleura6(6.8)18(20.4)0.008Calcificationoflungtissueorlymphnodes1(1.1)21(23.9)0.000
3 讨论
婴儿肺结核大多为原发感染,往往开始于感染的微粒在肺泡的沉积,随后引起肺实质感染。原发感染产生局限性肺泡实变,形成原发病灶。感染从原发病灶通过淋巴管扩展到淋巴结,导致肺门/纵隔淋巴结肿大,形成原发综合征。随着疾病的好转或进展而出现钙化、干酪性坏死、空洞、血行播散、支气管病变和胸膜病变等。这些构成了婴儿肺结核在影像学上的复杂多样性,但也具有相对的特异性。Jeong等[6]认为肺结核影像学的特点与被感染者的免疫状态有关,而与感染后时间无关。
胸部X线片是肺结核诊断的基本手段。本组病例中胸部X线片典型原发综合征较少见。可能因急性进展期原发病灶、淋巴管炎、淋巴结炎及其病灶周围融合所致。本组33/132例(25.0%)胸部X线片可见纵隔增宽。有报道[7]认为在胸部X线片上增大的淋巴结易被胸腺影所遮盖;既往也有报道胸部X线片评价淋巴结肿大的准确性较低[8],如吸气量少或胶片位置不正等就可能有“纵隔增宽”的结果。故根据胸部X线片的淋巴结肿大来诊断结核病应谨慎[8]。
多项研究证实胸部CT在进一步明确病变性质及发现细微病变方面优于胸部X线片[3,9]。本研究143/144例(99.3%)胸部CT提示有肺实质性病变,而胸部X线片提示仅为87.1%(115/132);CT显示低密度坏死20/144例(13.9%),明显低于Choi等[3]的研究。低密度坏死代表干酪样坏死组织,环形强化代表富含血管的肉芽肿组织。肺实变中的干酪样坏死可导致肺损害的进一步进展。本组CT还检出空洞18/144例(12.5%),空洞形成表明较高的传染性和较高的结核菌负荷,是原发结核感染后在影像学上的主要表现[10],且空洞常常出现在实变中的低密度坏死区。胸腔积液不是儿童原发结核病的常见特点,在婴儿中更为少见[11]。 本组11/144例(7.6%)CT提示胸腔积液,其中3例为双侧病变,且均在积液同侧发现有肺实质浸润,与Choi等[3]报道一致。Andronikou等[12]研究表明胸部CT能较好的检测淋巴结病变,本研究也显示胸部CT在提示纵隔和肺门淋巴结肿大方面明显优于胸部X线片,特别是增强CT,能进一步明确肿大淋巴结的性质。婴儿气道小,更易被增大的肺门淋巴结所压迫,从而导致气道并发症。胸部CT在发现气道并发症(如受压、播散)方面要优于胸部X线片[13]。目前公认胸部CT在识别沿支气管播散的结核[14]和粟粒性肺结核上[15]也优于胸部X线片。故当胸部X线片显示正常或没有确定性结果时,胸部CT(特别是增强CT)对婴儿肺结核的诊断很有价值。
儿童原发性肺结核在影像学上主要表现为淋巴结肿大伴或不伴肺实质的异常[2,10,16.17]。Leung等[16]报道191例肺结核患儿,发现0~3岁组较~15岁组有较高比例的淋巴结病变(100%vs88%)和较低比例的肺实质异常(51%vs78%)。Boloursaz等[2]也发现类似改变。提示不同年龄儿童肺结核的影像学表现有所不同。本研究144例婴儿肺结核胸部CT显示,99.3%(143例)有肺实质浸润,83.3%(120/144)有纵膈或肺门淋巴结肿大,仅有淋巴结肿大而无肺实质异常仅占0.7%(1/144),与上述文献报道不一致,考虑与本组纳入的均为婴儿肺结核病例有关,与Choi等[3]婴儿肺结核的研究结果较为一致。
本研究还显示,肺实质浸润病灶分布呈上多于下,右多于左,内多于外的规律,单发病灶较少,病灶常常多发。肺实质浸润种类多样,有斑片影、絮状影、斑点影、大片实变和粟粒样结节影等,常常合并存在。淋巴结常多部位同时受累。肺门和纵隔淋巴结同时受累最多见(88/120),单纯肺门淋巴结肿大少见(4/120)。本研究发现右肺门淋巴结和腔静脉后淋巴结最常受累,而Choi等[3]研究中最常受累淋巴结为右支气管旁和隆突下淋巴结。本研究显示肿大的肺门淋巴结中,以右肺门易受累(72/92)。纵隔淋巴结中较常受累的单个淋巴结依次为腔静脉后淋巴结、 隆突下淋巴结肿大和奇食隐窝淋巴结,而气管前、主肺动脉窗、气管旁和食管旁淋巴结受累少见。 Amar等[18]指出儿童肺结核的肿大淋巴结最常见的增强形式是不均匀强化,本研究最常见的强化形式是环形强化 (70.0%),其次是不均匀强化和均匀强化,与Kim等[19]研究的淋巴结环形强化是儿童结核病最典型CT 特征之一相符。
本研究的不足之处和局限性:①婴儿肺结核的影像学改变不如成人典型,导致分型困难,未能分为原发型和粟粒型肺结核进行分析;②未能调阅所有纳入婴儿肺结核的胸部X线片和CT片重新专人评阅,仅依据影像学报告的描述进行统计,可能会存在一定的测量偏倚。
[1]Rigouts L. Clinical practice: diagnosis of childhood tuberculosis.Eur J Pediatr, 2009,168(11): 1285-1290
[2]Boloursaz MR,Khalilzadeh S,Baghaie N,et al. Radiologic manifestation of pulmonary tuberculosis in children admitted in pediatric ward-Massih Daneshvari Hospital: a 5-year retrospective study. Acta Med Tran,2010,48(4):244-249
[3]Kim WS, Choi JI, Cheon JE, et al. Pulmonary tuberculosis in infants: radiographic and CT findings. AJR Am J Roentgenol 2006, 187(4): 1024-1033
[4]Vallejo JG, Ong LT, Starke JR. Clinical features, diagnosis,and treatment of tuberculosis in infants. Pediatrics,1994, 94(1):1-7
[5]中华医学会呼吸学组.儿童肺结核的临床诊断标准和治疗方案.Chin J Pediatr(中华儿科杂志), 2006,44(4):249-251
[6]Jeong YJ,Lee KS.Pulmonary tuberculosis: up-to-date imaging and management. AJR Am J Roentgenol, 2008,191(3):834-844
[7]Peng SS,Chan PC,Chang YC, et al.Computed tomography of children with pulmonary Mycobacterium tuberculosis infection.J Formos Med Assoc, 2011,110(12):744-749
[8]Swingler GH, du Toit G, Andronikou S, et al. Diagnostic acc-uracy of chest radiography in detecting mediastinal lymphaden-opathy in suspected pulmonary tuberculosis. Arch Dis Child, 2005, 90(11): 1153-1156
[9]Bosch-Marcet J, Serres-Créixams X, Zuasnabar-Cotro A, et al.Comparison of ultrasound with plain radiography and CT for the detection of mediastinal lymphadenopathy in children with tuberculosis. Pediatr Radiol, 2004, 34(11): 895-900
[10]Effmann EL. Pulmonary infection. In: Kuhn JP,Slovis TL, Haller JO, eds. Caffey's pediatric diagnostic imaging, 10th ed. Philadelphia, PA: Mosby,2004:982-1039
[11]Hulnick DH, Naidich DP, McCauley DI. Pleural tuberculosis evaluated by computed tomography. Radiology, 1983,149(3):759-765
[12]Andronikou S, Joseph E, Lucas S, et al. CT scanning for the detection of tuberculous mediastinal and hilar lymphadenopathy in children. Pediatr Radiol, 2004, 34(3):232-236
[13]Choe KO, Jeong HJ, Sohn HY. Tuberculous bronchial stenosis: CT findings in 28 cases. AJR Am J Roentgenol,1990,155(5):971-976
[14]Im JG, Itoh H, Shim YS, et al. Pulmonary tuberculosis:CT findings-early active disease and sequential changes with antituberculous therapy. Radiology, 1993, 186(3):653-660
[15]Lamont AC, Cremin BJ, Pelteret RM. Radiological patterns of pulmonary tuberculosis in the paediatiric age group. Pediatr Radiol,1986,16(1):2-7
[16]Leung AN, Müller NL, Pineda PR, et al.Primary tuberculosis in childhood: radiographic manifestations. Radiology, 1992,182(1):87-91
[17]Marais BJ, Gie RP, Schaaf HS, et al. A proposed radiological classification of childhood intra-thoracic tuberculosis. Pediatr Radiol, 2004,34(11):886-894
[18]Amar M, Rashmi K, Ashu S, et al. CT patterns of nodal disease in pediatric chest tuberculosis. World J Radiol, 2011, 3(1): 17-23
[19]Kim WS, Moon WK, Kim IO, et al.Pulmonary tuberculosis in children: evaluation with CT.AJR Am J Roentgenol,1997,168(4):1005-1059

