父母牙科焦虑诱导儿童牙科畏惧症行为的影响
吴家媛,李 洁,李 帅,丁 芳,刘 丽,顾 瑜,张绍伟,王 胜,刘建国
(1.遵义医学院附属口腔医院预防及儿童牙科,贵州 遵义 563000;2.第四军医大学口腔医院,陕西 西安 710032;3.市立医院口腔科,山东 威海 266520)
儿童在口腔就诊时会产生紧张害怕,哭闹甚至拒绝口腔疾病诊疗的行为,又称牙科畏惧症(children dental fear,CDF)[1],儿童牙科畏惧症行为往往会导致医生诊断不明、治疗无法进行和治疗不彻底。这种行为与许多原因有关:曾经的不良就诊经历、对医生的畏惧、治疗中的疼痛、周围和社会的影响以及人格因素等[2]。早在1995年,Milgrom等就发现:大部分对牙科恐惧的孩子都有对牙科恐惧的父母[3]。近年来的研究表明:父母对牙科的态度和焦虑会直接影响儿童对牙科行为的方式[4]。Folayan等认为判断和规范父母牙科焦虑(Parental Dental Anxiety,PDA),尤其是母亲的焦虑在一些患儿的处理中是必要的[4]。闰黎津等同样发现:父母不良的牙科经历是CDF发生的主要因素[5]。
尽管近年来对父母牙科焦虑逐渐重视,认为其对CDF的发生起着重要的作用,但在实际临床病例诊治过程中对PDA的处理却鲜见报道。本文旨在探究PDA的行为诱导对CDF诱导效果的影响,从而更有力的指导临床对儿童牙科畏惧症的处理。
1 临床资料和方法
1.1 临床资料
记录所有在2006-01—2010-05于我科就诊过程中,具有拒绝检查和治疗,伴有哭闹现象并劝说无效的3~6岁儿童病人。对不配合治疗的儿童家长以改良牙科焦虑标准(MDAS)[6]为基础,结合儿童就诊时情况,设计筛查量表,共有5个问题,包括:等待治疗,陪伴孩子检查,器械放入口中,打麻药,医护人员。程度由轻到重按1~5级评分,问卷总分为25分。得分≥15分者纳入研究对象。通过对陪同就诊患儿家长PDA的确认,最终明确家长和患儿同时具备牙科焦虑的家庭有240例。评价者均进行标准一致性训练和检验(Kappa值为0.91)。
1.2 方法
240例家庭以儿童年龄分层随机分为实验组和对照组,每组120个家庭。实验组首先对患儿家长进行行为诱导,记录并评价其诱导效果后对患儿进行行为诱导。对照组仅对患儿进行行为诱导。
1.2.1 对PDA行为诱导方法
主要采用谈话沟通的方式,具体内容如下:①了解其牙科就诊经历;②分析其牙科焦虑的原因;③对其过去就诊不良记忆进行精神安抚;④讲解一般口腔知识和儿童口腔发育的重要性;⑤对病情和治疗方法的详细介绍、分析,共同确定治疗方案;⑥参观并体验相应的口腔教育器械,树立其在患儿诊疗行为中的榜样作用;⑦了解父母教育孩子的主要方法,纠正暴力教育;⑧明确治疗费用;⑨对就诊安全、意外和并发症进行介绍;⑩使其了解治疗中所需药物、材料的主要特性和副作用。
1.2.2 儿童行为诱导方法
参照文献[1,7]方法,在教育形式上鼓励患儿参与,设置专门供就诊儿童体验的儿童诊疗牙椅和相应的口腔教育器械,图片和教育动画片。在治疗形式上由医生引导儿童对口腔诊疗环境,方法的逐步认识,消除恐惧,渐渐达到平静。还包括体验口腔治疗器械和过程;熟悉口腔工具的工作状态和声音;背景音乐和动画分散注意力等,在劝说无效的情况下可以辅助恐吓和强制制动的方法[1]。
1.3 评价标准
父母接受行为诱导后再次接受筛查量表的问卷检测,效果分为①有效:诱导后焦虑缓解,可以主动劝说并协助医护人员对儿童进行行为诱导。②无效:没有缓解,对治疗信心不足,对医护人员信任不够。
儿童接受行为诱导后的效果参考[7]分为4级:Ⅰ级(安静配合型),诱导后接受治疗并能主动配合治疗;Ⅱ级(紧张配合型),愿意接受治疗、但是缺乏主动合作能力伴间断哭闹;Ⅲ级(紧张恐惧型),不能完全配合治疗,需要辅助固定疗法完成治疗;Ⅳ级(恐惧反抗型),完全拒绝接受治疗。
1.4 统计学处理
采用SPSS 15.0统计软件对数据进行处理,率的比较采用χ2检验,检验水准α=0.05。
2 结果
2.1 两组CDF行为诱导效果
除Ⅱ级外,2组人数在各级诱导效果中的比较均具有统计学意义(P<0.05)(表1)。

表1 两组CDF行为诱导后效果比较
2.2 实验组中不同PDA诱导效果对CDF诱导的比较(表2)
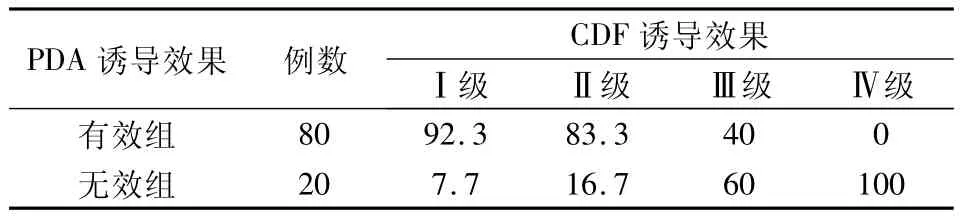
表2 实验组中PDA诱导效果对CDF诱导的比较(%)
实验组PDA诱导中,80%的家长诱导后有效,20%的家长诱导后效果不明显;在诱导有效组中,儿童CDF诱导达到I级的高达92.3%,而在无效组中,CDF的诱导效果达I级仅为7.7%,二者比较具有明显的统计学差异(P<0.05)。PDA诱导有效组中,CDF诱导后达Ⅱ、Ⅲ级的比例分别是83.3%和40%,与无效组比较,具有统计学意义(P<0.05)。在PDA诱导有效组中,进行CDF诱导后仍然完全不配合的患儿为0,而在PDA诱导无效组中,这部分比例达到了100%。
3 讨论
在陪伴儿童就诊时,研究发现家长的焦虑与孩子的焦虑和不良行为之间有明显关系,分离家长更有利于控制患儿的行为[8-9]。故在国内处理CDF时常应用母子分离的方法[1]。而进一步的研究指出家长行为具有多样性[10],这种多样性会对孩子焦虑程度产生不同的影响。Smith[11]也认为:儿童口腔治疗的障碍与父母以前的生活经历、父母对牙科治疗的态度、心理和社会背景有关。由于家长在孩子口腔卫生和健康中起着一个非常重要的作用,家长对口腔的认知与CDF的产生有着直接的关系,故了解家长的口腔认知对CDF的诱导具有重要意义[12]。
研究发现患儿的年龄对CDF的发生率会有直接的影响,年龄<6岁的口腔就诊儿童CDF值高于6岁以上患儿[5]。在本研究中选择3~6岁儿童作为观察对象,并在分组中,按照年龄分层,进行随机抽样,尽可能降低实验中由于样本选择而造成的误差。改良牙科焦虑标准(MDAS)是较为成熟的筛选成人牙科恐惧的问卷,国外常以此标准确认PDA。我们结合儿童就诊的特点,对其进行了改良,加入了家长较为关心的儿童就诊内容,如麻药,医护人员行为和儿童检查器械等内容,使改良问卷在筛选PDA的过程中更实际和客观。
大部分研究均表明行为诱导是有效的解决CDF的治疗方法,可以改善儿童的牙科恐惧[5,7,12-13]。本研究进一步发现对 PDA 的行为诱导可以明显提高对CDF的诱导效果。并且PDA缓解的程度与CDF缓解的程度相关,在对PDA诱导中,有效家庭的CDF诱导效果也较为理想,这种效果在后期复诊中的表现尤为明显。
父母牙科焦虑和CDF有密切联系多见于8岁以下儿童[12]。这一时期的儿童对创伤承受力脆弱,自制力差,易受各种偏见的影响[14],在就诊环境中容易对陌生的环境产生环境焦虑;脱离父母的怀抱和陌生的医护人员接触会产生分离焦虑;对治疗会产生躯体伤害焦虑,而焦虑可能会放大治疗的痛苦,并导致孩子出现不良行为。家长是孩子与外界进行交流的重要心理支持,家长也是孩子能否顺利接受口腔治疗的主要因素,如果父母本身具有焦虑表现,孩子就很容易捕捉和模仿。Berstein等[15]表明:儿童焦虑得分高低与母亲的焦虑水平相一致,因此认为父母需要接受直接训练作为治疗儿童焦虑的一部份。父母对自己产生焦虑感不能正确处理,对孩子的焦虑情绪很有可能不能正确引导,从而加大医护人员行为诱导的难度。
[1]杨富生.儿童口腔科患儿的诊疗行为诱导[J].牙体牙髓牙周病学杂志,2004,14(11):640-642.
[2]Klingberg G,Berggren U,Carlsson SG,et al.Child dental fear:cause-related factors and clinical effects[J].Eur J Oral Sci,1995,103(6):405 -412.
[3]Milgrom P,Mancl L,King B,et al.Origins of childhood dental fear[J].Behav Res Ther,1995,3(33):313 -319.
[4]Folayan MO,Adekoya-Sofowora CA,Otuyemi OD,et al.Parental anxiety as a possible predisposing factor to child dental anxiety in patients seen in a suburban dental hospital in Nigeria[J].Int J Paediatr Dent,2002,12(4):255 -259.
[5]闰黎津,陈力,李蓓,等.中外儿童口腔治疗焦虑行为的对比[J].牙体牙髓牙周病学杂志,2009,19(8):480-482.
[6]Humphris GM,Dyer TA,Robinson PG.The modified dental anxiety scale:UK general public population norms in 2008 with further psychometrics and effects of age[J].BMC Oral Health,2009,9(1):20.
[7]张红梅.行为诱导在儿童口腔门诊的应用[J].护理研究,2008,7(22):19 -25.
[8]Wright GZ,Alpem OD,Leake FL.The modifiability of maternal anxiety as it relates to children's cooperative dental behavior[J].ASDCJ Dent Child,1973,40:265 -271.
[9]Kotsanos N,Arhakis A,Coolidge T.Parental presence versus absence in the dental operatory:a technique to manage the uncooperative child dental patient [J].Eur J Paediatr Dent,2005,6(3):144 -148.
[10]Townend E,Dimigen G,Fung D.A clinical study of child dental anxiety[J].Behav Res Ther,2000,38(1):31 -46.
[11]Smith PA,Freeman R.Remembering and repeating childhood dental treatment experiences:parents,their children,and barriers to dental care [J].Int J Paediatr Dent,2010,20(2):83-101.
[12]Lahti S,Luoto A.Significant relationship between parental and child dental fear[J].Evid Based Dent,2010,11(3):77.
[13]姜刚勇,王文军.牙科畏惧在儿童中的对比研究[J].实用口腔医学杂志,2006,22(4):563-564.
[14]吴忠,陈耀俊.儿童牙科畏惧症调查研究[J].口腔医学,2005,25(2):111-112.
[15]Berstein GA,Borchardt CM,Perwien AR.Anxiety disorders in chiIdren and adolescents:a review of the past 10 years[J].J Am Acad Child Adolesc Psych,1996,35(9):1110-1119.

