5年剖宫产指征变化及剖宫产率增高原因分析
姜正霞, 孙晓珍
(江苏省盐城市东方女子保健医院, 江苏 盐城 224000)
本文针对剖宫产指征的变化及剖宫产率增高的原因进行分析探讨,提出控制剖宫产率的应对措施,供社会及同行参考。
1 临床资料
1.1 一般资料:2006年1月至2010年12月在我院住院分娩产妇2971例,行剖宫产术1626例,产妇年龄18-45岁,孕周36-43周,剖宫产指征主要分类如下:①社会因素,无手术指征;②难产,包括头盆不称、巨大儿、头位胎位异常、产程异常、产道异常等;③胎儿窘迫;④妊娠合并症和并发症,包括妊娠期高血压病、产前出血、妊娠合并内科疾病等;⑤其他妊娠合并症,包括过期妊娠、胎膜早破、羊水过少、脐带绕颈、双胎等;⑥瘢痕子宫;⑦胎位异常,臀位、横位;⑧阴道炎。如果某个产妇存在多个指征时以病案首页出院主要诊断来进行统计。
1.2 统计学分析:数据统计采用X2检验。显著性意义标准为P<0.05。
2 结果
2.1 剖宫产率的变化:我院5年平均剖宫产率为54.73%,每年均呈增长趋势(P<0.01)。2010年与2006年比较,分娩总数增长59.17%,剖宫产率增长34.69%(P<0.01),见表1。
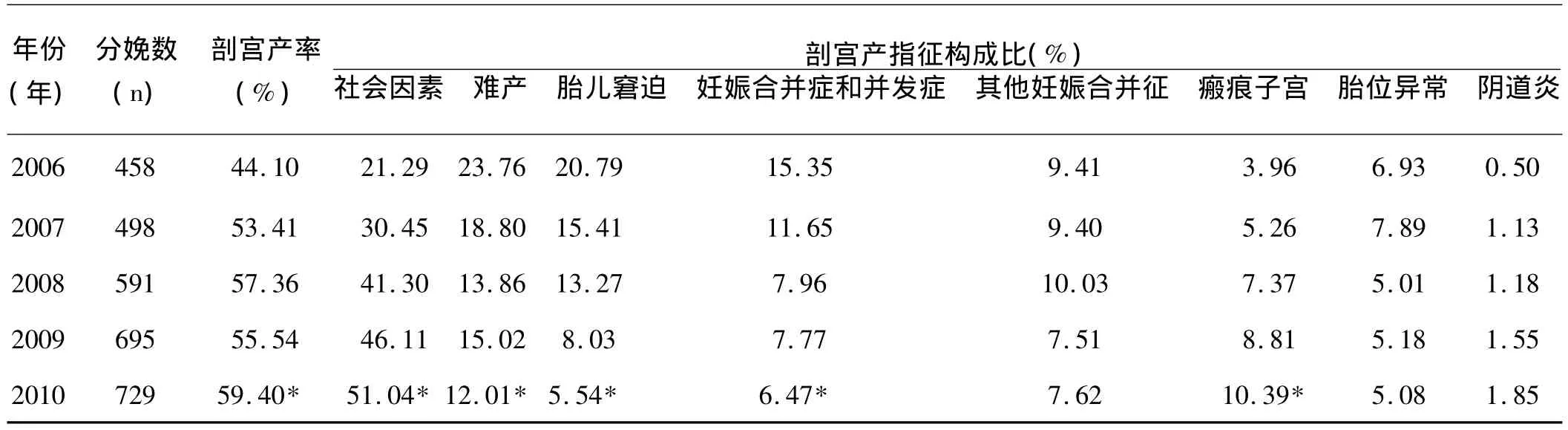
表1 剖宫产率及主要手术指征构成比
2.2 剖宫产指征的变化:社会因素为指征的剖宫产急剧上升,跃居首位,5年的剖宫产率变化显著(P<0.01),其中2010年较2006年增长了139.74%(P<0.01),见表1;瘢痕子宫及阴道炎所占比例明显上升,前者的变化显著(P<0.01),见表1,2010年瘢痕子宫者已排在顺位第三位;难产导致的剖宫产率明显下降(P<0.01,表1),仍排在顺位第二位;胎儿窘迫所占比例明显下降(P<0.01),见表1,由2006年的顺位第三下降到顺位第六位;妊娠合并症和并发症导致剖宫产的比例也有所下降(P<0.01),见表1。其他妊娠合并征、胎位异常、阴道炎所致剖宫产率的变化无统计学意义(P>0.05)。
3 讨论
3.1 剖宫产率增高及指征顺位变化原因分析:表1结果显示,尽管2006年剖宫产率已明显高于世界卫生组织提出的≤15%标准,但是,近年来剖宫产率仍呈逐年上升趋势,比较突出的是社会因素已成为剖宫产率显著升高的主要因素,究其原因主要有以下几点:①优生优育的愿望使得产妇及家属不愿让孩子冒丝毫风险;②农村产妇低龄化。出生于80年代后期的80后产妇,生活条件优越,从小娇生惯养,不愿忍受自然分娩的疼痛,再加上顾虑试产失败还要剖宫产,认为直接手术省心,以防止吃二重苦;③部分产妇对分娩缺乏正确的认识,认为“剖宫产后体形好”,且不影响日后正常生活;④相当一部分孕妇于预产期前择吉日吉时分娩或因重男轻女思想而选择剖宫产;⑤社会对产科医生的期望值太高,对医疗职业风险性认识不足,一定程度上导致医患关系紧张,产科医生心理负担较重,认为自己承担的责任重,不仅要保证母子平安,还要保证孩子今后的健康及智力发育正常,为避免一切可能存在的风险,往往顺从产妇及家属的选择。因此,不和谐的医患关系给医务人员带来的额外压力也是造成选择性剖宫产率增高的原因之一。
除了上述社会因素直接导致剖宫产率增高以外,还有一部分与医源性因素有一定的关系。受市场经济大潮的影响,自然分娩与剖宫产两种分娩方式下,医院对剖宫产的收费明显高于自然分娩,医院当然希望医生尽量采取收费高的方式,以增加医院的收益。另一方面,医务人员所付出的劳动与所获得的利益极不平衡是导致医源性剖宫产率增高的原因之一。
此外,合理的剖宫产指征在不断增加,过去被列为剖宫产禁忌的高危妊娠如子痫、妊娠合并心脏病、糖尿病等,逐渐改用剖宫产来结束分娩,由于本院加强了围产保健工作中的高危筛选,使得一些重度妊娠合并症孕妇及时转诊至上级医院,所以此类因素的剖宫产比例呈现下降趋势;臀位分娩完全被剖宫产所替代,由于孕期保健加强,部分异常胎位得到及时纠正,所以胎位异常剖宫产比例没有上升。随着剖宫产率的逐步增高,瘢痕子宫因素也成为剖宫产率上升的重要因素之一,国外越来越多的研究表明可以进行剖宫产后阴道分娩,但要具备相应的条件:首先产妇要知情同意,其次要排除阴道分娩的禁忌症后才能给予试产,另外医院要具备急诊剖宫产与急诊抢救条件,要有识别子宫破裂能力的产科医生。在剖宫产指征中,头位难产的比例虽然有所下降,但仍居第二位。由于生活水平的提高,加之本院产妇多系农村无业者,她们吃得好,活动少,巨大儿发生率高,使得难产作为剖宫产指征位居第二成为必然。由于胎儿电子监护的广泛运用,由此导致胎儿窘迫为指征的剖宫产率一度较高,2006年其顺位位于第三,所占比例与第一、二位的难产及社会因素相差不大。临床发现胎儿窘迫诊断符合率仅占20-30%,因此,临床医生通过加强对胎儿电子监护识别能力的培训,结合胎儿头皮血pH值测定,综合分析多项指标,使得以胎儿窘迫为指征的剖宫产率明显下降。以阴道炎为指征的剖宫产虽然比例不高,但上升幅度最大,性病的蔓延严重危及母婴的健康,应当引起全社会的关注。
3.2 剖宫产率升高的后果:剖宫产作为解决难产和母婴并发症的一种手段,其安全性已获得广泛认同。然而,剖宫产毕竟是一种非自然的过程,除剖宫产手术本身所带来的危险性(如麻醉意外、大出血、感染、损伤、羊水栓塞)以外,其术后的长期安全性已引起高度关注。WHO在一份研究报告中指出,在没有医学必要的情况下选择剖宫产手术的产妇比自然分娩的产妇患产后严重并发症的风险增加了3倍之多,而且剖宫产更容易大出血,接受重症监护的几率则会增高10倍。对于新生儿来说,由剖宫产出生者,未来患呼吸系统疾病的几率比顺产婴儿高得多[1]。有报道,剖宫产儿患“感觉统合失调症”的几率比较高[2]。1996年 Hemminki等的调查结果显示,剖宫产是异位妊娠的中等危险因素,也是胎膜早破和前置胎盘的危险因素。另有报道剖宫产有发生坏死性筋膜炎、子宫内膜异位症、膀胱和输尿管损伤、膀胱子宫和膀胱宫颈瘘的危险,且剖宫产后再次人工流产的术后并发症明显高于自然分娩者[3]。总之,剖宫产率升高的结果是弊大于利。
3.3 降低剖宫产率的措施:控制剖宫产率需要社会、家庭、、产妇及其家属、医院和医务人员的共同参与和积极配合,笔者认为有以下几点措施可供大家参考:①医疗卫生机构和媒体应采取形式多样的宣传,普及科学分娩知识,让民众正确认识分娩是一个正常、自然、健康的过程,剖宫产是一种产科急救手术,其对产妇、婴儿都存在着潜在的危险,纠正人们“剖宫产有利无害”的错误认知观;②改善医患关系。要通过舆论正确引导寻求社会、家庭和管理层对产科工作的支持和理解,充分认同产科的高风险性,改善医患关系,减轻医护人员在处理产妇试产过程中的思想压力,为产科医生创造一个宽松、适宜的工作氛围;③创新服务模式,改革现有分娩收费体制。医疗卫生机构可通过开展无痛分娩、导乐分娩、水中分娩、家庭一体化产房等人性化服务,在提升服务的同时提高收费;另外,政府可制定适当降低剖宫产手术费用、提高对自然分娩的补贴等政策,鼓励自然分娩;④全方位提高产科工作质量。通过加强临床医生对胎儿电子监护的识别能力培训,加强对胎儿宫内窘迫多项临床指标的监测,降低误诊率,使以胎儿窘迫为指征的剖宫产有所减少;加强对产科医生处理难产能力的培训;对剖宫产术后再次妊娠的产妇,如果没有阴道分娩禁忌,要给予试产的机会,以提高剖宫产术后阴道分娩的成功率,降低剖宫产率;对相对性头盆不称者给予充分试产,产程中给予积极处理,尽可能使其转为顺产;⑤医务人员自身的努力。医务人员必须进一步增强责任心、理论水平和临床经验,通过优质的服务,增强孕妇对医院的信任和对自然分娩的信心。医务人员还必须培养良好的沟通、观察技巧,采用人性化的交流方式,使分娩过程变得更安全更愉快,从而使孕产妇及家属能选择自然分娩,积极配合医生试产。此外,普及性病预防知识,提倡个人卫生,加强婚前、孕前、产前教育及检查,及时发现并治疗相关疾病,对于降低剖宫产率也非常重要。总之,剖宫产只是解决难产和重症高危妊娠、高危胎儿需要终止妊娠的有效方法,但绝不是一种理想和完美的分娩方式,而且剖宫产率上升使母婴近期和远期并发症的危险性均增加[4]。因此,降低剖宫产率是实现全球创建爱婴医院宗旨-儿童优先、母亲安全的必由之路,只有通过医患双方及全社会的共同努力,才能有效控制剖宫产率。
[1] 王桂芝.剖宫产术后并发症的分析[J].哈尔滨医药,2009,29(4):36-37.
[2] 郭建华,陈君,吕勇,等.异常分娩方式与儿童感觉统合失调的关系[J].中国优生优育,2000,11(3):139-140.
[3] 董传良,苏昭仪,庄留琪,等.剖宫产术后的安全性研究[J].中华妇产科杂志,1999,34(4):225-227.
[4] 黄醒华.剖宫产的现状与展望[J].中国实用妇科与产科杂志,2000,16(5):259.

