肝源性糖尿病56例临床分析
肖 强
肝源性糖尿病(Hepatogenous diabetes)是指继发于肝实质损害的糖尿病,临床上以葡萄糖耐量减低或高血糖症为特征[1]。资料显示,约有50%~80%慢性肝病患者存在糖耐量减退(IGT),其中2O%~30%最终发展为糖尿病[2]。由于我国慢性肝炎和肝硬化的发病率较高,肝源性糖尿病在临床上并不少见。我们分析了56例肝源性糖尿病患者的临床资料,以提高对该病的诊治水平。
资料与方法
一、病例选择 2006年1月至2010年6月我院收治的肝源性糖尿病患者56例,男38例,女18例,年龄45~76岁,平均年龄57.49岁。其中乙型肝炎肝硬化31例,丙型肝炎肝硬化9例,酒精性肝硬化16例。肝功能Child A级24例、B级18例和C级l4例。随机选择同期住院的年龄、性别和糖尿病病程与之相匹配的原发性2型糖尿病患者50例,行口服葡萄糖耐量试验(OGTT)和胰岛功能测定。肝源性糖尿病的诊断标准:(1)有慢性肝病史,肝病发生在糖尿病之前或同时发生;(2)有肝病的临床表现及生化学检查异常;(3)糖尿病的诊断符合1999年WHO及国际糖尿病联盟公布的诊断标准[3]:即空腹血糖≥7.0mmol/L和(或)餐后2h血糖或OGTT 2h 血糖≥11.1mmol/L;(4)无糖尿病家族史,无垂体、肾上腺、胰腺、甲状腺疾病,排除利尿剂、降压药、糖皮质激素、抗抑郁药和避孕药等引起的糖代谢紊乱。原发性2型糖尿病的诊断标准:(1)符合1999年WHO及国际糖尿病联盟公布的2型糖尿病诊断标准;(2)无慢性肝病史,肝功能正常;(3)部分有糖尿病家族史;(4)排除继发性糖代谢紊乱。
二、检测 采用日本科联国际有限公司OLYMPUS全自动生化分析仪检测血生化指标(该公司提供配套试剂);采用化学发光法检测C肽及胰岛素(罗氏公司)。
三、统计学方法 采用SPSS 13.0软件进行t检验,P<0.05被认为差异有统计学意义。
结果
OGTT检测结果显示,肝源性糖尿病患者空腹血糖水平较低,与原发性2型糖尿病比较差异具有统计学意义(P<0.05),两组其余各时段的血糖水平差异无统计学意义;肝源性糖尿病和原发性2型糖尿病患者胰岛素分泌均呈高峰延迟型,峰时在120min,各时段肝源性糖尿病患者胰岛素和C肽分泌水平均显著高于原发性糖尿病患者。鉴于血浆C肽水平不受外源性胰岛素的影响,该指标能更准确地反映患者体内的胰岛素水平(表1)。24例Child-Pugh A级肝源性糖尿病患者血糖为 6.5±1.8mmol/L,18例 B级患者为 6.8±2.0mmol/L,14 例 C 级患者为 8.7±2.8mmol/L(P<0.05),说明随肝功能恶化,血糖呈增高趋势。
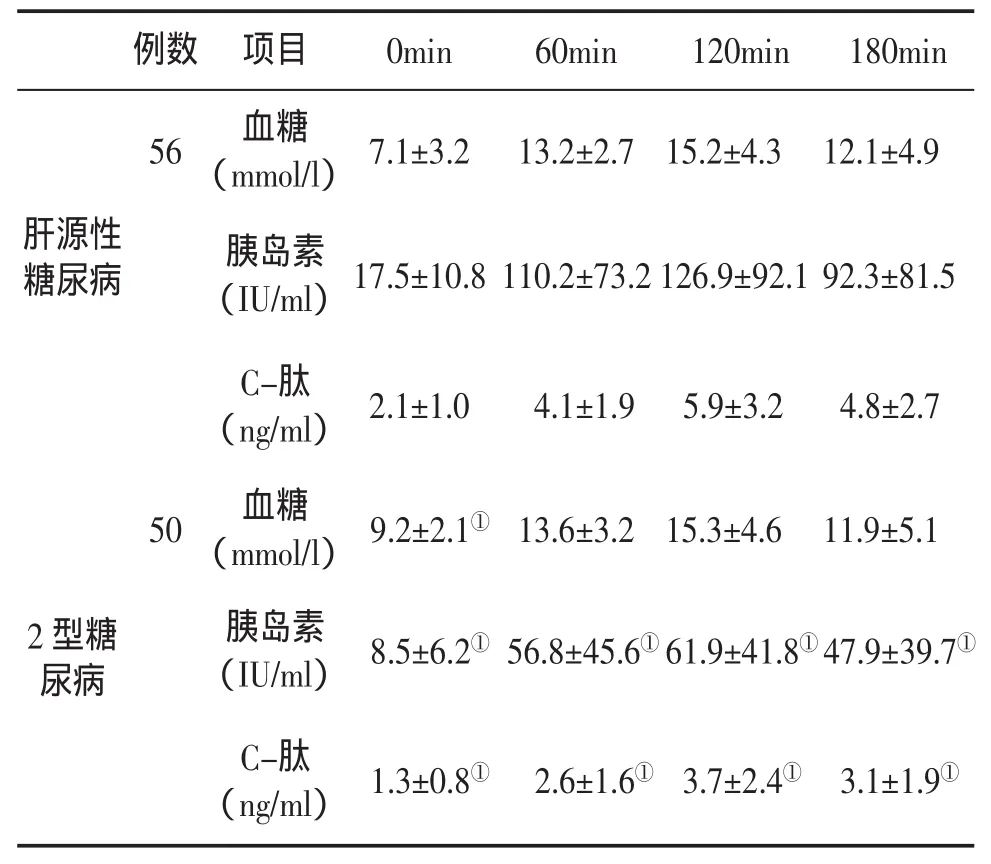
表1 两组患者血糖、胰岛素和C肽水平比较
讨论
肝脏是人体维持血糖稳定和多种激素代谢的重要器官。肝脏功能受损往往影响正常的糖代谢,导致IGT甚至糖尿病。1906年,Naunyn等首先提出将继发于肝实质损伤的糖尿病称之为肝源性糖尿病。肝源性糖尿病在临床各型肝病中均可发生,以肝硬化发生率最高。肝源性糖尿病患者的临床表现可为隐性,或为显性,症状轻重不等。但与原发性糖尿病相比,典型的“三多”症状多不明显[4~6],往往被慢性肝病症状所掩盖,极少发生酮症酸中毒等并发症[7]。同时,糖尿病的神经及血管并发症的发生率也较2型糖尿病为低[8]。肝源性糖尿病患者以空腹血糖正常或轻度升高,而餐后血糖明显升高为特征[9]。
肝源性糖尿病的发病机制主要为:(1)胰岛素抵抗;(2)酶活性降低;(3)肝炎病毒及其免疫复合物可同时损害肝脏和胰岛细胞[10,11];(4)营养因素;(5)低钾、缺锌、服用噻嗪类及呋塞米等利尿剂等。
在肝源性糖尿病的发病机制中,胰岛素抵抗可能是最重要的因素[12]。慢性肝病时肝脏对胰岛素的灭活减少,同时伴侧支循环形成,部分胰岛素可绕过肝脏直接进入体循环,使肝脏摄取胰岛素减少,而不是胰岛分泌胰岛素过高[13]。
本组资料显示,肝源性糖尿病患者空腹血糖水平多为轻度升高。OGTT结果表明,肝源性糖尿病患者空腹血糖较原发性糖尿病患者低,而两组其余时段血糖无明显差异,具有一定的临床鉴别意义。分析肝源性糖尿病患者餐后血糖升高的原因主要有[14]:慢性肝病时胰岛素分泌进行性减少,口服糖后胰岛素快速时相反应障碍,胰岛素不能适时适量地分泌,对餐后血糖水平调节能力降低;肝糖逃脱现象,即肝硬化时侧枝循环开放,口服糖后直接进入体循环,肝脏对葡萄糖的摄取率降低;肝及周围组织胰岛素抵抗,摄取葡萄糖减低,参与糖代谢有关的酶活性降低,致葡萄糖氧化能力减低,肝糖原合成减少。
治疗肝源性糖尿病的重点是护肝和控制饮食。与2型糖尿病患者相比,肝源性糖尿病患者胰岛素敏感性高,胰岛素抵抗指数低[15],胰岛素应用剂量相对应较小。
[1]SIBLEY SD,PALMER JP,HIRSCH IB,et al.Visceral obesity,hepatic lipase activity,and dyslipidemia in type 1 diabetes[J].J Clin Endocrinol Metab,2003,88:3379-3384.
[2]KURIYAMA S,MIWA Y,FUKUSHIMA H,et a1.Prevalence of diabetes and incidence of angiopathy in patients with chronic viral liver disease[J].J Clin Biochem Nutr,2007,40:116-122.
[3]陈灏珠.实用内科学[M].北京:人民卫生出版社,2005:1026.
[4]张霞,沈薇,沈鼎明.肝病伴糖代谢异常患者的临床分析[J].中华肝脏病杂志,2006,14:289-292.
[5]王华宁,温伟波.肝源性糖尿病临床研究进展[J].实用肝脏病杂志,2003,6(1)59-60.
[6]刘淑娥,肖丹.肝源性糖尿病临床分析[J].中日友好医院学报,2003,17:153-155.
[7]DHAHBI JM,MOTE PL,CAOS X,et al.Hepatic gene expression profiling of streptozotocin induced diabetes diabetes[J].Technol Ther,2003,5:411-420.
[8]FUJIWARA F,ISHII M,TANEICHI H,et al.Low incidence of vascular complications in patients with diabetes mellitus associated with liver cirrhosis as compared with type2 diabetes mellitus[J].Tohoku J Exp Med,2005,205:327-334.
[9]陈成伟,方晓云,茹素娟,等.肝脏疾病的糖代谢异常研究[J].中华消化杂志,1995,15:295-296.
[10]ZEIN CO,LEVY C,BASU A,et a1.Chronic hepatitis C and type II diabetes mellitus:a prospective cross-sectional study[J].Am J Gastroenterol,2005,100:48-55.
[11]ARAOO M,MURASE K,KUSAKABE A,et a1.Prevalence of diabetes mellitus in Japanese patients infected chronically with hepatitis C virus[J].J Gastroenterol,2003,38:355-360.
[12]黄涛,秦波.肝源性胰岛素抵抗的研究进展[J].世界华人消化杂志,2008,16:653-657.
[13]KRUSZYNSKAYT,HOMEPD,MCLNTYREN.Relationship between insulin sensitivity,insulin secretion and glucose tolerance in cirrhosis[J].Hepatology,1991,14:103-111.
[14]池肇春.实用临床肝脏病学[M].北京:中国医药科技出版社,1999:740-743.
[15]杨立新.肝源性糖尿病糖代谢异常的临床分析[J].四川医学,2008,29:292-293.
- 实用肝脏病杂志的其它文章
- 乙型肝炎病毒核酸的定量单位应力求规范统一
- 85例老年药物性肝炎患者临床分析

