儿童阻塞性睡眠呼吸暂停低通气综合征93例治疗分析
李全胜 曹 曾 王 笑
(辽宁省盘锦市第二人民医院耳鼻咽喉科,辽宁盘锦 124000)
儿童正处在生长发育时期,促进小儿生长发育的生长激素主要是在夜间深睡眠时分泌,因此良好的睡眠是大脑和身体生长发育的基本条件。而长期的阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea hypopnea syndrome,OSAHS)导致的慢性缺氧严重影响儿童生长发育。据报道,2002年对8个城市的28424名2~12岁儿童进行流行病学调查,其睡眠状况的结果显示[1]:27.1%的儿童会发生睡眠障碍,其中5.7%为鼾症,0.4%的患儿发生睡眠呼吸暂停。笔者所在科室2005年1月~2007年10月共收治93例患者,成功开展全麻鼻内镜下腺样体切除及扁桃体切除术治疗儿童OSAHS,取得满意疗效,现总结如下。
1 资料与方法
1.1 一般资料
93例中男59例,女34例;年龄2~12岁,平均7.0岁;病程6个月~5年。临床表现:以睡眠时持续性打鼾、多汗、张口呼吸、呼吸暂停,白天嗜睡、多动、注意力不集中和发育迟缓为主要症状,同时伴有分泌性中耳炎20例、慢性扁桃体炎27例、慢性鼻窦炎19例、夜间遗尿8例、梦呓13例。
1.2 方法
1.2.1 X线检查 所有患儿术前均行鼻咽侧位X线、纤维鼻咽镜等必要检查。其中鼻咽侧位X线片可清楚显示及测量腺样体堵塞患儿鼻咽部气道的范围。要测量的值为:①腺样体厚度A:腺样体最突出点至颅底骨面的垂直距离;②鼻咽部宽度N:硬腭后端至翼板与颅底交点间的距离。判定方法:A/N≥0.71为病理性肥大[2]。另外,纤维鼻咽镜检查可以判断腺样体堵塞鼻孔的程度,其标准为:①1+:堵塞程度≤25%;②2+:堵塞程度为26%~50%;③3+:堵塞程度为51%~75%;④4+:堵塞程度为76%~100%。其中≥3+且伴有典型临床症状者即可诊断为腺样体肥大。所有患儿中扁桃体Ⅲ度肿大并腺样体肥大者39例,单纯腺样体肥大者32例,单纯扁桃体Ⅱ~Ⅲ度肿大者22例。
1.2.2 睡眠监测及诊断 采用PSG(SRM-9601,北京泰达新兴公司)进行睡眠呼吸监测。按照OSAHSD诊疗指南草案对患儿的病情严重程度进行判断。测得患儿的呼吸暂停指数为5.00~59.19次/h,血氧饱和度为0.53~0.91。AHI 5~10次/h的患儿16例,AHI 11~20次/h的患儿40例,AHI>20次/h的患儿37例。
1.2.3 手术方法 采用全身麻醉,取平卧位,向患儿口中置入Davis开口器,其中25例患儿行腺样体刮除术加腭扁桃体切除术,另68例行单纯腺样体刮除术。将8号导尿管插入前鼻孔,从后鼻孔引出,提起软腭,暴露鼻咽部,经患儿的口腔插入70°鼻内镜(Storz公司生产),仔细观察监视器中显示的腺样体的大小、形状,再用鼻内镜动力吸割器(美敦力公司)进行切割,注意要完整、快速的切除扁桃体或腺样体。术后压迫止血。
1.3 统计学处理
采用SPSS 11.5统计软件包进行统计学处理,患儿治疗前后PSG主要指标呼吸紊乱指数AHI、最低血氧SaO2%、最长暂停时间等进行配对t检验,P<0.05为差异有统计学意义。
2 结果
2.1 术后恢复情况
围手术期未见患儿出现术后感染、出血、急性呼吸道阻塞等。术后随访6~12个月,患儿术前存在的睡眠打鼾、憋醒、遗尿、进食缓慢等症状均明显改善,且无鼻咽粘连、腺样体残留、咽鼓管功能障碍等并发症发生。
2.2 患儿手术前后监测参数对比
患儿在手术前后的AI、AHI、最低血氧、最长呼吸暂停时间、最长低通气时间与术前比较,差异均有统计学意义(P<0.01),见表1。
表1 手术前后P S G各项指标比较(±s)
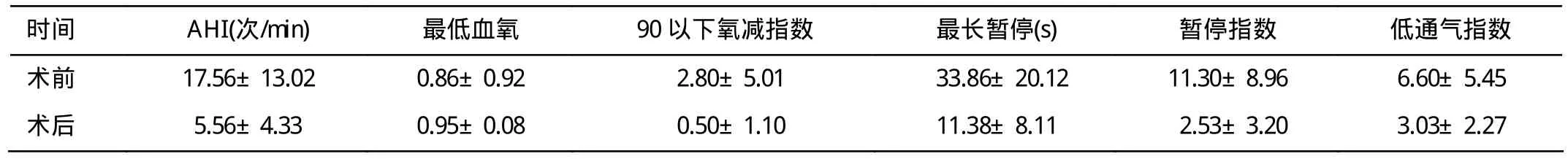
表1 手术前后P S G各项指标比较(±s)
时间 A H I(次/m i n) 最低血氧 90以下氧减指数 最长暂停(s) 暂停指数 低通气指数术前 17.56±13.02 0.86±0.92 2.80±5.01 33.86±20.12 11.30±8.96 6.60±5.45术后 5.56±4.33 0.95±0.08 0.50±1.10 11.38±8.11 2.53±3.20 3.03±2.27
3 讨论
儿童正处于生长发育期,呼吸道不通畅、睡眠过程中缺氧都会影响儿童的正常生长发育。睡眠中张口呼吸还会导致颅面改变,患儿会逐渐出现腺样体面容。腺样体肥大的患儿会因为鼻腔通气、排泄分泌物受阻最终导致慢性鼻窦炎。儿童期的OSAHS也可直接导致成人OSAHS的发生,对患儿的成长极为不利。
引起儿童OSAHS最主要的原因是腺样体肥大和扁桃体肥大,约占70%,如伴鼻腔疾病则症状更为严重。儿童OSAHS高发期在2~6岁。有报道称[3],美国调查的9个儿童睡眠疾病中心有8个主张即使在患儿腺样体、扁桃体不是特别大且合并其他因素时,手术切除仍是治疗此病的首选方法[4]。本组患儿中扁桃体Ⅲ度肿大并腺样体肥大者39例、单纯腺样体肥大者32例、单纯扁桃体Ⅱ~Ⅲ度肿大者22例。另外,鼻甲肥大、鼻息肉、鼻中隔偏曲等因素均可造成上呼吸道通气受阻。传统观念认为腺样体、扁桃体肥大的患儿应在4岁以后再行手术治疗,但最近的研究又发现,一部分婴儿可由于扁桃体或腺样体肥大而导致严重的呼吸障碍,易引起呼吸衰竭和心力衰竭。因此,对这些婴儿明确病因后就应立即行手术治疗。手术时机对预后非常重要,手术越早效果越好。
儿童OSAHS的确诊要综合患儿的病史、体格检查、影像学检查、纤维鼻咽镜检查、多导睡眠监测等指标进行判断,其中多导睡眠监测被认为是诊断此病的最重要手段。Katz等[5]的研究报道并证实了此种手段对于确诊OSAHS的可靠性和稳定性。PSG通过调整监测参数的软件设置,按照儿童OSAHS诊断标准重新定义呼吸暂停、低通气,可以准确判断OSAHS患儿病情的轻重;并且通过睡眠结构、血氧饱和度、胸腹呼吸动度、微觉醒等资料的分析,鉴别儿童睡眠相关呼吸紊乱的类型。
本组93例采用不同的手术方式均收到较满意疗效。术后睡眠打鼾、呼吸不畅、憋醒、呼吸促迫、睡眠不安、遗尿等睡眠呼吸障碍症状均缓解。AHI明显降低,最低SaO2升高、最长暂停时间缩短、睡眠呼吸情况明显改善。传统的腺样体刮除术的手术过程比较盲目,极易造成患儿的咽鼓管圆枕及咽鼓管咽口等结构损伤、腺样体残留、术中术后出血等问题,严重影响手术的效果。鼻内镜下吸割器切除腺样体可避免上述缺点,因为鼻内镜手术时视野清晰无死角,可以边割边吸,对腺样体的切除准确、彻底,不易残留,对其周围结构破坏性极小。另外,其出血量小、创面整齐、术后反应轻、愈合快等优点也让患儿家属更易接受。
儿童鼻腔的解剖结构相对比较狭窄,治疗时经鼻的反复操作易引起鼻腔黏膜损伤及术后鼻腔粘连,而且镜头易污染,故放弃经鼻腔途径,采用将鼻内镜直接置于口咽部的操作优势比较明显,70°的镜头可以提供鼻咽解剖结构的最佳视角,专用的反向切割钻头使圆枕附近的腺样体更易被切除,效果更好。
本研究结果显示,所有患儿术中术后未出现特殊的并发症,随诊过程中未发现腺样体残留,说明手术的安全性较好。但在手术中也应该特别注意以下几点:(1)术前准确判定腺样体大小及其与周围组织的解剖关系;(2)切割顺序应遵照从腺样体下缘逐渐转向侧缘再向中央包围的顺序,可以先暴露咽鼓管咽口并予以保护,避免损伤;(3)切割器的刀口应一直朝向腺样体,对准要切割的部位后再开开关,以免周围组织受损;(4)切割器刀口与组织的距离应>2mm,将腺样体组织吸入刀口后再切割即边吸边切。
综上所述,手术切除引起上气道阻塞的肥大扁桃体和/或腺样体是儿童OSAHS有效的治疗手段之一。纤维鼻咽镜检查、鼻咽侧位X线摄片有助于手术适应证的确定。经口内镜引导下腺样体摘除术具有直视下操作、视野清晰、切除彻底、可避免损伤周围重要结构等优点,值得临床推广使用。
[1] 刘玺诚,卢秀英,崔振泽,等. 全国8城市2-12岁儿童睡眠状况流行病学调查[J]. 睡眠医学,2004,1:4-7.
[2] 皱明舜. 儿童增殖体、鼻咽腔比率测定的临床价值[J]. 中华放射学杂志,1997,31(3):190-192.
[3] Suen JS,Arnold JE,Brooks LJ. Adenotonsillectomy for treatment of obstructive sleep apnea in children[J]. Arch Otolaryngol Head Neck Surg,1995,121(5):525-530.
[4] Katz ES,Greene MG,Carson KA,et al. Night to night variability of polysomnography in children with suspected obstructive sleep apnea[J]. J Pediatr,2002,140(5):589-594.
[5] Rosen CL. Obstructive sleep apnea syndrome(OSAS)in children:diagnostic challenges[J]. Sleep,1996,19(10):274-277.

