早产儿氧疗并发症的防治与对策
郑素仪
(广东省佛山市南海区第二人民医院儿科,广东 佛山 528251)
早产儿氧疗并发症的防治与对策
郑素仪
(广东省佛山市南海区第二人民医院儿科,广东 佛山 528251)
目的 从治疗和护理两方面探讨防治早产儿氧疗并发症的应对措施。方法 患儿先行安静呼吸空气20min后进行血气采样监测,头罩吸氧组40例和NCPAP组45例分别于治疗前和治疗后进行血气监测。结果 NCPAP组PaO2的升高量显著高于头罩吸氧组;NCPAP组并发症率明显低于头罩吸氧组。结论 视网膜病、肺损伤、组织细胞损伤、神经系统损伤是早产儿氧疗的主要并发症,应从吸氧浓度的把握、氧疗方法、护理方法三方面严格把握,来预防并发症的产生。
早产儿;氧疗;并发症;防治对策
早产儿于出生后其呼吸中枢尚不完善,肺部发育也不成熟,因而易受到各类呼吸性疾病的危害。临床对早产儿的呼吸窘迫现象常采用氧疗方法,但如操作不当易造成视网膜病、肺损伤、组织细胞损伤、神经系统损伤等并发症[1],严重影响患儿的生命健康。为加深对早产儿氧疗并发症预防的研究,佛山市南海区第二人民医院选取了自2008年6月至2009年12月间接诊的85例呼吸衰竭早产儿进行回顾性分析,从治疗和护理两方面探讨防治早产儿氧疗并发症的应对措施,报道如下。
1 资料与方法
1.1 临床资料
85例早产儿均表现为呼吸衰竭,其中男46例,女39例;胎龄为30~41周;出生日龄1~8d,平均(2.5±1.6)d;患儿的平均体质量为(2.38±0.62)kg。患儿原发病主要包括:反复呼吸暂停27例,呼吸窘迫综合征(RDS)41例,感染性肺炎13例,羊水吸入综合征4例。入选条件均符合1986年全国(杭州)新生儿学术会议上制定的有关早产儿呼吸衰竭诊断的标准[2],患儿均未出现低血钙、低血糖等代谢性紊乱。将患儿随机分为头罩吸氧组40例和NCPAP(可变流量鼻罩持续气道正压通气)组45例。
1.2 治疗与护理方法
所有患儿先行安静呼吸空气20min后进行血气采样监测;头罩吸氧组与NCPAP组分别使用40%头罩吸氧和40%NCPAP氧60min,采血样进行血气监测。加强对患儿的临床监测工作,并对所有患儿进行头颅B超和胸片检查,确定无脑室出血或气胸问题。注意补液、维持血压血糖、吸痰、纠正酸中毒等方面的工作,加强氧疗的护理工作。
1.3 检验指标
治疗前后患儿PaO2、PaCO2的变化情况,以及两组患儿视网膜病、肺损伤、组织细胞损伤、神经系统损伤等并发症的发生情况。
1.4 统计学处理
采用均数±标准差 进行统计学分析,计数单位采用χ2检验,计量单位采用t检验,当P<0.05时,认为具有统计学意义。
2 结 果
2.1 不同氧疗方式患儿血氧情况比较
头罩吸氧组与NCPAP组于治疗后患儿的动脉血氧分压均有明显提高,而NCPAP组PaO2的升高量显著高于头罩吸氧组,两组数据经比较具有显著差异(P<0.01);两组在PaCO2的改善方面,治疗后较治疗前均有所下降,但两组的下降水平接近,经统计学分析不具有显著差异(P>0.05),见表1。
2.2 并发症
本组研究中,头罩吸氧组共有7例(17.5%)患儿出现共9项并发症,NCPA组共有3例(66.67%)患儿出现3项并发症,见表2,NCPAP组并发症率明显低于头罩吸氧组,经统计学分析具有显著差异(P<0.05)。并发症患儿经临床及时救治均获得好转,无死亡病例。
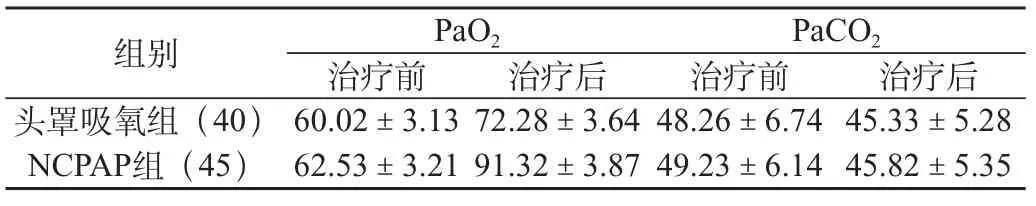
表1 两组患儿治疗前后PaO2、PaCO2的变化情况
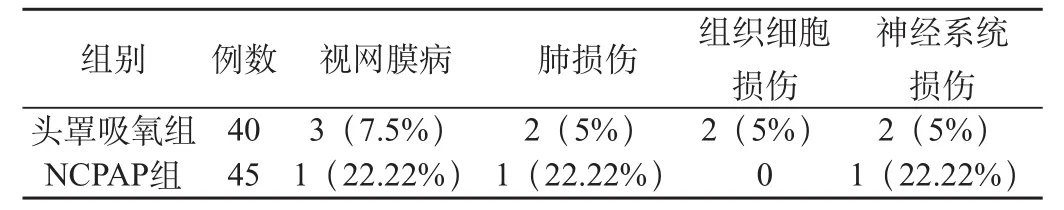
表2 两组患儿并发症发生情况
3 讨 论
3.1 早产儿氧疗并发症
本组研究证明,早产儿氧疗操作不当易造成患儿产生视网膜病、肺损伤、组织细胞损伤、神经系统损伤等并发症[3],其主要影响机制为:
3.1.1 视网膜病(ROP)
早产儿视网膜发育尚未成熟,吸氧、感染作用可能引起视网膜产生血管增生、充血水肿,甚至导致血管闭塞,进而导致视网膜病,如进一步恶化,可能引起患儿视网膜脱落、变性、弱视、继发性青光眼、并发白内障等问题,最严重者可能致盲。
3.1.2 肺损伤
肺部是氧损伤的靶器官,患儿通过短时间内吸入高体积分数的氧气可能导致炎性细胞的浸润,引起急性肺损伤;而因为早产儿肺部发育未成熟,在已有原发性肺损伤的基础上,通过机械通气和吸氧易再造成患儿肺部的气压伤、容量伤、高氧损伤等,造成慢性肺损伤,据统计,在早产儿呼吸窘迫综合征的存活者中,慢性肺损伤患儿占20%~30%。
3.1.3 组织细胞损伤
早产缺氧患儿在高氧的作用下,组织细胞会产生大量的氧自由基,而新生儿机体对于氧气自由基的清除能力尚弱,因而易因为氧自由基接触细胞膜上的多聚不饱和脂肪酸发生反应,引起组织细胞的死亡。
3.1.4 神经系统的损伤
脑部的代谢消耗氧量较大,在吸氧的高氧条件下更易产生大量氧自由基,使脑组织中的不饱和脂肪酸被氧化,并破坏神经细胞的容酶体,造成脑细胞的死亡。患儿临床出现惊厥、颅内压增高、昏迷等症状,治疗不当易留下后遗症。
3.2 对早产儿氧疗并发症的预防措施
3.2.1 严格把握吸氧浓度
早产儿氧疗并发症多因给氧量的不当造成,临床上对呼吸衰竭划分为两种,一种是缺氧性衰竭,应给予FiO2<60%;而另一种为通气性衰竭,应给予FiO2<30%。最好采用低浓度持续给氧的方式,一方面改善缺氧状况,另一方面避免二氧化碳的潴留,降低因高浓度氧引起的并发症的发生[4]。
3.2.2 正确选用氧疗方法和器械
本组研究表明,NCPAP比头罩吸氧的并发症发生率低,分析为其通过增加上呼吸道压力的作用机制具有更好的氧控量,从而达到更好的治疗效果,且患儿的血氧分压提高也较明显。NCPAP是20世纪70年代后一项较新的通气技术,适用于新生儿和小婴儿[5]。
3.2.3 加强护理工作
临床护理工作除一般性对患儿的生命体征等的监测外,还应注意对氧疗的专门护理。比如对于偶性的短暂呼吸暂停患儿,护理人员应多观察、多巡诊,及时发现及早抢救,促进患儿的呼吸功能恢复;对于在暖箱中用面罩或头罩吸氧患儿,因为经常开启箱盖易造成氧浓度下降,因而最好尽可能地安排各类护理工作集中进行,以维持箱体内有效的吸入氧浓度;对于使用呼吸机的患儿,应在医师指导下进行具体的呼吸机参数设置和调整;对于使用持续气道正压通气法(CPAP)的患儿,应定时检查氧疗的运转是否良好,避免纯氧的吸入,出现问题及时与医师沟通及时救治。另外,对患儿加强营养的支持,为患儿提供充足的能量和蛋白质,增强机体的抵抗力和免疫力,减少感染和氧中毒可能性。
[1] 吕云.129例氧疗早产儿护理体会[J].山东医药,2008,48(29):47.
[2] 惠需,陈洪敏.15例呼吸衰竭新生儿三种氧疗方式的比较[J].江苏医药,2007,33(12):1290-1291.
[3] 楚振,孙晓红,师笃雷.新生儿氧疗合并症和预防[J].中华当代医学,2004,2(3):57-58.
[4] 陈秀杰.氧疗的并发症[J].基层医学论坛,2006,10(8):762.
[5] Pandit PB,Courtney SE,Pyon KH,et al.Work of breathing during constant-and-variable-flow nasal continuous positive airway pressure in preterm neonates [J].Pediatrics,2001,108(3):682.
R722.6
B
1671-8194(2011)04-0057-02
10.15912/j.cnki.gocm.2011.04.094

