检验不合格标本原因分析及改进措施
肖荐 韩鑫梅
【摘要】目的:对2018年2月—2019年12月我科拒收标本情况进行原因分析并进行改进,提高检验前质量控制。方法:检验科标本接收人员按照临床检验标本采集与运送相关规定对检验标本进行扫描签收,遵守不合格标本拒收制度,当收到不合格标本时,立即通知相关送检科室,说明拒收原因,并将不合格样本在LIS系统中进行记录。结果:检验科共收到送检标本5630915份,拒收13851份,平均拒收率0.246%,其中标本凝固共3143份,占比23%;标本溶血1952份,占比14%;临床要求取消该项目共1296例,占比9%;电告临床重新留取标本复查共1230例,占比9%;标本类型错误1210份,占比9%;标本量错误1010例,占比7%;标本容器错误908例,占比7%;标本被污染831例,占比6%;空管或空杯594例,占比4%;标本送检时间不合格535例,占比4%;标本脂血51例,占比0%;其他原因1091例,占比8%。讨论:标本采集和运送的规范化和标准化是保证检验结果准确的关键,检验前质量控制是长期持续的过程,不合格样本的拒收可直观地反映检验前质量,并根据实际情况做出相应改进措施。
【关键词】检验前质量控制;标本采集;不合格样本
Cause analysis and improvement measures of unqualified samples
XIAO Jian, HAN Xinmei
Laboratory Department of Changsha Central Hospital, Changsha, Hunan 410003, China
【Abstract】Objective:To analyze the rejected samples in our department from February 2018 to December 2019 and improve the quality control before inspection. Methods:The specimen receiver of our department scanned and signed the test specimens according to the relevant regulations on the collection and transportation of clinical test specimens, and classified the causes of unqualified samples in LIS system and rejected them. Results:A total of 5630915 samples were sent for examination, 13851 samples were rejected, with an average rejection rate of 0.246%, of which 3143 samples were solidified, accounting for 23%; 1952 samples were hemolytic, accounting for 14%; 1210 specimens were wrong in type, accounting for 9%.Conclusion: The standardization and standardization of specimen collection and transportation is the key to ensure the accuracy of inspection results. Pre inspection quality control is a long-term and continuous process. The rejection of unqualified samples can directly reflect the quality before inspection.
【Key Words】Quality control before inspection; Specimen collection; Unqualified samples
实验室检测通常可划分为3个阶段,即检验前、检验中和检验后阶段。实验室检测结果的误差可分为分析前、分析中和分析后误差。而大多数误差是由分析前误差造成的,占46.0%~68.2%[1]。标本可接受性是检验前质量指标的重要内容,其结果直接影响到检验结果的准确性。不合格样本是指未按照临床检验标本采集与运送规定获得的标本,包括标本凝固,标本量错误,标本溶血,标本类型错误,标本送检时间不合格等12项内容。下面就我院2018年2月—2019年12月标本拒收情况进行回顾分析,以便控制好检验前质量,提升整体检验质量。
1 资料与方法
1.1 一般资料
2018年2月—2019年12月我科拒收的标本,由护理人员采集,物业人员运送。相关人员均按ISO15189要求做过临床检验标本采集与运送相关培训。
1.2 方法
根据临床实验室质量管理要求,制定了分析前标本采集、运送、签收、拒收等一系列规定,收录于《标本采集手册》,由检验科派人对重点部门(如各病区护士长、标本运送人员等)进行相关专业指导培训。检验科标本接收人员按照临床检验标本采集与运送相关规定对检验标本进行扫描签收,遵守不合格标本拒收制度,当收到不合格标本时,立即通知相关送检科室,说明拒收原因,并将不合格样本在LIS系统中进行记录。
2 结果
2.1 临床科室不合格标本拒收率
拒收率=(拒收标本数/送检标本数)×100%
2.2 不合格标本拒收类型
分为标本凝固,标本溶血,标本脂血,标本类型错误,标本量错误,标本容器错误,标本被污染,空管或空杯,临床取消该项目,电告临床重新留取样本复查,标本送检时间不合格,其他等12类。
2.3 结果
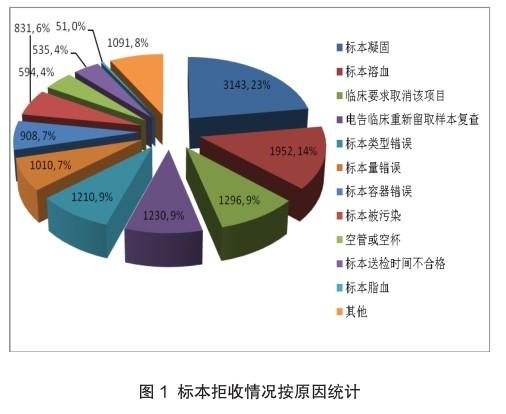
检验科共收到送检标本5630915份,拒收13851份,平均拒收率0.246%,其中标本凝固共3143份,占比23%;标本溶血1952份,占比14%;临床要求取消该项目共1296例,占比9%;电告临床重新留取标本复查共1230例,占比9%;标本类型错误1210份,占比9%;标本量错误1010例,占比7%;标本容器错误908例,占比7%;标本被污染831例,占比6%;空管或空杯594例,占比4%;标本送检时间不合格535例,占比4%;标本脂血51例,占比0%;其他原因1091例,占比8%。标本拒收情况按拒收原因统计,结果如图1。

3 讨论
标本采集和运送的规范化和标准化是保证检验结果准确的关键。检验中被分析的样品量虽然很少,但却代表患者整体的生物变异情况,只有按照相应的原则和方法进行标本采集、运送和保存,才能保证检测结果的客观和准确性,提高检出率。不合格样本的拒收可直观地反映检验前质量。下面就最常见的几个拒收原因进行分析,并提出改进措施,以改进检验前质量。
3.1 原因分析
3.1.1 标本凝固 标本凝固是每月标本拒收占比最大的一项,占总拒收标本的23%。造成标本凝固的主要原因有:①采血后没有立即按照要求轻轻摇匀血液或者颠倒混匀时间没有达标,血液与抗凝剂未充分混匀,使血液凝固;②抽血不顺利,或者采血部位未选择肘正中静脉、贵要静脉、头静脉,而选择较小的血管抽血,造成静脉压力不够,使采血时间时间过长,血液凝固;③抗凝管选择错误;④标本量采集过多,使抗凝剂无法抗凝过多的血液,导致血液凝固;⑤同时采多管血时,采血先后顺序不正确,造成血液凝固。
3.1.2 标本溶血 标本溶血在拒收标本中占第二,比例为14%。溶血标本原因分析:①抽血不顺利,造成血管内溶血;②颠倒混匀时用力过猛或送检时振荡过大;③用碘伏或者酒精消毒后未等消毒液干就进行采血;④采血管质量不合格或被污染;⑤抽血未抽完全,真空管内仍为负压,造成溶血[2];⑥抽血过少,由于抗凝剂比例失调,渗透压改变而造成溶血。
3.1.3 临床要求取消该项目 该项占比9%,主要原因多为病人在开完医嘱后已办理出院,标本送至检验科后,医嘱无法确认执行。
3.1.4 电告临床重新留取样本复查 占比9%,主要原因为检测值异常,或者与较近的上次结果差异很大,或者与临床症状严重不符,检验科工作人员对检测结果有怀疑,与临床沟通后需重新留取标本检测而拒收标本。
3.1.5 标本类型错误 占比9%。标本类型错误将直接影响检测结果。多为护士未与病人交代清楚,或者未认真核对所致。
3.2 改进措施
根据标本拒收原因,结合我院实际情况,制定以下改进措施:
3.2.1 加强检验科与临床之间的沟通:定期针对《标本采集手册》相关内容,以专题讲座、操作示范等形式在临床进行培训与考核,加强对护理人员标本采集操作中重点环节的培训,让护士以及实习护士正确掌握抗凝血标本采集的方法,相关注意事项,重点讲解抽血操作过程中的注意细节和具体技术要求,从而提高操作护士的技能水平,对于拒收标本,及时与临床进行电话沟通讲解,防止类似情况再发生。
3.2.2 严格规范标本采集操作流程:如使用真空采血器,不用注射器采血,真空采血步骤:选择(避开炎症或疤痕)、消毒(待于)、安装(避免松动一次性真空采血管管塞)、系带(穿刺点上方6cm处,使用止血带1min之内)、穿刺(避免来回探来探去)、插管、松带(针头穿刺进入血管后即可放松止血带)、拔针、整理;多管采血时,严格按规定的采血管顺序采血,先血培养瓶(厌氧优先)、再无添加剂管(红色,金黄色)、凝血试管(蓝色)、其他有抗凝剂管(黑-绿-紫-灰);抗凝管标本采集后及时缓慢上下颠倒混匀3~5次[3],将抗凝剂与血液混匀,如遇到采血较慢时应一边采集一边摇匀,防止血液凝固。
3.2.3 优化采集流程:对于病人自己采集的标本,如尿、大便标本等,在尿杯和便盒上的醒目位置注明标本类型,使病人一目了然,标本采集完成后统一放置,并交代物业人员及时送检。
3.2.4 严格落实三查八对制度,加强护士责任心,并强调物业人员在收取标本时也需要执行检查制度,把握病房的最后一关。
3.2.5 将临床上影响标本采集的主要因素编辑成册,分发于相关人员,随时翻阅,提高标本合格率[4-5]。
3.2.6 加强标本监管 定期统计不合格标本的具体信息,及时与临床反馈不合格标本情况。尽可能多方面的分析,如不合格标本的主要原因、检测项目、来源科室、患者特点等,以确定哪些因素是造成标本不合格的重要原因,根据自身情况进一步拟定相应对策。
不合格标本的产生,不但造成患者看病等待时间延长、延误疾病的诊疗时机,导致患者信任度降低、就医体验差,而且重新采集标本会增加患者的痛苦,标本重新采集也会造成不必要的工作量增加、医护人力资源浪费、检验耗材成本占比增加等,直接影响了医院的整理运营效率[6]。检验前质量控制的改进是一个长期持续的过程,而科学规范的标本采集流程,医护人员严谨的工作态度,过硬的业务能力是检验前质量的保证。通过对不合格标本的持续监测与改进,可以有效降低标本不合格率,提高检验前质量,从而为临床诊疗提供可靠的依据。
参考文献
[1] PLEBANI M. Errors in clinical laboratories or errors in laboratory medicine[J].Clin Chem Lab Med,2006,44(6):750-759.
[2] 黄志基.实验室内部常见分析前错误及解决方案[J].检验医学,2010,25(12):999-1000.
[3] 叶应妩,王毓三,申子瑜.全国临床检验操作规程:第3版[M].南京:东南大学出版社,2006:39-46
[4] 张金环.血液标本采集错误的原因分析及对策[J].齐鲁护理杂志,2009,15(23):114-115.
[5] 王维.不合格血液标本原因分析及对策[J].蚌埠医学院学报,2011,36(8):879-880.
[6] 汪兆平,陈海啸.朝圣精益管理[J].中国医院院长,2007(17):35-38.

