外周血炎症指标与口腔鳞状细胞癌患者术后复发转移相关性研究
姑海尔尼沙·开合热曼, 吾兰·金恩斯, 姚志涛,2
1. 新疆医科大学第一附属医院(附属口腔医院)口腔颌面创伤正颌外科,新疆维吾尔自治区乌鲁木齐(830054);2. 新疆维吾尔自治区口腔医学研究所,新疆维吾尔自治区乌鲁木齐(830054)
口腔鳞状细胞癌(oral squamous cell carcinoma,OSCC)是头颈部常见的恶性肿瘤亚型,尽管进行了根治性手术治疗和放化疗,OSCC 患者的复发和转移率仍然较高[1-2]。OSCC 每年新发病例超过50 万例,约2/3 伴有肿瘤的局部浸润和区域淋巴结转移[3]。OSCC 患者的5 年总生存期近几十年来没有明显改善,仍然相对较低[4]。尽管影像学技术已经发展了几十年,但仍不能准确检测出OSCC 转移及复发[5]。目前,肿瘤进展或复发的预测主要依赖于经典的病理学参数,如肿瘤大小、浸润深度、浸润范围和淋巴结状态等[6]。免疫系统对肿瘤的侵袭和转移至关重要,位于肿瘤微环境(tumor microenvironment,TME)的炎症因子是可以影响肿瘤形成、发展和转移过程的关键因素之一,肿瘤相关中性粒细胞(numor-associated neutrophils,TANs)被视为癌症进展过程中的关键生物标志物之一[7]。大量研究提示局部免疫反应和全身炎症反应与各种类型肿瘤的进展和预后之间存在一定的联系,如:中性粒细胞-淋巴细胞比值(neutrophil-to-lymphocyte ratio,NLR)、淋巴细胞-单核细胞比值(lymphocye-tomonocyte ratio,LMR)和血小板-淋巴细胞比值(platelet-to-lymphocyte ratio,PLR),较高的NLR 和PLR 与肿瘤复发和预后较差相关[8-9]。近年研究证实,血液检测中的炎症指标与OSCC 的复发、远处转移及预后有明显的相关性[10-11],表明血液检测中的免疫炎症指标在OSCC 的诊断、治疗和预后中具有重要的临床意义。然而,免疫炎症指标与OSCC治疗和预后的相关研究在国内外报道较少。为了明确外周血NLR、PLR、LMR、全身免疫炎症指数(systemic immune-inflammation index,SII)、全身炎症反应指数(systemic inflammation response index,SIRI)等相关参数与OSCC 患者复发转移的关系,为临床预测OSCC 的复发转移提供参考,本研究对160 例经手术治疗的OSCC 患者的NLR、MLR、PLR、SII 和SIRI 的表达进行分析,报告如下。
1 资料和方法
本研究已通过新疆医科大学第一附属医院伦理委员会批准(批号:K202311-02),并获得患者知情同意。
1.1 临床资料
本 研 究 选 取2018 年1 月1 日 至2023 年1 月1 日于新疆医科大学第一附属医院口腔颔面外科首次接受根治性手术、随访且资料完整的160 例OSCC患者作为研究对象。
患者临床病理资料包括:性別、年龄、组织学分化程度、术前是否淋巴结转移、临床T 分期;术前(术前最后一次)及术后(术后1 个月)NLR、PLR、LMR、SII、SIRI。
纳入标准:①现病史、既往病史、个人及家族史等临床资料齐全;②相关治疗及检查均在本院进行;③肿瘤的病变源于口腔,其病理学上的诊断结果是鳞状细胞癌;④在首次被诊断和接受根治性手术之前,患者并没有进行肿瘤的治疗;⑤无合并对炎症指标的精确度产生影响的血液系统疾病和自身免疫性疾病;⑥身体其他部位无肿瘤合并。
排除标准:①入院前接受过手术、化疗或放疗等治疗的患者;②合并血液病、风湿等自身免疫性疾病或其他影响炎症指标准确性的相关疾病;③患者的临床数据和血细胞计数结果不完整;④患有OSCC 以外的肿瘤或存在继发性口腔恶性肿瘤的患者;⑤围手术期死亡的患者。
1.2 随访
手术治疗结束后,研究对象定期接受门诊和电话随访。随访内容包括患者的生存状况、术后相关治疗情况、有无复发、复发部位以及后续治疗情况等。随访的起点为手术日期,终点为复发日期。前两年每3 个月随访1 次,第3 年至第5 年每6 个月随访1 次,5 年后每年随访1 次。最后一次随访时间为2023 年6 月9 日,预后指标采用无病生存期(disease-free survival,DFS):是指从行根治手术日期开始,至第一次肿瘤复发或转移,研究结束时依然未出现复发转移的患者为随访结束日期。
1.3 分组
160 例OSCC 患者按照不同性别、有无术前淋巴结转移、分化程度和临床T 分期进行分组,并且对不同组间术前外周血炎症指标进行分析;160 例OSCC 患者按照随访终结点有无出现复发转移分为2 组,对不同组间外周血炎症炎症指标进行分析。
1.4 统计学分析
将收集的临床资料信息及检查结果录入Excel表格中,采用SPSS25.0 软件进行数据统计分析,以α=0.05 作为组间比较的检验水准。计量资料用Shapiro-Wilk 行正态性检验,符合正态分布计量资料用均数± 标准差描述,不符合正态分布计量资料用中位数(25 分位、75 分位描述),分类资料用例数和百分数(%)表示。符合正态分布计量资料2 组间比较,采用两独立样本t检验分析。不符合正态分布计量资料2组间比较,采用Mann-WhitneyU检验分析。计数资料组间比较,采用卡方检验。
采用Cox 回归模型单因素、多因素分析影响患者生存率的危险因素,自变量为已用单因素分析评估过的有统计学意义的因素,结果用校正后的优势比(Hazard ratio,HR)和与之相应的95%可信区间(confidence interval,CI)表示。采用Kaplan-Meier 法进行单因素生存分析,计算出中位生存时间及生存率。生存曲线用Graphpad Prism7.0 软件绘制。
2 结 果
160 例OSCC 患者中,男性90 例,女性70 例,男女比例1.3∶1;年龄35~86 岁,平均年龄(59.88±11.40)岁;舌78 例、口底15 例、牙龈38 例、硬腭1 例、磨牙后区6 例、颊黏膜22 例;其中术前淋巴结转移为53 例,无淋巴结转移107 例;临床T1~T2 为110 例、T3~T4 50 例;高分化72 例、中分化为68 例、低分化20 例。160 例患者至随访终点出现术后复发转移的患者51 例,其中男性29 例、女性22 例,原位复发27 例,颈部淋巴结转移18 例,远处转移6 例;高分化12 例、中分化为24 例、低分化15 例。
160 例患者不同性别组的LMR 和SIRI 差异有统计学意义(P<0.05),具体体现为男性的LMR 指标显著低于女性,男性的SIRI 指标显著高于女性;术前淋巴结转移和无转移组的SII 差异有统计学意义(P<0.05),为伴淋巴结转移的患者SII 指标更高;不同分化程度组NLR、SII、SIRI 指标差异有统计学意义(P<0.05),具体表现为分化程度高的患者术前NLR、SII、SIRI 指标均显著低于分化程度低的患者;不同临床T 分期组的SIRI 指标差异有统计学意义(P<0.05),临床T 分期高SIRI 指标值更高(表1)。
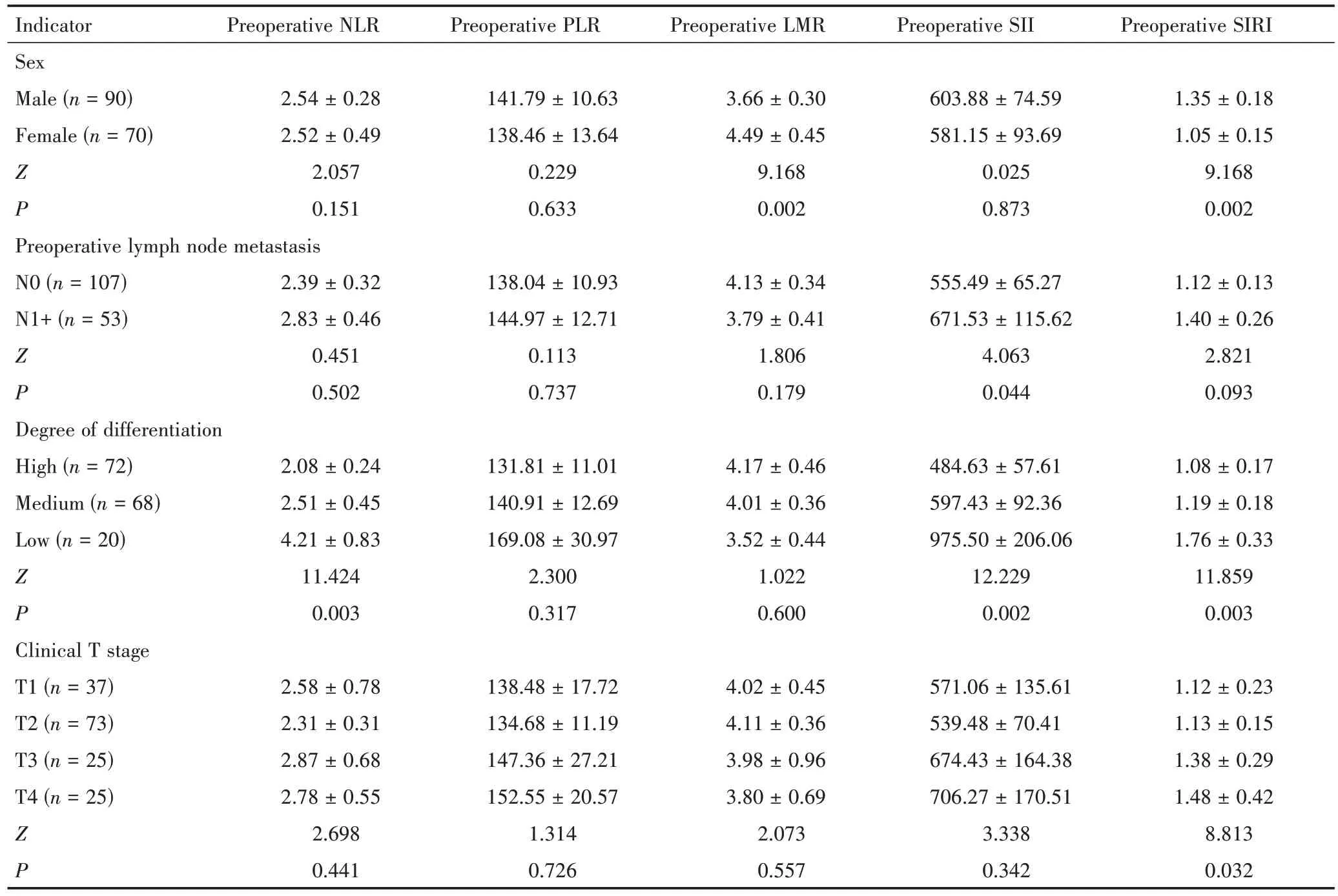
表1 OSCC 患者术前外周血炎症指标与临床病理指标的相关性分析Table 1 Correlation analysis between preoperative peripheral blood inflammatory indices and clinicopathological indices in OSCC patients
160 例观察对象有无复发转移2 组间术前的NLR、PLR、SII、SIRI 差异均有统计学意义(P<0.05),复发转移组显著高于未复发转移组(表2)。
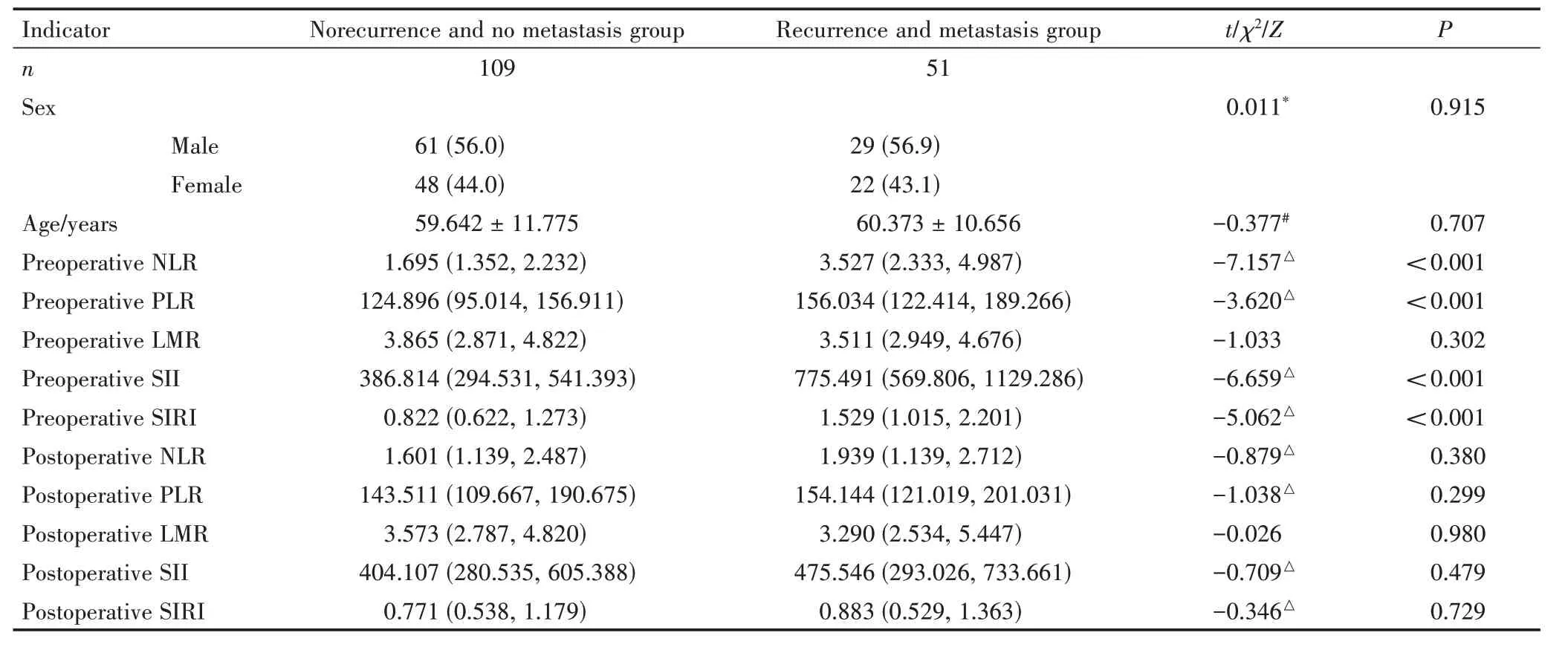
表2 OSCC 患者术前术后外周血炎症指标与术后复发转移的相关性分析Table 2 Correlation analysis between preoperative and postoperative peripheral blood inflammatory indices and postoperative recurrence and metastasis in OSCC patients
经单因素Cox 分析,术前NLR、术前PLR、术前SII、术前SIRI、术前淋巴结转移、分化程度和临床T 分期均为影响患者复发转移的影响因素(P<0.05),而其余指标均不是影响患者复发转移的影响因素(P>0.05)(表3)。
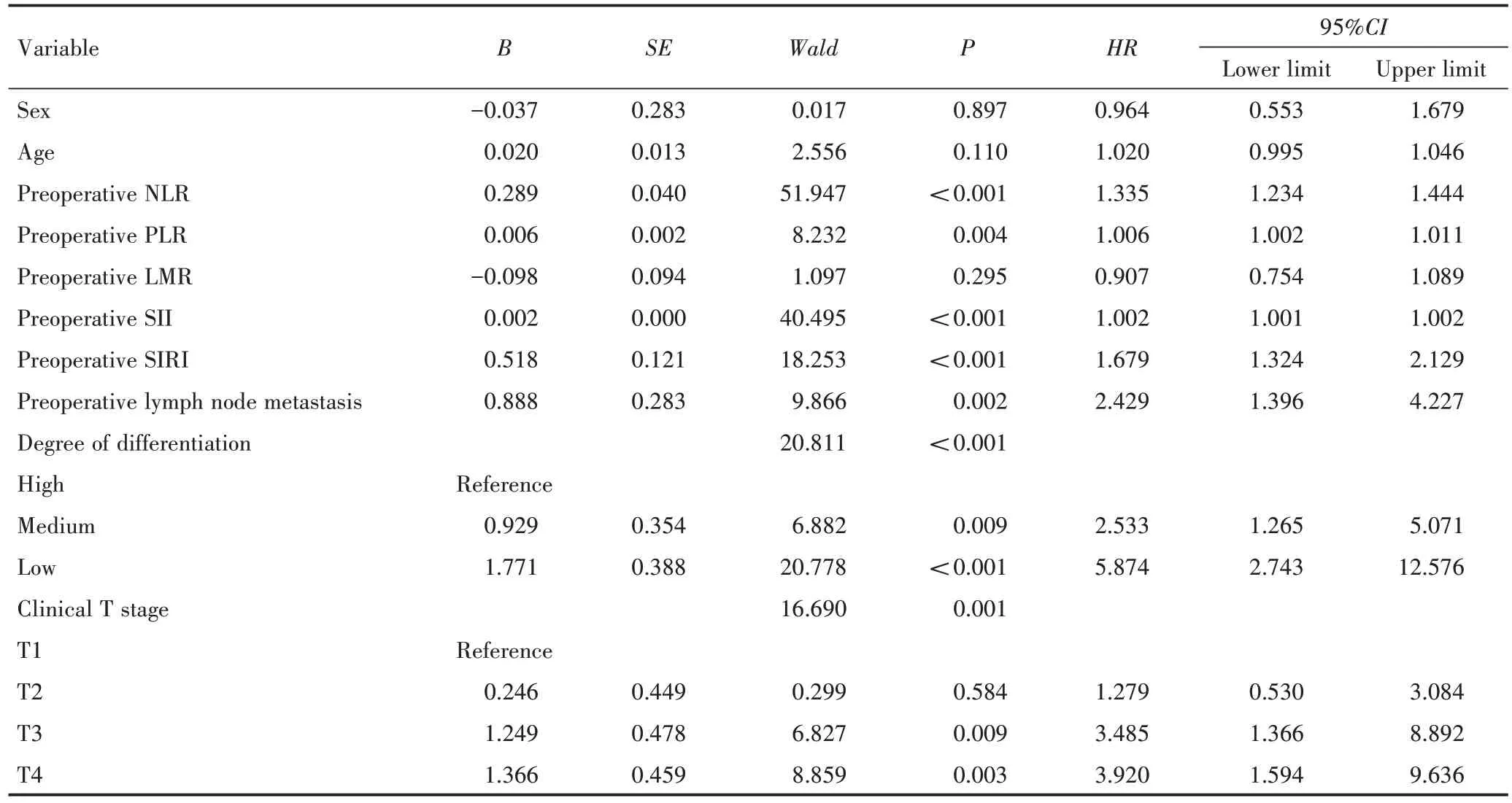
表3 OSCC 患者复发转移的单因素Cox 分析Table 3 Univariate Cox analysis of recurrence and metastasis in OSCC patients
为了进一步检验单因素Cox 分析有统计学意义的7 个指标与患者复发转移率之间的相关性,进一步进行多因素Cox 回归模型分析,将术前NLR、术前PLR、术前SII、术前SIRI、术前淋巴结转移、分化程度和临床T 分期共7 个观察指标作为自变量,进行多因素Cox 回归分析。
多因素Cox 回归结果(表4)显示,术前NLR、术前淋巴结转移和临床T 分期3 个指标与患者复发转移存在显著相关关系(P<0.05),而且均是影响患者复发的独立危险因素(HR>1)。术前NLR 越高、伴术前淋巴结转移、临床T 分期越高患者的复发转移率越高。而术前PLR、术前SII、术前SIRI、分化程度均不是影响患者复发转移的独立影响因素(P>0.05)。

表4 OSCC 患者复发转移的多因素Cox 分析Table 4 Multifactorial Cox analysis of recurrence and metastasis in OSCC patients
计算得出160 例观察对象的NLR 指标的中位数为2.049,为了进一步得到NLR 低组和NLR 高组复发转移率的差异,将160 例观察对象根据NLR 分为NLR 低 组(NLR<2.049)和NLR 高 组(NLR≥2.049)。为了得到3 个独立影响因素与患者复发转移率及未复发转移生存时间之间的关系,选择Kaplan-Meier 生存分析法进一步分析,计算出整体未复发转移时间中位数为42.9 个月。其中,满足术后1 年纳入标准患者未复发转移率为79.1%;满足术后3 年纳入标准患者未复发转移率为61.9%;满足术后5 年纳入标准患者未复发转移率为51.3%。
NLR 不同等级、有无术前淋巴结转移、临床T分期对患者复发转移率具有明显影响(P<0.05)。且NLR ≥2.049 组的未复发转移生存时间和未复发转移率均显著低于NLR<2.049 组;伴术前淋巴结转移组的未复发转移生存时间和未复发转移率均较低;临床T 分期越高,患者的未复发转移生存时间和未复发转移率越低(图1)。

图1 影响OSCC 复发转移的独立影响因素的生存曲线Figure 1 Survival curves of independent risk factors affecting OSCC recurrence and metastasis
3 讨 论
OSCC 是头颈部最常见的恶性肿瘤,占口腔癌的90%以上[12]。近年来手术技术、放疗和抗癌药物的进步改善了OSCC 患者的肿瘤预后和生存率,但OSCC 的广泛手术切除不可避免地会导致一些口腔功能障碍。研究表明,OSCC 患者的预后因素包括TNM 分期、原发肿瘤分化程度、侵袭方式、侵袭深度、血管侵袭、淋巴结转移程度和肿瘤进展,如囊外扩散(extracapsular spread,ECS)[13-15]。此外细胞介导与肿瘤的发展、生长和转移密切相关[16]。中性粒细胞、淋巴细胞、单核细胞和血小板等炎性细胞会上调细胞因子并产生炎性介质,这些介质与肿瘤微环境中的肿瘤细胞和其他基质细胞相互作用,促进肿瘤的形成、发展、侵袭和转移[17-18]。中性粒细胞会产生血管内皮生长因子和白细胞介素8(interluekin-8,IL-8)等血管生成细胞因子,以及基质金属蛋白9(matrix metalloproteinase-9,MMP-9)(明胶酶B),后者会介导肿瘤细胞的血管生成状态。中性粒细胞明胶酶相关脂褐素与侵袭深度和肿瘤分化有关。除中性粒细胞外,肿瘤相关巨噬细胞和其他白血病细胞通过基质金属蛋白2(matrix metalloproteinase-2,MMP-2)诱导细胞外基质重塑,这与肿瘤的侵袭转移行为有关[19]。血小板参与恶性肿瘤转移等多个步骤导致不良预后[20-21]。血小板源性微粒(platelet microparticle,PMP)在OSCC 患者血浆中的水平升高,增加了OSCC 的促凝活性,并随着肿瘤最大径及肿瘤TNM 分期的增加而升高,在淋巴结转移患者中更高[22]。许多实体肿瘤呈免疫细胞浸润,向周围组织和血流释放炎性细胞因子,导致全身性炎症[23]。全身炎症和促炎症过程与癌症患者的不良预后有关,并经常与癌症相关的恶病质有关[24]。Park 等[25]在69 例OSCC 患者的研究中发现,低LMR,高NLR、PLR 与病理分期显著相关,低LMR 和高NLR 与肿瘤的大小以及临床分期相关,而高PLR 与淋巴结转移相关。本研究结果显示,术前淋巴结转移组SII 明显高于无转移组;分化程度越高,术前NLR、SII、SIRI越低;临床T 分期越高,术前SIRI 越高。术前多种炎症指标与高复发转移风险有关,术后炎症指标与复发转移风险无显著相关性。相对于未复发转移组,复发转移组术前NLR、SII、SIRI、术前淋巴结转移率高于未复发转移组,LMR 低于未复发转移组。2 组患者术后外周血NLR、PLR、LMR、SII、SIRI进行对比,差异均无统计学意义。多因素Cox 分析结果显示:外周血炎症指标中只有术前NLR 是影响患者复发转移的独立危险因素,可影响患者的预后。
综上,本研究结果显示术前NLR 水平、临床T分期、术前淋巴结转移和OSCC 的预后相关,是OSCC 术后患者预后的重要预测因子。本研究提供了一种基于临床特征和外周血炎症指标预测OSCC 预后的思路,与传统的TNM 分期等一系列转移复发危险因素相比,NLR 容易获取,检测方便,较易应用到临床实践中,结合其他预后指标可帮助提高评估准确性,对OSCC 的预后判断有一定的参考价值,也可应用到OSCC 患者随访,有助于对手术后复发转移风险高的OSCC 患者采取个性化的辅助治疗。
本研究为回顾性研究,存在一定的局限性:样本量较少,随访时间不够长,未能收集OSCC 患者的病理浸润深度、TNM 分期等病理学数据,C 反应蛋白、转化生长因子-β1、降钙素等其他临床中非常规检测的一些炎症指标,以及随访期间血常规结果和总生存期等随访信息;分析干扰因素较多,结果可能出现偏倚。需要补充的是每项外周血炎症指标数值是动态的,随着身体状态而发生变化,此研究分析了根治性手术前后的炎症指标与OSCC复发转移的关系;然而,在治疗过程或随访中,哪种标志物对预后更有价值值得进一步探讨。
【Author contributions】Guhaiernisha·KHRM processed the research, collected, analyzed the data, and wrote the article. Wulan·JES analyzed the data and reviewed the article. Yao ZT designed the study and reviewed the article. All authors read and approved the final manuscript as submitted.

