单孔胸腔镜肺叶切除术在治疗非小细胞肺癌中的应用效果及并发症分析
郑远明
(桂平市人民医院心胸外科,广西 贵港 537199)
肺癌发生率约占全球部癌症的11.7%,且发病率、病死率均呈明显上升趋势[1]。由于其早期不易被检出,患者就诊时病情多已发展为晚期阶段,导致治疗效果不理想[2-3]。根据病理类型原发性肺癌分为非小细胞肺癌(non-small cell lung cancer,NSCLC)和小细胞肺癌(small cell cancer,SCLC),NSCLC发生率占原发性肺癌的80%~85%[4]。临床治疗NSCLC主要采取传统三孔胸腔镜肺叶切除术,随着医疗技术的发展,逐渐演变为单孔胸腔镜手术。单孔胸腔镜手术具备术中出血量少、创伤小、引流管放置时间短、术后疼痛轻微、住院时间短的优点,被广泛应用于临床治疗[5]。鉴于此,本文探究分析单孔胸腔镜肺叶切除术在NSCLC中的临床应用效果及并发症发生情况,现报道如下。
1 资料与方法
1.1 一般资料选取2017年1月至2022年12月桂平市人民医院收治的60例NSCLC患者进行回顾性分析,按照手术方式分为对照组(30例)和观察组(30例)。对照组患者中男性16例,女性14例;年龄44~80岁,平均年龄(56.87±5.03)岁;病变位置:右肺18例、左肺12例;病理类型:鳞癌10例、腺癌20例;TNM分期[6]:Ⅰ期11例,Ⅱ期13例,Ⅲ期6例。观察组患者中男性17例,女性13例;年龄41~81岁,平均年龄(56.26±5.36)岁;病变位置:右肺19例,左肺11例;类型:鳞癌9例、腺癌21例;TNM分期:I期9例、II期12例、III期9例。两组患者一般资料比较,差异无统计学意义(P>0.05),组间具有可比性。本研究经桂平市人民医院医学伦理委员会批准。纳入标准:①符合《非小细胞肺癌诊疗指南: 循证医学与治疗学基础》[7]中NSCLC诊断标准(胸部增强CT影像征象为支气管壁增厚、管腔狭窄、肺门肿块,密度不均匀、形态不规则;咳嗽、咯血、胸痛、呼吸困难等;实验室检查肿瘤标志物水平增高),并经术后病理学检查确诊;②肿瘤直径≤5.0 cm,肺叶支气管未受损;③无胸部手术史,手术侧胸腔无粘连;④无手术禁忌证或过敏反应;⑤肿瘤未发生远处转移;⑥依从性较高者。排除标准:①合并出血性疾病者;②短期内服用抗凝药物者;③合并传染性疾病者;④凝血功能异常者或存在血液系统相关疾病者;⑤手术前实施辅助化疗者;⑥心、肝、肾等重要脏器功能异常者。
1.2 手术方法两组患者均进行全身麻醉和单侧肺通气。对照组患者采用传统三孔胸腔镜肺叶切除术:患者取卧位,外展上肢90°。于腋中线、腋后线第7肋间建立切入点,切口长度为1.5 cm,放置套管针(视为观察孔);于腋前线、腋中线间建立主操作孔,长度为3.0~5.0 cm,放置保护套;于腋后线第5肋间建立副操作孔,长度约1.5 cm。按照病理依据行肺叶切除术,清除淋巴结,放置引流管,清理切口后缝合。
观察组患者采用单孔胸腔镜肺叶切除术:体位与对照组患者一致,按照叶裂、肺门位置,于患侧腋中线、腋前线第4或5肋间建立切入点,切口长度为3.0~5.0 cm,放置保护套、胸腔镜,利用胸腔镜关注病灶组织,分离胸腔内部相关组织并实施肺叶切除术,清除淋巴结,放置引流管,清理切口后缝合。
1.3 观察指标①术前与术后疼痛程度。在术前、术后3 d运用视觉模拟量表(VAS)[8]疼痛评分进行评估,评分范围在0~10分,分数越高代表疼痛感越强烈。②围手术期指标。围手术期指标包括手术时间、术中出血量、切口长度、淋巴结清扫个数、引流管放置时间、住院时间。③术后并发症总发生率。并发症包括肺部感染、切口感染、肺栓塞、肺不张等。术后并发症总发生率=术后并发症发生总例数/总例数×100%。
1.4 统计学分析采用SPSS 27.0统计学软件进行数据分析。计量资料用(±s)表示,组间采用独立样本t验证,组内采用配对样本t验证;计数资料以[例(%)]表示,组间采取χ2检验。以P<0.05代表差异有统计学意义。
2 结果
2.1 两组患者术前与术后疼痛程度比较与术前相比,术3 d后两组患者VAS评分均降低,且观察组低于对照组,差异有统计学意义(均P<0.05),见表1。
表1 两组患者术前与术后疼痛程度比较(分,±s)
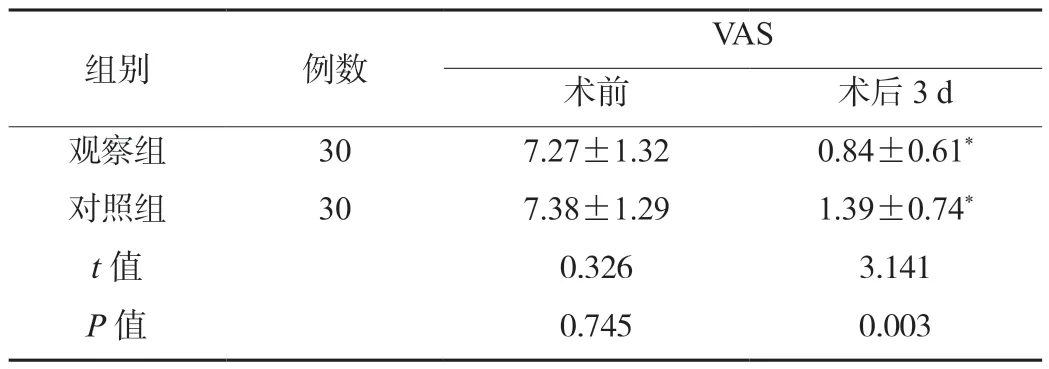
表1 两组患者术前与术后疼痛程度比较(分,±s)
注:与治疗前相比,*P<0.05。VAS:视觉模拟量表。
VAS术前术后3 d观察组307.27±1.320.84±0.61*对照组307.38±1.291.39±0.74*t值0.3263.141 P值0.7450.003组别例数
2.2 两组患者围手术期指标比较观察组患者切口长度小于对照组,引流管放置时间短于对照组,差异均有统计学意义(均P<0.05);两组患者手术时间、术后出血量、淋巴结清扫个数、住院时间比较,差异均无统计学意义(均P>0.05),见表2。
表2 两组患者围手术期指标比较(±s)
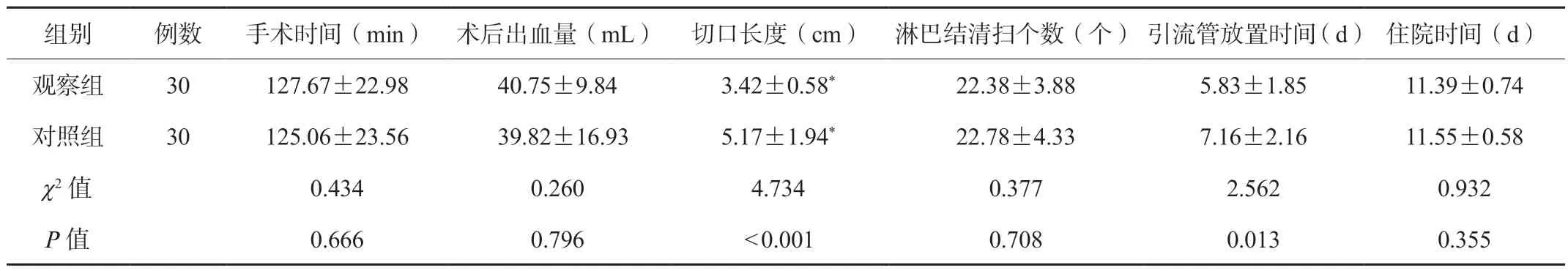
表2 两组患者围手术期指标比较(±s)
注:与治疗前相比,*P<0.05。
组别例数手术时间(min)术后出血量(mL)切口长度(cm)淋巴结清扫个数(个)引流管放置时间(d)住院时间(d)观察组30127.67±22.9840.75±9.843.42±0.58*22.38±3.885.83±1.8511.39±0.74对照组30125.06±23.56 39.82±16.935.17±1.94*22.78±4.337.16±2.1611.55±0.58 χ2值0.4340.2604.7340.3772.5620.932 P值0.6660.796<0.0010.7080.0130.355
2.3 两组患者术后并发症总发生率比较观察组患者术后并发症总发生率低于对照组,差异有统计学意义(P<0.05),见表3。
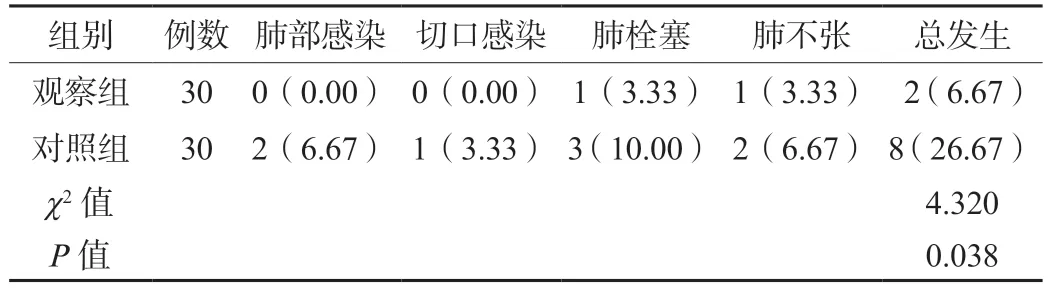
表3 两组患者术后并发症总发生率比较[例(%)]
3 讨论
肺癌属于发生率较高的恶性肿瘤,严重威胁患者的生命安全。临床治疗早期肺癌采用开胸手术,虽能切除病变组织,获取较理想的淋巴结清扫效果,但手术切口长度较大,可造成患者免疫力短时间内严重降低,且各项机能恢复时间较长,尤其对高龄患者造成严重影响[9-10]。因此,寻找更优的手术方式成为临床研究热点。
微创手术发展迅速,加快了传统三孔胸腔镜操作演变为单孔胸腔镜手术,其安全性、有效性较高,现广泛应用于临床治疗。临床实践证明单孔胸腔镜手术切口小、对身体带来的机械性创伤较轻,能加快患者术后恢复,且在电子腔镜可视系统引导下能获取与三孔胸腔镜手术相当的治疗效果[11]。单孔胸腔镜手术仅建立长度约3.0 cm的切口,能最大化满足患者对瘢痕的美学需求。通常在第4助间进行上叶切除,在第5肋间搭建中叶、下叶切口,切口后缘在腋中线附近[12-13]。
单孔腔镜手术器械、腔镜均从同一手术切口进入胸腔组织,视野范围较大,能够最大化减少视觉误差[14-15]。其次,单孔胸腔镜肺叶切除术肋间间隙较宽,有利于引导器械顺利进入至手术区域,避免损伤非手术区域,且对肋间神经组织压迫较轻,组织层次较少,可缩短开胸、关胸时间,高效离断背阔肌,减轻局部组织受损程度。
另外,胸腔镜临近腋中线,该处为胸腔的最高处,照明范围广,可为手术操作给予良好的治疗视野;腔镜与切口保持垂直水平,为手术操作者提供广阔的治疗空间;扶镜手能有效管控胸腔镜,减低手术操作者的疲劳感,确保图像清楚、平稳。
本研究结果显示,观察组患者手术切口长度小于对照组,引流管放置时间短于对照组,且两组患者手术时间、术后出血量、淋巴结清扫个数、住院时间比较,差异均无统计学意义。分析原因为,与单孔胸腔镜相比,三孔胸腔镜术中需建立多个操作孔及腔镜观察孔,逐层切开肋间肌肉、壁层胸膜组织,导致术后引流量、引流管放置时间增加。单孔胸腔镜手术中只需建立一个切口,减轻对身体的创伤,减小切口长度。
本研究结果显示,术3 d后观察组患者疼痛程度低于对照组,提示单孔胸腔镜肺叶切除术可减轻NSCLC患者手术后疼痛感。此外,观察组患者术后并发症总发生率低于对照组,可见单孔胸腔镜肺叶切除术能降低NSCLC患者手术后并发症总发生率。分析原因为,与三孔胸腔镜手术相比,单孔胸腔镜手术安全性、有效性更高,其术中运用超声刀、电凝钩进行锐性解剖,能保证手术操作视野清晰、直观,便于操作者分辨解剖结构,间接降低术中出血量。
综上所述,NSCLC患者采用单孔胸腔镜肺叶切除术治疗NSCLC患者的效果较好,能够减少手术创伤,缩短引流管放置时间、减轻术后疼痛感,还能降低术后并发症发生风险,值得临床应用。

