不同穿刺针型号对肾穿刺术后出血风险的影响研究*
郑卢权,陈小瑜,周嘉南,张小明,林利容△,任姜汶
(1.重庆医科大学附属第三医院肾内科,重庆 401120;2.重庆市九龙坡区人民医院肾病风湿科,重庆 400050)
我国慢性肾脏病发病率高达10.8%,随着病情逐渐发展,20%~30%的患者将在5~10年进展至终末期肾脏病(end stage renal disease,ESRD)[1]。让肾脏病患者得到及时、正确的治疗,是阻止或延缓肾脏病进展至ESRD的关键,而有效及时治疗的前提是明确诊断。虽然分子生物诊断、基因诊断技术发展迅速,但其在肾脏病诊断中仍未普及,且对部分肾脏疾病的诊断存在局限性。尤其部分新型分子生物标志物的诊断仍需要在肾组织活检标本中进行,因此,肾脏病理检查仍然是肾脏疾病明确诊断、指导治疗和预后判断的重要手段,是肾脏疾病病理分型的“金标准”。
随着超声引导肾穿刺活检技术的广泛普及,肾穿刺术后并发症相对减少。肾脏是血供非常丰富的器官,且其位置会随着呼吸上下移动,给肾穿刺带来一定的难度。肾穿刺后可能出现以出血为主的多种并发症,包括血尿、血肿(包膜下血肿、腹膜后血肿)[2],部分严重出血病例甚至出现page肾[3-4]、肾活检后动静脉瘘[5-6]、假性动脉瘤[7],患者需要输血、肾动脉介入治疗等[8-11]。既往研究发现,导致肾穿刺术后出血的原因较多[12-15],但较少有研究讨论穿刺针型号的影响。目前较为常用的穿刺针有16G和18G,不同的术者会根据个人偏好及患者病情选取不同型号的穿刺针,因此,本研究采用回顾性分析的方法,分析不同穿刺针型号对肾穿刺术后出血风险的影响,现报道如下。
1 资料与方法
1.1 一般资料
采用回顾性分析,选取2020年1月至2022年12月在重庆医科大学附属第三医院和重庆市九龙坡区人民医院住院行肾穿刺活检的患者457例作为研究对象,患者年龄均≥18岁。457例患者中,29例患者资料记录不全被排除,共计428例患者纳入本研究。
1.2 方法
根据肾穿刺时记录的穿刺针使用型号、取材次数、术后复查血常规、超声复查血肿情况及血尿等情况进行分析。
1.2.1肾穿刺方法
在超声引导下行局部浸润麻醉,采用Bard全自动Trn-Cut活检枪(美国Bard公司),一次性穿刺针经肾脏下极15~25°斜角进针穿刺获取肾组织。所有肾穿刺患者术后第2~3天复查肾脏超声、血常规,并记录血尿、肾周血肿等并发症发生及处理情况。
1.2.2病理检查方法
取得的肾组织分别行特殊光镜、免疫病理及电镜检查。分别作苏木素-伊红(HE)、过碘酸希夫(PAS)、过碘酸六胺银(PASM)和Masson三色染色,必要时行刚果红、油红等染色。直接法免疫荧光检测抗免疫球蛋白G(IgG)及相应亚型、IgA、IgM,补体C3、C4、C1q抗体的沉积强度、部位和分布特点。根据需要检测免疫球蛋白轻链κ、λ及肾组织中乙肝表面抗原(HBsAg)、HBcAg、HBeAg沉积的强度、部位。
1.2.3临床资料收集
收集患者临床资料,包括年龄、性别、BMI、高血压史、糖尿病史、肾穿刺前收缩压(SBP)和舒张压(DBP)、血清肌酐、估算的肾小球滤过率(eGFR)、血肿大小和位置、有无血尿、血尿次数。
1.2.4肾脏病理诊断
参照1995年《世界卫生组织肾小球疾病组织学分型修订方案》和国内2001年《肾活检病理诊断标准指导意见》[8],由病理和临床医师结合临床资料、实验室检查结果、光镜、免疫病理及超微病理特点,对每例患者进行临床病理讨论,明确病理诊断。若合并2种以上肾脏疾病,结合临床及病理改变,归类于主要一种病理改变。
1.3 统计学处理
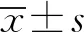
2 结 果
2.1 两组一般资料比较
428例患者中,232例患者采用16G穿刺针(纳入16G组),196例患者采用18G穿刺针(纳入18G组)。428例患者均有明确的肾穿刺指征。两组患者的性别、年龄、高血压史、糖尿病史、术前血压达标率、BMI、血清肌酐、eGFR、取材次数>2次占比、全片肾小球数量<8个占比等比较差异均无统计学意义(P>0.05);两组患者常见肾脏病理类型分布比较,差异无统计学意义(P>0.05),见表1。

表1 两组一般资料比较
2.2 两组患者出血情况比较
共观察到肾穿刺术后出血并发症90例(占21.0%)。其中,血肿、血尿发生率分别为18.9%(81/428)和2.1%(9/428),Hb下降中位数为5 g/L。16G组、18G组患者术后出血发生率、血肿发生率、血尿发生率、Hb下降水平比较,差异均无统计学意义(P>0.05),见表2。
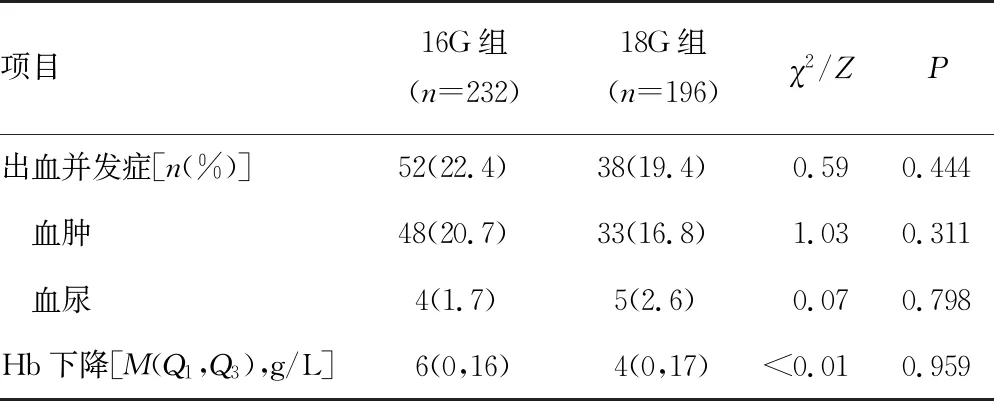
表2 两组患者出血情况比较
2.3 两组严重并发症发生情况比较
将Hb下降>10 g/L、需要输血治疗、介入治疗定义为严重并发症,两组需要输血治疗、介入治疗、Hb下降>10 g/L的发生率比较,差异无统计学意义(P>0.05),见表3。
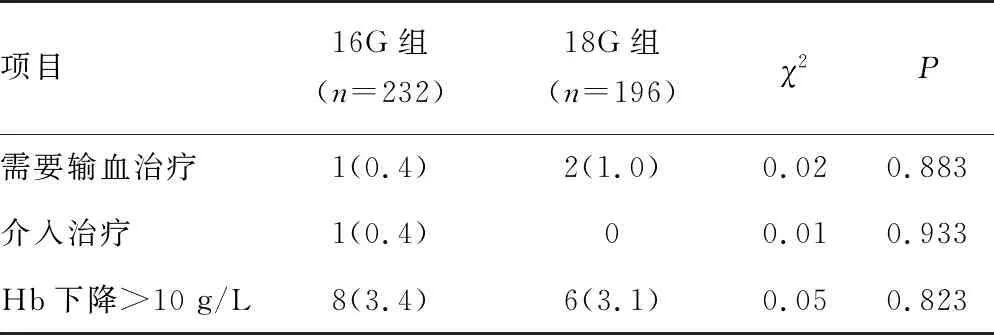
表3 两组严重并发症发生情况比较[n(%)]
3 讨 论
肾穿刺活检仍是目前明确肾脏疾病诊断、指导治疗及判断预后的“金标准”。肾穿刺活检术后可能导致以出血为主的多种并发症,严重时需要输血、肾脏血管介入治疗,甚至肾脏切除。既往研究发现,影响肾穿刺术后出血的因素众多,包括术中穿刺次数、血小板计数、术前血压、肾小球滤过率等,这些也是肾穿刺术后患者严重出血并发症的危险因素[16]。需要注意的是,特殊群体如儿童[17-21]、孕妇[22],特殊肾小球疾病如ANCA相关血管炎肾炎[23]、单克隆免疫球蛋白肾病[24]、糖尿病肾病[25-26]、Goodpaste综合征[27]等,肾穿刺术后出血风险更高。
对于不同肾穿刺针型号是否对出血风险产生影响,目前临床并无统一意见。临床医生会根据患者肾穿刺的风险及医生的操作习惯选择不同型号的穿刺针。本研究回顾性分析采用不同型号穿刺针行肾穿刺术后,患者出血并发症的发生情况。结果发现,肾穿刺术后患者出血的总体发生率为21.0%,略高于国内外相关报道,但本研究统计了患者所有小血肿,甚至包括<1 cm×1 cm的血肿,而其他研究认为肾穿刺术后血肿≥5 cm才能作为有临床意义的血肿。本研究比较了16G、18G两种型号肾穿刺针的出血并发症发生率,发现两组出血并发症、血肿、血尿发生率比较,差异无统计学意义(P>0.05);两组严重出血并发症,包括需要输血治疗、介入治疗及Hb下降>10 g/L发生率比较,差异仍无统计学意义(P>0.05),这与SOUSANIEH等[28]报道的结果一致。
如何在肾穿刺中既能获取满意的肾组织条,又能避免严重的出血并发症,是实施肾穿刺活检必须权衡与统筹的问题,临床需要不断提升肾穿刺技术实践操作的规范性、安全性和有效性。有研究发现,经腹膜后腹腔镜肾穿刺、内镜引导下肾穿刺活检可有效减少肾穿刺术后出血风险[29-30],但因操作复杂和费用相对较高无法普及。目前,超声引导下经皮肾穿刺活检仍然是首选方式,但对施术者要求较高,因此有研究采用煮鸡蛋联合明胶作为体外模拟练习肾穿刺术的理想模具[31]。综上所述,不同肾穿刺针型号对出血风险无明显影响,未来可从其他导致出血的并发症着手进行研究和改进。

