新生儿重症监护室患儿再入院现况及影响因素分析
林颖 廖金花 滕灵晶 吴丽丽 张芳淼
1.福建省妇幼保健院新生儿科/福建医科大学妇儿临床医学院(福建省福州市,350001)
2.福建医科大学护理学院(福建省福州市,350001)
随着“二孩”“三孩”生育政策的实施及晚婚晚育的现实背景,高龄产妇占比随之增加,且高龄为新生儿早产与生存质量低等结局的高危因素,提升新生儿救治水平为当下紧迫任务[1-3]。新生儿重症监护室(neonatal intensive care unit,NICU)是救治急危重症新生儿的科室,其具备先进医疗设备及众多医护技术力量,誉为危重新生儿“生命岛”[4]。目前,虽已有众多研究针对NICU 患儿的救治及照护开展系列干预措施评估效果,如袋鼠式护理、音乐疗法、家庭干预等[5-9],但对于NICU 患儿再入院的影响因素研究甚少,且尚未见统一标准。研究发现,从NICU 出院的婴儿为高危人群,其再入院率较健康足月婴儿高[10]。若患儿出院后再次入院,不仅对家庭而言是一个应激事件,增加了经济负担,亦不利于母乳喂养及母婴联系。国内对NICU 患儿再入院的关注欠缺,已发表文献较少,且其研究年限较早[11]、样本量较少[12],尚不能切实反映多孩生育政策改革后NICU 患儿再入院现况及影响因素。故此,本研究回顾性分析NICU 患儿再入院现况及影响因素,以期减少危重新生儿再入院率,为危重新生儿临床实践提供参考依据。
1 对象与方法
1.1 调查对象
本研究为回顾性研究,选取2020 年8 月—2022 年7 月福建省某三级甲等医院NICU 住院患儿为研究对象,纳入条件:出生后即入住NICU。排除条件:①首次离院方式为自动出院或转院;②入院次数>2 次;③病历资料无法检索或不完整。使用电子病历回顾性收集12 816 例NICU 患儿资料,其中,再入院患儿共224 例作为再入院组,按1:1配比选取未发生再入院患儿224 例为非再入院组,共收集448 例患儿资料。本研究已通过医院伦理委员会审批(编号:2022YJ076)。患儿及家长知情同意参与本研究。
1.2 调查内容及工具
基于文献阅读自行设计“NICU 患儿再入院资料收集表”,包含①患儿资料:入院诊断、性别、出生胎龄、出生体质量、出生身长、生后1min Apgar 评分、是否使用呼吸机、住院天数、出院体质量、出院身长、出院时喂养方式、出院时喂养量;②母亲资料:分娩方式、母亲年龄、孕产次;③检验指标:出院时C 反应蛋白(CRP)、白细胞、血胆红素水平。
1.3 调查方法
本研究采用自行设计的调查问卷进行数据收集,通过查阅电子病历系统回顾性收集NICU 患儿再入院资料,包括患儿资料、母亲资料及检验指标。调查前对所有调查人员进行统一培训,调查后对数据进行双人核对,确保数据准确后录入软件进行数据分析。
1.4 数据分析方法
采用SPSS 26.0 软件学软件进行统计分析,计数资料计算百分率,组间率的比较采用χ2检验;非正态分布的计量资料采用中位数(四分位数)表示,组间中位数比较采用Mann-Whitney 检验;采用Logistic 逐步回归分析NICU 患儿再入院的影响因素。以P<0.05 为差异具有统计学意义。
2 结果
2.1 NlCU 患儿再入院现况
12 816 例NICU 患儿中再入院患儿为224 例(1.75%),平均出院时长中位数为5.00(3.00,9.00)d。出院1 周内再入院患儿150 例(66.96%)、出院1~2 周再入院患儿43 例(19.20%)。再入院诊断占比最高为新生儿高胆红素血症101 例(45.09%),其次为消化系统疾病35 例(15.63%)、呼吸系统疾病34 例(15.18%)、围生期感染33 例(14.73%)、心脑血管疾病9 例(4.01%)、新生儿甲状腺疾病2 例(0.89%)、新生儿泌尿系统感染1 例(0.45%)、新生儿贫血4 例(1.79%)、其他5 例(2.23%)。
2.2 NlCU 患儿再入院影响因素的单因素分析
单因素分析显示,两组患儿出生胎龄、出生体质量、出院体质量、出院时CRP、出院时喂养量比较差异有统计学意义(P<0.05),其余因素比较差异均无统计学意义(P>0.05),见表1。
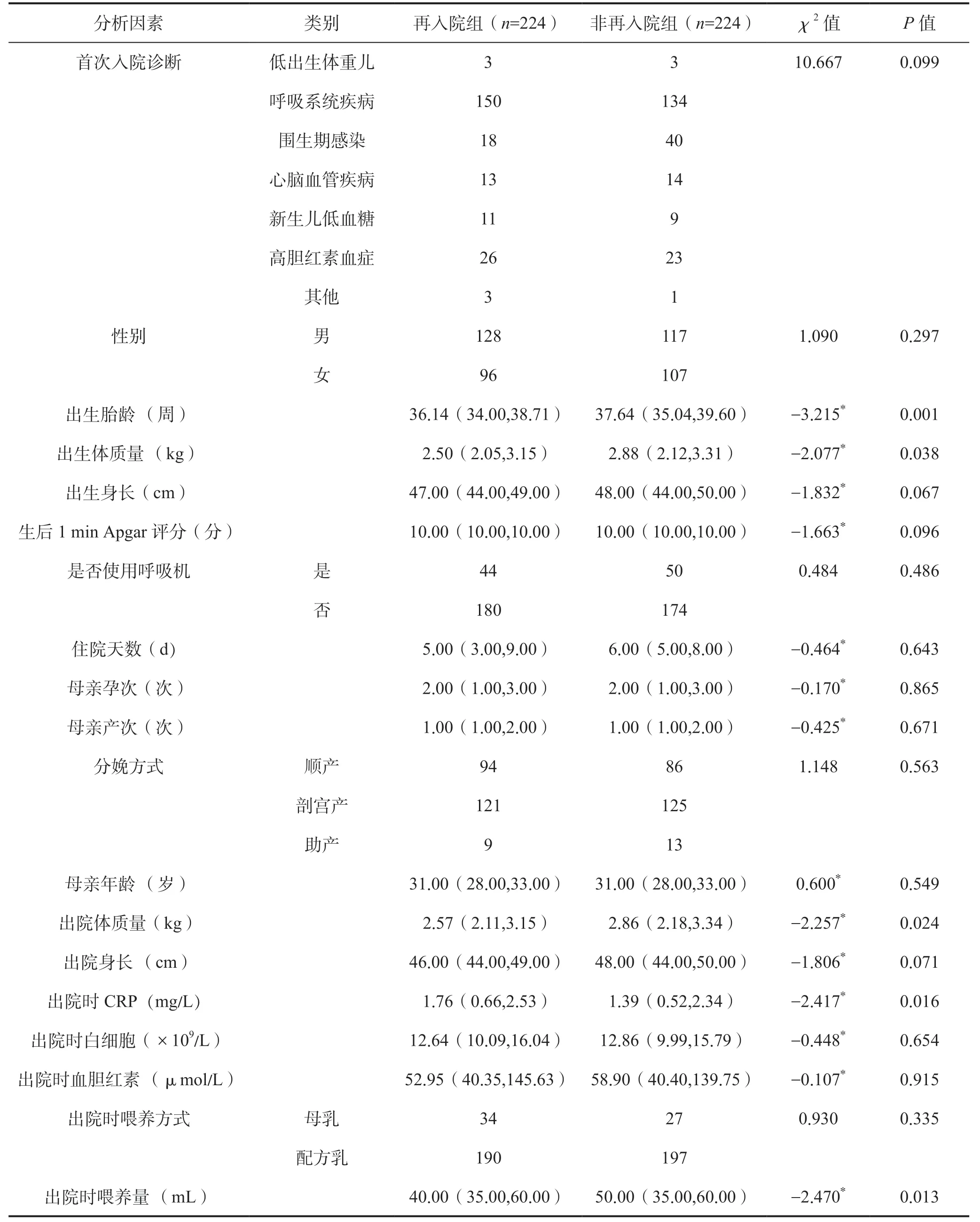
表1 NlCU 患儿再入院影响因素的单因素分析Table 1 Univariate analysis of factors influencing readmission of NlCU patients
2.3 NlCU 患儿再入院影响因素的Logistic 逐步回归分析
经共线性诊断分析发现,单因素分析中具有统计学意义的出生体质量VIF=10.243(>10),其余变量VIF<10。以是否再入院为因变量(再入院=1,非再入院=0),排除自变量“出生体质量”,采用Logistic 逐步回归模型(出生胎龄、出院体质量、出院时CRP、出院时喂养量均以实测值赋值)。结果表明,出生胎龄与出院时CRP 为NICU 患儿再入院的影响因素(P<0.05),见表2。
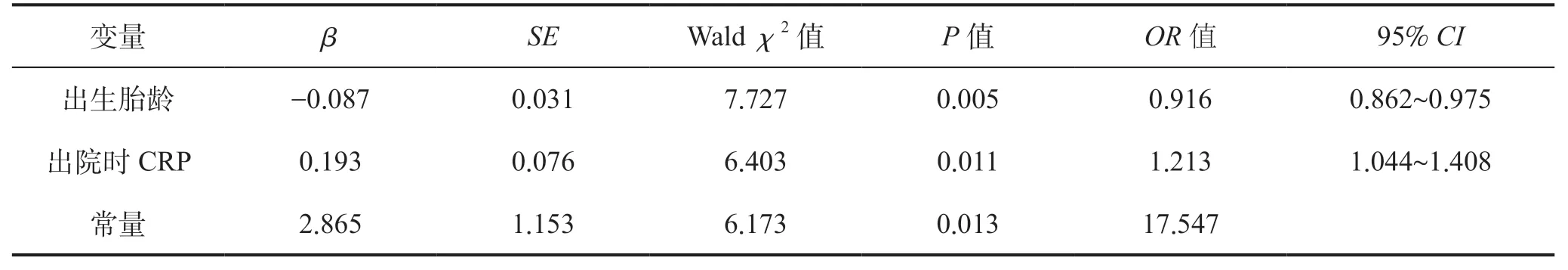
表2 NlCU 患儿再入院影响因素的Logistic 逐步回归分析Table 2 Logistic stepwise regression analysis of factors influencing readmission of NlCU patients
3 讨论
3.1 NlCU 患儿再入院现况
本研究调查显示NICU患儿再入院率为1.75%,均低于国内外已有研究[11-15]。Bernardo 等[14]回顾性分析发现2011—2017 年美国50 个州NICU 患儿出院后7 d 再入院发生率为3.6%,出院后8~30 d 再入院率为2.5%;Kardum 等[15]发现出生胎龄≥36周的新生儿再入院率为4%;而Amsalu 等[13]收集2011—2017 年出生胎龄为34~42 周的新生儿再入院率为4.3%,30 d 再入院率为5.9%;国内相关调查较少且时间较早,仅发现郑乔木等[12]调查2019—2020 年1561 例NICU 患儿的再入院率为3.33%;申悦[11]研究结果显示,2015—2016 年NICU 患儿再入院率达5.7%。本研究中NICU 患儿再入院率均低于国内外研究结果,可能与本研究纳入医院为三级甲等妇产专科医院有关,其NICU 具备先进医疗设备,人力资源配比合理,抢救床的护士床位比为1.533,普通床的护士床位比为0.61,均达到《危重新生儿救治中心建设与管理指南》[16]要求(即抢救床≥1.5,普通床≥0.5),能够为NICU 患儿提供充足的治疗与护理,保障生命安全,减少出院后再入院率。且已有研究均以人次数统计再入院率[12-15],而本研究仅统计初次入院患者,且仅统计自主再次入住本院患儿(包含早产儿与足月儿),尚未随访所有患儿再入院情况,可能遗漏部分再入院患儿。
另外,本研究发现出院7 d 内再入院率最高(达66.96%),与Bernardo 等[14]、郑乔木等[12]研究结果一致,提示新生儿出院后1 周至关重要,NICU 医护人员应重视患儿从NICU 出院后1 周内的随访,帮助家长及时发现与解决照护问题。此外,再入院诊断最多为高胆红素血症,其次为消化道感染、呼吸道感染,亦与已有研究一致[12]。新生儿黄疸是指由于肝脏发育不成熟,胆红素代谢异常造成皮肤、巩膜黄染,是新生儿时期常见疾病,具有一定暂时性和自限性[17],现阶段住院新生儿黄疸全球负担仍较重[18]。胎龄越小、胆红素水平越高,越容易反复出现新生儿黄疸[19]。积极采取措施加快新生儿体内胆红素排出,能有效降低新生儿黄疸再入院率[20]。因此,提高患儿家长对新生儿黄疸知识掌握与识辨能力,及时监测黄疸并采取降黄措施,对降低NICU 患儿再入院的发生率具有重要意义。消化道感染、呼吸道感染与新生儿喂养及日常照护质量息息相关,NICU 医护人员在患儿出院前应加强对新生儿照护知识与技能的培训,以提高新生儿家庭照护能力,降低NICU 患儿再入院的发生率。张燕等[21]研究报道,以家庭为中心的护理干预应用于新生儿过渡病房患儿中,可降低患儿1 个月内再入院率。Kardum 等[15]发现患儿院内过渡照护可降低再入院率,可能与院内医护工作者具备扎实照护技能及观察能力,可为患儿健康提供充足保障有关。国内尚未见NICU 患儿院内过渡照护相关报道,有待进一步探索与验证。此外,加强社区产后与婴幼儿访视等亦具有一定紧迫性。
3.2 NlCU 患儿再入院的影响因素分析
NICU 患儿再入院影响因素分析,尚未见统一标准。郑乔木等[12]发现胎龄<28 周、出生体质量<1500 g、机械通气、住院时间≤7 d 是NICU 住院患儿再入院的影响因素;申悦[11]的研究显示,胎龄<34 周为NICU 患儿再入院影响因素;本研究亦发现出生胎龄是NICU 患儿再入院影响因素,出生胎龄越小,再入院率越高。Ray 等[22]研究指出,早产儿出院后再入院的风险较足月婴儿增加3~4 倍。Stephens 等[23]研究发现,早产儿在出院后30 d 内的再入院率随着胎龄的降低而增加。对此可能的解释是,胎龄越小,新生儿的器官发育成熟度越差,并发症发生率越高,预后越差[24],因此再入院的发生率越高。吕天婵等[25]研究报道,胎龄是影响早产儿经口喂养的影响因素之一。早产儿出院后规范随访机制,可促进其体格发育和神经心理发育,改善预后[26]。可见,NICU 医护人员应加强对出生胎龄小的患儿出院后随访的重视,及时解决家长在照护过程中的困难,如喂养问题等,并且提醒家长定期随访以减少患儿再入院的发生。
Amsalu 等[13]发现初产妇、产妇年龄≥34 岁、糖尿病、阴道助娩等可增加患儿再入院率,而本研究尚未发现产妇年龄及其他并发症等与再入院率有关联,而是发现出院时CRP 水平是NICU 患儿再入院率的影响因素,出院时CRP 水平越高,再入院率越高。目前,尚未见研究报道出院时CRP 水平与新生儿再入院率相关性,但有研究发现,新生儿CRP水平与血清总胆红素和间接胆红素呈正相关关系[27],且从本研究再入院疾病诊断中发现,占比最高的疾病为新生儿黄疸,由此推断NICU 患儿再入院率与CRP 水平密切相关,但其中作用机制尚未明确,有待进一步研究。CRP 是机体组织受到各种损伤或炎症刺激后主要由肝脏产生的一种急性时相反应蛋白,与炎症因子水平呈正相关[28-30]。本研究再入院疾病诊断中第二常见的为消化道感染、呼吸道感染,由此亦可表明出院时CRP 值可能为NICU 患儿再入院预测因子,但其预测水平值仍有待进一步研究以明确。本研究以新生儿CRP<2 mg/L 为正常值,但该研究患儿出院时CRP 值大于2 mg/L 占38.6%,可见NICU 医护人员应关注患儿出院时CRP 水平,尽量将CRP 水平控制在正常范围内,以期减少NICU 患儿再入院的发生。
4 结论
本研究显示NICU 患儿再入院率为1.75%,低于国内外所见报道,出生胎龄与出院时CRP 水平为NICU 患儿再入院的影响因素。本研究结果提示NICU 医护人员应加强对出生胎龄小的患儿出院后早期随访的重视,以减少再入院的发生率。本研究首次发现出院时CRP 水平为NICU 患儿再入院的影响因素,提示应关注患儿出院时CRP 水平,尽可能保证其出院时控制在正常范围内。但本研究尚存不足之处,如仅为单中心数据收集,可能导致样本来源偏倚,今后可补充多中心数据,消除数据偏倚,以增加研究结果可信度。

