临床与超声指标对剖宫产切口部妊娠术中出血量的预测价值
张洁莹, 万 辉, 刘莹莹, 芦 钺, 杜建文*
1. 承德医学院, 河北 承德 067000; 2. 承德市中心医院妇科, 河北 承德 067000;3. 承德市中心医院超声诊断科, 河北 承德 067000
剖宫产术切口部妊娠(cesarean scar pregnancy,CSP)是指早孕期(≤12周)有剖宫产史的女性再次妊娠时受精卵着床于剖宫产瘢痕处的一种异位妊娠。近年来我国生育政策的放开,CSP的发病率逐年增长,既往报道CSP的发生率为(1∶2216)~(1∶1800)[1]。由于CSP早期缺乏特异的临床表现,若患者未能在早期准确诊断并接受恰当的治疗,CSP会进展为胎盘植入、凶险性前置胎盘,进而可能发生子宫破裂、失血性休克、周围器官损伤等严重威胁孕妇生命安全的不良事件[2]。目前CSP的研究主要集中于分型诊断及治疗方式的选择,对于能否通过临床和超声资料预测CSP术中出血量的研究较少。本研究回顾性分析133例CSP患者的临床与超声指标,探讨与CSP术中出血量相关的危险因素,为临床治疗方案的选择提供参考。
1 资料与方法
1.1 研究对象
回顾性分析2019年1月至2022年12月我院收治的并经手术病理证实的133例CSP患者的超声与临床资料,本研究已通过承德市中心医院伦理委员会审查同意。纳入标准:至少有一次剖宫产史;停经天数≤84 d;单胎妊娠,孕囊位于子宫腔下段近子宫前壁下段剖宫产瘢痕处,孕囊形态完整;孕妇生命体征稳定,无心、肝、肺、肾等重要器官的严重疾病。排除标准:宫腔内妊娠、宫颈妊娠;自然流产;有出血性疾病者;超声检查前接受过药物或手术治疗;妊娠合并纵膈子宫、残角子宫等导致子宫形态异常者;临床或超声数据不完整者。
1.2 仪器与方法
采用Philips彩色多普勒超声诊断仪,使用经阴道超声探头,频率采用6.0~8.0 MHz,在排空膀胱状态下取截石位。根据术中出血量是否大于100 mL将患者分为A组(术中出血量<100 mL)和B组(术中出血量≥100 mL)。观察指标:二维成像模式:孕囊与瘢痕、宫腔及宫颈的位置关系,测量孕囊最大直径、剩余肌层厚度,卵黄囊贴近位置、胚芽贴近位置、孕囊囊壁较厚处位置、有无胎心搏动。彩色多普勒血流成像模式:孕囊血流丰富位置,瘢痕处血供分级(根据Adler分级,0级:瘢痕处无血流;Ⅰ级:少量血流,瘢痕处可见1~2处点状血流;Ⅱ级:中量血流,瘢痕处可见几条小血管,或可见1条主要血管;Ⅲ级:丰富血流,瘢痕处血管相互联通成网状)。
由两名临床经验丰富的妇产科超声医师对患者图像进行分析,意见不统一时,由第3名上级超声医师完成评估。
术后随访:取出宫内容物送病理检查。术后2周内经阴道超声复查子宫情况,术后每周进行血β-HCG监测,直至其降至正常水平。
1.3 统计学方法

2 结果
2.1 一般情况
133例CSP患者,年龄21~46岁,平均年龄(33.75±4.6)岁,均有停经史,停经时间36~82 d,平均停经时间(48.51±8.8)d。133例患者中:无明显临床症状48例(36.1%),阴道出血71例(53.4%),下腹疼痛11例(8.3%),腹痛伴阴道出血9例(6.8%),说明CSP的临床症状主要是无痛性阴道出血。133例患者中,A组109例,B组24例。
2.2 两组CSP患者的临床资料比较
两组CSP患者年龄、停经时间、孕次、产次、人工流产次数、自然流产次数、阴道分娩次数、剖宫产次数、距末次剖宫产时间对比差异无统计学意义(P>0.05);术前血清β-HCG值对比差异有统计学意义(P<0.05)。见表1。
2.3 两组CSP患者的超声资料比较
两组不同术中出血量CSP患者既往有无憩室、有无胎心搏动、卵黄囊贴近位置、胚芽贴近位置对比差异无统计学意义(P>0.05);剩余肌层厚度、孕囊最大直径、孕囊囊壁较厚处位置(见图1)、孕囊血流丰富位置(见图2)、瘢痕处血供分级(见图3),对比差异有统计学意义(P<0.05)。见表2。

图1 孕囊囊壁较厚处位置贴近子宫前壁超声图像 图2 孕囊血流丰富位置贴近子宫前壁超声图像 图3 瘢痕处血供分级Ⅰ级超声图像
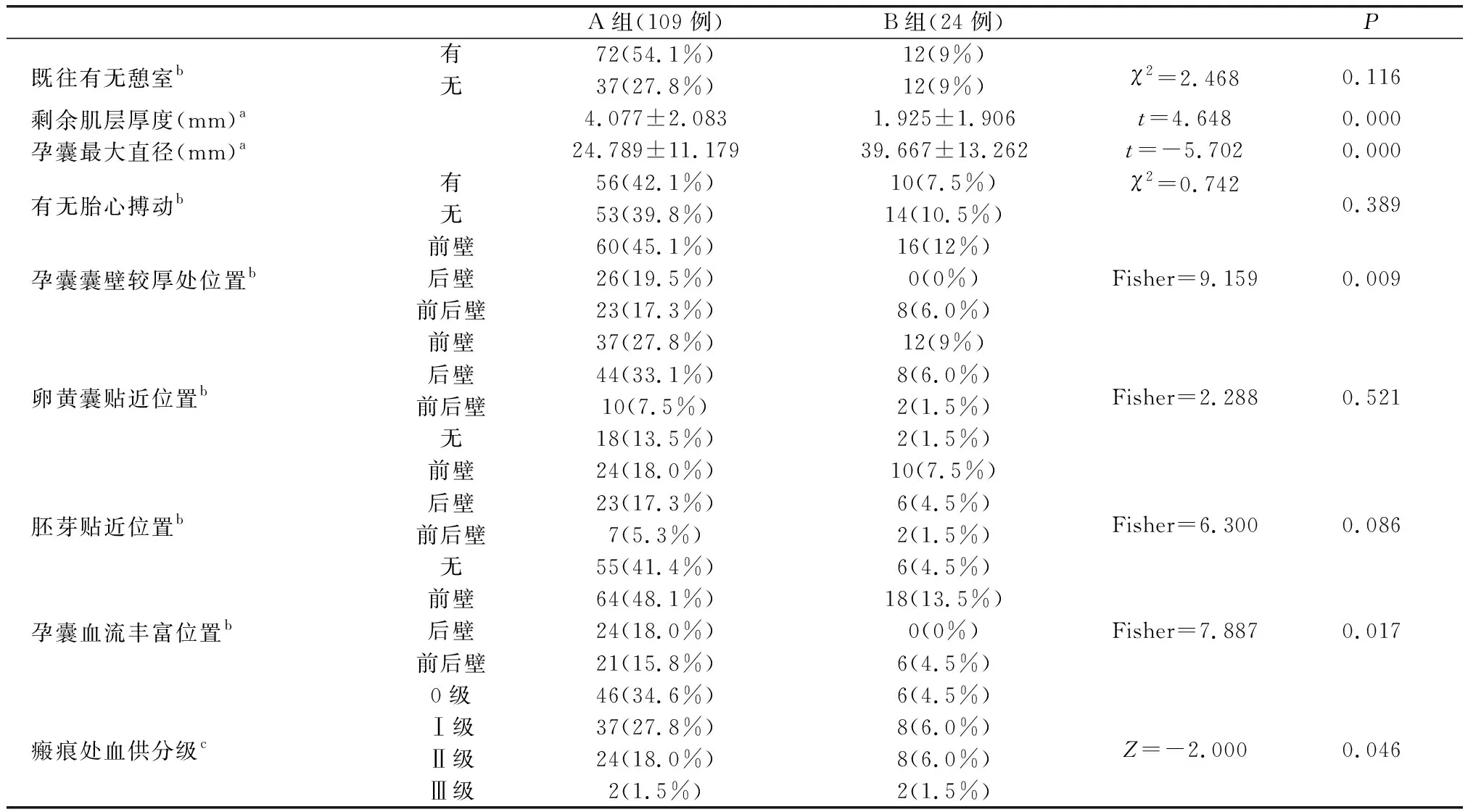
表2 两组CSP患者的超声资料比较
2.4 Logistic模型的建立和风险评估结果
分类Logistic回归分析结果显示,该模型预测的准确率为89.5%,最后选入回归模型的6个危险因素依次为剩余肌层厚度、孕囊最大直径、孕囊囊壁较厚处位置、孕囊血流丰富位置、瘢痕处血供分级、术前血清β-HCG值(U/L)。见表3。
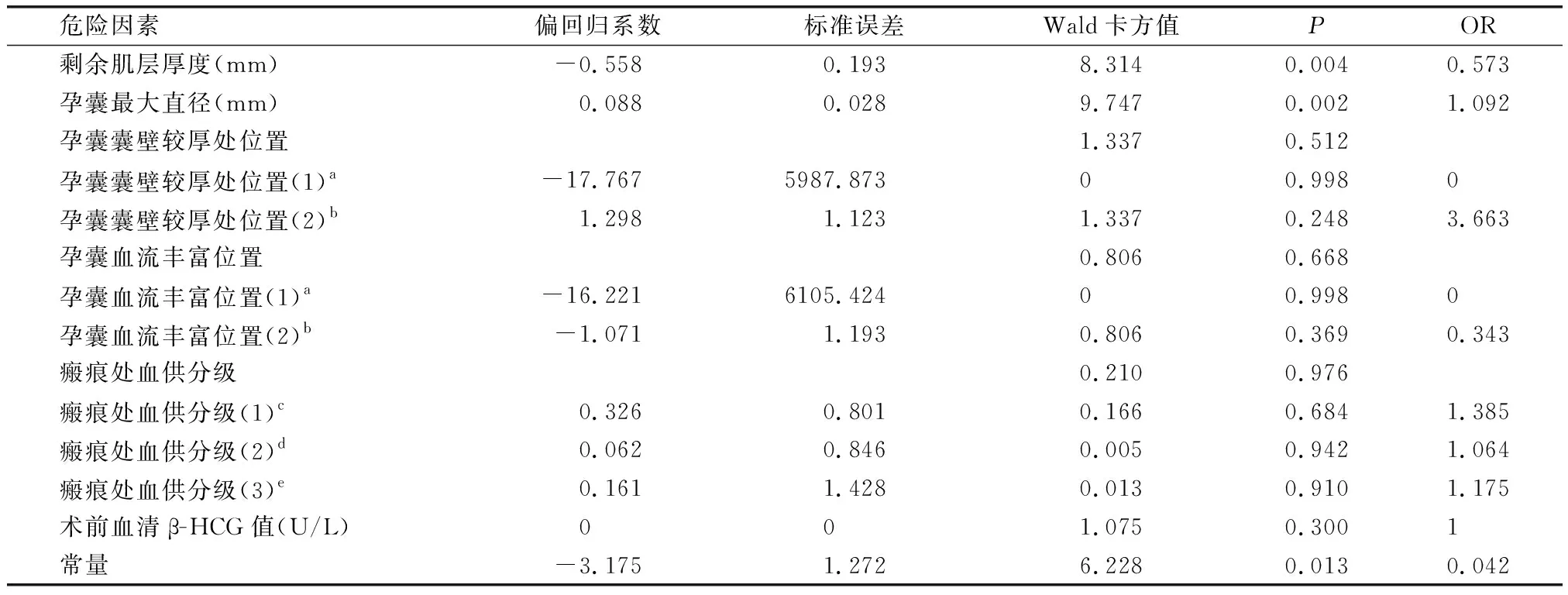
表3 Logistic回归模型分析结果
图4显示了Logistic回归模型预测概率的ROC曲线,该曲线使用孕囊最大直径和剩余肌层厚度来预测术中出血量。孕囊最大直径曲线下面积(area under curve,AUC)=0.799(P=0.000,OR=1.092),约登指数为0.502,最佳截断值为32.5 mm,敏感性为0.750,特异性为0.752。剩余肌层厚度AUC=0.824(P=0.000,OR=0.573),约登指数为0.64,最佳截断值为2.45 mm,敏感性为0.807,特异性为0.833。见图4。
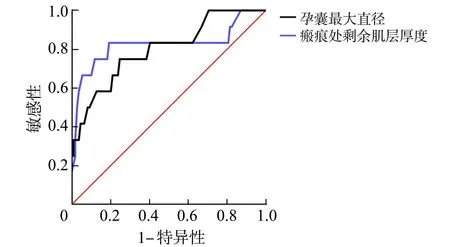
图4 Logistic模型预测概率的ROC曲线
3 讨论
CSP是剖宫产术后的一种远期并发症,组织胚胎学研究表明,在早孕期就已经出现胎盘内部滋养细胞对子宫蜕膜的侵入、着床以及胎盘内血管的分布和发育,CSP的发生与胎盘的发育密切相关。由于剖宫产瘢痕处子宫内膜较薄或缺失,孕囊种植时底蜕膜的缺乏以及低氧化环境刺激细胞滋养层过度侵犯子宫肌层,并侵蚀螺旋小动脉和弓状动脉,再加上瘢痕处肌层较薄弱,收缩乏力,易造成清宫术中难以止住的大出血。随着孕周的进展,绒毛继续向深处侵入,可达浆膜层或穿透浆膜层侵及邻近器官,导致子宫破裂[3,4]。程琳[5]通过观察孕囊囊壁较厚处位置和孕囊血流丰富位置两项指标来预测胎盘将要形成位置,得出的Kappa值分别为0.835和0.860,符合率分别为90.06%和91.93%,这两项指标对胎盘位置的预测具有较高的一致性。肖汀等[6]通过超声造影的方法对孕囊的微血管灌注进行动态评估,造影剂首次出现部位为孕囊主要供血部位,Logistic回归分析显示孕囊主要供血部位、子宫瘢痕厚度是与CSP治疗方式相关的独立因素。本研究探讨了孕囊囊壁较厚处位置和孕囊血流丰富位置两项指标与术中出血量之间的关系,差异有统计学意义,但不是影响术中出血量的独立危险因素,可能是由于这两项指标还受滋养细胞浸润深度的影响,当这两项指标都位于子宫前壁,高度提示胎盘将在前壁形成,但若此时的停经天数较短,滋养细胞浸润深度较浅,也能达到较好的治疗结果,避免术中的大出血。在未来对于瘢痕妊娠的诊断中,仔细观察胎盘将要形成的位置,并结合血流频谱参数联合评估会更有助于临床治疗方法的选择。
Wang等[7]研究表明,Adler血流分级是CSP术中大出血的独立影响因素(OR=4.37;95%CI 1.37~14.00)。李康宁[8,9]研究认为,Adler血流分级是反映血管密度的评估方法,有助于预测病灶处血管破裂的概率,进而影响治疗方法的选择。剖宫产瘢痕处因手术损伤,缺乏相应的蜕膜组织,容易导致绒毛植入肌层,在其周围形成丰富的滋养血流。在这项研究中,我们发现两组瘢痕处的血流分级存在显著差异,但并不是影响CSP术中出血量的独立危险因素,可能是由于本研究出血量较多的患者数量少,样本量小,另外血流分级是半定量指标,易受主观因素的影响,且会与胎盘位于前壁时的滋养血流混淆,影响判断结果,建议未来可以纳入收缩期峰值血流速度、阻力指数等指标进一步评估大出血的风险。
既往大量研究[6,7,10]已证明剩余肌层厚度是预测子宫破裂和大出血风险的主要指标,影响临床治疗方案的抉择。Zhang等[11]对比研究宫腔镜组与腹腔镜组治疗CSP效果的影响因素,其中停经天数、孕囊最大直径和剩余肌层厚度是独立危险因素,孕囊最大直径的最佳截断值为32.5 mm,相应的AUC为0.851,敏感性为0.700,特异性为0.903,瘢痕厚度的最佳截断值为2.05 mm,相应的AUC为0.927,敏感性为0.950,特异性为0.806。与本研究结果基本一致。孕囊直径的大小与CSP严重程度呈正相关,剩余肌层厚度呈负相关,随着妊娠天数的增加,滋养细胞的侵入逐渐加深,剩余肌层逐渐变薄,孕囊直径增大,从而导致CSP的治疗风险增高。当滋养层浸润子宫肌层较浅时,吸宫术是安全有效的,但是滋养层浸润瘢痕深处时,单纯的吸宫术很难清除胚胎组织,且容易造成大出血[12]。因此对CSP的早发现、早诊断、早治疗显得尤为重要。
本研究纳入的10个可能与术中出血量相关的临床影响因素中,两组术前血清β-HCG值比较差异具有统计学意义,但该指标不是影响术中出血量的独立危险因素。血清β-HCG值是反映滋养细胞活性的生化指标,主要反映瘢痕妊娠治疗的疗效,即使滋养细胞活性下降,但已经形成的血管依然存在,故血清β-HCG值并不能预测术中出血风险。血清β-HCG值升高,提示疾病处于进展阶段,血清β-HCG值降低,意味着疾病趋于好转,故应在术后每2周复查β-HCG值的变化情况,以明确患者的治疗效果,避免出现β-HCG值不下降,清宫不干净,形成残留需要再次治疗的情况。
有研究[13]认为瘢痕妊娠的发生只与存在瘢痕缺损或裂隙的憩室有关,而不会发生在已经愈合的瘢痕上。Kaelin Agten等[14]对比了孕囊种植于瘢痕上(a组,6例)和孕囊种植于憩室内(b组,11例)的瘢痕妊娠孕妇继续妊娠的临床结局,a组中5例胎盘正常,经剖宫产分娩,1例因胎盘植入行子宫切除术。b组中,10例因胎盘植入/胎盘穿透行子宫切除术,1例在孕20周时因阴道出血行子宫切除术,该结果表明孕囊种植于瘢痕上的治疗结果好于孕囊种植于憩室内。但本研究结果显示两组既往有无憩室的差异无统计学意义,考虑本研究为回顾性研究,对瘢痕妊娠患者既往有无憩室的判断主要依靠多年前的超声资料,可能存在一部分患者瘢痕缺损愈合修复的情况,误将种植于愈合瘢痕上判断为种植于憩室内,从而导致研究结果与既往研究存在差异。
本研究存在以下局限性:出血量≥100 mL的样本量较小,因而可能低估了超声指标预测术中出血量的敏感性;另外本研究收集的是我院近4年的数据资料,患者的超声资料涉及不同操作者,测量与观察的一致性未能评价。
剩余肌层厚度、孕囊最大直径、孕囊囊壁较厚处位置、孕囊血流丰富位置、瘢痕处血供分级、术前血清β-HCG值会影响术中出血量,其中剩余肌层厚度、孕囊最大直径是独立危险因素,可以预测CSP的出血风险。术前综合多种指标对CSP患者进行个体化评估十分必要,有助于选择合适的治疗方案并做好相应的术前准备,减少大出血、子宫破裂的发生。

