飞秒激光小切口角膜基质透镜取出术后角膜生物力学变化的影响因素分析△
张沛霖 郭 露 向小红 孔祥梅 黄朝霞 吕红彬
第三代屈光手术,飞秒激光小切口角膜基质透镜取出术(SMILE),采用飞秒激光从角膜基质层中切削出一个球面的透镜片,然后通过约2 mm角膜缘切口取出基质透镜,改变了角膜本身的屈光力学,从而达到矫正屈光不正的目的。虽然目前SMILE的安全性、有效性、可预测性和稳定性均已得到验证[1],但术后角膜扩张风险的不确定性仍是临床一大难点,角膜扩张是屈光手术后最严重的并发症之一。Roberts等[2]提出的角膜扩张病理生理学概念是,角膜生物力学特性的局灶性异常会导致失代偿循环,导致二次角膜局部变薄和变陡,从而产生光学像差,即扩张性角膜及圆锥角膜中角膜曲率、表面高度、厚度的改变都是继发于生物力学改变的异常改变。自Corvis ST引入临床应用后,关于角膜扩张的研究不断涌现,且Corvis ST对角膜扩张显示出良好的诊断能力[3-6],然而Corvis ST面世时间较短,再加上SMILE术后生物力学变化的影响因素尚不完全可知,因此有待深入探讨。本研究旨在分析可能影响SMILE术后角膜生物力学特性的相关因素,为SMILE术前筛查扩张风险、预测术后安全性及手术设计提供一定参考。
1 资料与方法
1.1 一般资料
选取2020年7月至2022年8月于西南医科大学附属医院眼科行SMILE的患者108例203眼进行研究。纳入标准:(1)年龄18~35岁;(2)患者本人有通过屈光手术改善屈光状态的意愿,对手术疗效提出合理的期望值;(3)近视屈光度数在过去1年内增长≤0.50 D;(4)近视球镜度为-0.50~-10.00 D,柱镜度≤-5.00 D;(5)无活动性眼表、眼球及眼附属器改变,无其他影响手术恢复的全身性病变,无心理疾病等;(6)术前软性角膜接触镜、硬性角膜接触镜和角膜塑形镜分别停戴1周、1个月和3个月以上。排除标准:(1)患者头位不能处于正常位置;(2)中央角膜厚度(CCT)<450 μm;(3)暗瞳直径>7.5 mm;(4)存在重度弱视、重度干眼、圆锥角膜或可疑圆锥角膜、青光眼、影响视力的白内障、反复发作的角膜炎性疾病等;(5)患免疫性疾病或胶原性疾病、糖尿病、瘢痕体质等影响术后愈合的疾病;(6)患有焦虑、抑郁等精神性疾病。
1.2 检查方法
1.2.1 常规检查
所有患者术前均常规进行电脑验光、散瞳验光、眼前节及眼底检查等,记录患者球镜度、柱镜度、等效球镜度(SE)、裸眼视力(UCVA)、最佳矫正视力(BCVA)、眼压(IOP)和眼轴长度(AL)等。
1.2.2 Corvis ST检查
所有患者均于术前、术后1个月和术后3个月应用Corvis ST(德国Oculus公司)对角膜进行生物力学检查,并记录以下参数:最大形变幅度(DA)、1 mm 范围内形变幅度比(DAR/1 mm)、2 mm范围内形变幅度比(DAR/2 mm)、硬度参数A1(SPA1)、综合半径(IR)和水平方向Ambrósio相关厚度(ARTh)。
1.3 手术方法及术后用药
所有患者术前常规使用3 g·L-1左氧氟沙星滴眼液滴眼,每日4次,至少使用3 d。术前常规进行结膜囊冲洗和眼周消毒,然后使用4 g·L-1盐酸丙美卡因进行局部麻醉3次,使用VisuMax全飞秒手术系统完成中心定位及负压吸引,全飞秒激光依次扫描角膜微透镜的下界面及上界面,然后进行隧道切割,制作2 mm角膜边切口,分离透镜并通过微小切口取出。激光扫描参数:飞秒激光频率为500 kHz,能量为110~150 nJ,角膜帽直径为7.5~7.9 mm,角膜帽厚度为110~130 μm。角膜边切口位于130°。术中记录残余基质厚度(RST)、角膜帽厚度(CAP)、切削厚度。
所有患者术后均予以左氧氟沙星滴眼液每日4次滴眼,连续使用14 d;溴芬酸钠滴眼液每日2次滴眼,连续使用14 d;玻璃酸钠滴眼液每日4次滴眼,连续使用90 d;更昔洛韦眼用凝胶每日1次涂眼,连续使用14 d;妥布霉素地塞米松滴眼液每日6次滴眼,连续使用2 d,其后替换为氟米龙滴眼液每日4次滴眼,连续使用30 d。
1.4 统计学方法
2 结果
2.1 屈光不正患者术中及术后一般情况
所有患者手术均顺利完成,术中无偏中心切削、角膜帽穿孔等情况发生,术后术眼角膜边切口均对合良好,无角膜上皮下雾状混浊、角膜扩张及其他严重影响视力的并发症发生。
2.2 屈光不正患者行SMILE术前及术中数据
本研究108例203眼中,男62例116眼,女46例87眼。表1为屈光不正患者行SMILE术前、术中的相关数据。203眼的术中切削厚度为(103.71±26.40)μm,PTA为0.19±0.05,RST为(317.74±29.78)μm,CCT为(536.98±26.55)μm,RST/CCT为0.59±0.05,CAP/CCT为0.22±0.01。
2.3 相关性分析
2.3.1 生物力学参数术后3个月与术前的改变量与术前基本指标的相关性分析
生物力学参数术后3个月与术前的改变量与术前基本指标的相关性分析结果见表2。经检验,术前球镜度与ΔDAR/1 mm(r=-0.239,P=0.001)、ΔDAR/2 mm(r=-0.268,P<0.001)、ΔARTh(r=-0.431,P<0.001)、ΔIR(r=-0.460,P<0.001)、ΔSPA1(r=-0.279,P<0.001)均呈显著负相关;术前柱镜度与ΔSPA1(r=-0.168,P=0.017)呈显著负相关;术前SE与ΔDAR/1 mm(r=-0.264,P<0.001)、ΔDAR/2 mm(r=-0.285,P<0.001)、ΔARTh(r=-0.446,P<0.001)、ΔIR(r=-0.475,P<0.001)、ΔSPA1(r=-0.305,P<0.001)均呈显著负相关;AL与ΔARTh(r=0.434,P<0.001)、ΔIR(r=0.245,P=0.001)、ΔSPA1(r= 0.336,P<0.001)均呈显著正相关;术前IOP与ΔIR(r=0.222,P=0.001)呈显著正相关;术前CCT与ΔARTh(r=0.263,P<0.001)、ΔSPA1(r=0.152,P=0.031)均呈显著正相关。年龄与各生物力学参数的改变量均无相关关系(均P>0.05)。
2.3.2 生物力学参数术后3个月与术前的改变量与手术参数的相关性分析
生物力学参数术后3个月与术前的改变量与手术参数的相关性分析见图1及表2。经检验,RST与ΔDAR/1 mm(r=-0.202,P=0.004)、ΔDAR/2 mm(r=-0.365,P<0.001)、ΔARTh(r=-0.244,P<0.001)、ΔIR(r=-0.402,P<0.001)、ΔSPA1(r=-0.169,P=0.016)均呈显著负相关;RST/CCT与ΔDAR/1 mm(r=-0.280,P=0.004)、ΔDAR/2 mm(r=-0.380,P<0.001)、ΔARTh(r=-0.466,P<0.001)、ΔIR(r=-0.492,P<0.001)、ΔSPA1(r=-0.300,P<0.001)均呈显著负相关;CAP/CCT与ΔARTh(r=-0.339,P<0.001)、ΔIR(r=-0.141,P=0.044)、ΔSPA1(r=-0.243,P<0.001)均呈显著负相关;切削厚度与ΔDAR/1 mm(r=0.299,P<0.001)、ΔDAR/2 mm(r=0.335,P<0.001)、ΔARTh(r=0.499,P<0.001)、ΔIR(r=0.494,P<0.001)、ΔSPA1(r=0.339,P=0.016)均呈显著正相关;PTA与ΔDAR/1 mm(r=0.302,P<0.001)、ΔDAR/2 mm(r=0.355,P<0.001)、ΔARTh(r=0.470,P<0.001)、ΔIR(r=0.501,P<0.001)、ΔSPA1(r=0.318,P=0.016)均呈显著正相关。

A:CAP/CCT与ΔIR(决定系数为0.020 0);B:CAP/CCT与ΔSPA1(决定系数为0.060 5);C:CAP/CCT与ΔARTh(决定系数为0.114 9)。图1 CAP/CCT与ΔIR、ΔSPA1、ΔARTh的线性拟合曲线
2.4 PTA与IR、ARTh、SPA1术后3个月与术前改变量的关系
PTA与ΔIR、ΔARTh、ΔSPA1的拟合曲线及决定系数见图2和表3。ΔIR、ΔARTh和ΔSPA1随PTA的增加而增加。PTA与ΔIR的6阶拟合曲线提示,当PTA>26%时曲线斜率明显增大;而ΔARTh和ΔSPA1在此范围内未出现明显拐点,ARTh和SPA1术后3个月与术前的改变量随PTA的增大而均匀增加。

A:PTA与ΔIR的6阶拟合曲线(决定系数为0.277 0),红点示拐点; B:PTA与ΔSPA1的线性拟合曲线(决定系数为0.096 5);C:PTA与ΔARTh的线性拟合曲线(决定系数为0.221 2)。图2 PTA与ΔIR、ΔSPA1、ΔARTh的拟合曲线

表3 108例(203眼)屈光不正患者行SMILE术中PTA和RST与各生物力学参数术后3个月与术前的改变量的不同拟合曲线的决定系数
2.5 RST与IR、ARTh、SPA1术后3个月与术前改变量的关系
RST与ΔIR、ΔARTh、ΔSPA1的拟合曲线及决定系数见图3和表3。ΔIR、ΔARTh和ΔSPA1随RST的增加而减小,在本研究范围内,ΔIR、ΔARTh、ΔSPA1的拟合曲线均未出现明显拐点,IR、ARTh、SPA1术后3个月与术前的改变量随RST的增加而均匀降低。
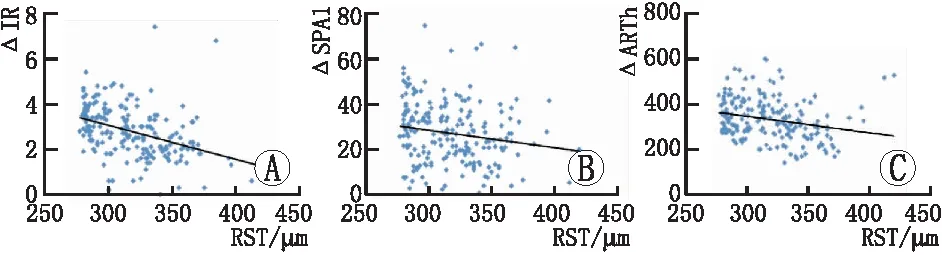
A:RST与ΔIR(决定系数为0.161 8);B:RST与ΔSPA1(决定系数为0.026 3);C:RST与ΔARTh(决定系数为0.059 3)。图3 RST与ΔIR、ΔSPA1、ΔARTh的线性拟合曲线
3 讨论
屈光手术为屈光不正提供了长期的解决方案和治疗方法,但筛选拟行屈光手术患者的主要难点之一是术后扩张风险的不确定性。角膜扩张是屈光手术后最严重并发症之一,Kim等[7]将RST>250 μm视为屈光手术术后的安全指标,然而Gavrilov等[8]曾报道过1例SMILE术后出现角膜扩张的43岁患者,其患眼RST为308 μm,说明RST并不是SMILE术后出现角膜扩张的唯一影响因素,而目前具体影响因素尚未完全明确。本研究旨在分析可能影响SMILE术后角膜生物力学特性的相关因素,为角膜扩张风险的筛查、手术安全性的预测及手术设计提供一定参考。
在屈光手术中,PTA是一个反应术前屈光度数与角膜厚度的综合性指标,经角膜扩张风险评分系统(ERSS)[9]验证后,PTA成为屈光术后角膜扩张风险相关的主要参数,被视为术前的筛查指标。Santhiago等[10-11]研究发现,在辨别屈光术后角膜扩张方面,相较于RST,PTA更具有优势。Brenner等[12]研究发现,从角膜中取出的组织数量可能比留下的组织数量更能反映屈光术后角膜的生物力学下降程度,且通过研究得出“PTA与屈光术后角膜扩张风险的相关性最强”的结论,此外,其还发现,在LASIK术中,切削厚度大于100 μm、PTA大于37%、RST小于330 μm时,术后发生角膜扩张的风险显著升高。
PTA有两种计算方式:(1)切削厚度/术前CCT;(2)角膜帽厚度与切削厚度之和/术前CCT。本研究采用前者来计算PTA,原因如下:首先,在SMILE面世以前,LASIK作为板层手术通过制作角膜瓣矫正屈光不正,切削后仅角膜瓣蒂所对应位置的周边部角膜胶原纤维得以保留,而其余方向周边部角膜基质组织全部被离断,Abahussin等[13]通过解剖既往行LASIK的遗体捐赠者发现,在制作角膜瓣后被切断的胶原没有再连接,推测角膜瓣对角膜生物力学强度没有贡献作用,而SMILE手术过程中只需制作小切口,保留了角膜前部基质的完整性,且多数研究表明,SMILE在保留角膜生物力学方面较LASIK更有优势[14-17],因此推测角膜帽仍能构成角膜生物力学强度[18];此外,Liu等[19]研究发现,采用切削厚度/术前CCT计算出的PTA与SMILE术后角膜生物力学参数变化量的相关性比采用角膜帽厚度与切削厚度之和/术前CCT计算出的相关性更强,即不包含角膜帽计算方法的PTA可以更好地解释SMILE术后角膜生物力学特性的改变。
根据本研究相关性分析及拟合结果,PTA与ΔARTh、ΔIR和ΔSPA1均呈显著正相关,提示切削厚度在角膜厚度的占比越大,术后角膜生物力学的变化幅度越大。分析原因为:角膜的前部基质对于维持其生物力学特性至关重要。已有研究显示,角膜前部40%的浅层基质有着最强的抗拉强度,其次是中间40%至80%,后20%最弱[20],而SMILE透镜位置大多位于前部基质层,较高PTA意味着切削了更多角膜前基质层,因此术后角膜抗拉强度减弱,生物力学强度下降。本研究还发现,PTA与ΔIR的6阶拟合曲线图可见PTA>26%时出现明显拐点,说明PTA超过26%时较小的切削厚度比增大即可造成较大IR变化。Liu等[19]研究发现,在RST<280 μm或者 PTA>28% 时,SMILE术后角膜生物力学特性改变速度增加;而黄云丽等[21]发现,当 PTA>25% 时角膜生物力学参数的改变速度明显加快。本研究与上述研究的结果差异可能为纳入的样本有所差异或检测的生物力学参数不同所致。本研究SMILE手术患者PTA为8%~28%,术后3个月内角膜均未发生扩张,关于PTA及其导致术后发生角膜扩张的阈值尚需进一步研究。
本研究发现,RST与ΔARTh、ΔIR和ΔSPA1均呈显著负相关,即RST越小,SMILE所带来的生物力学改变越大,RST与IR、SPA1、ARTh改变量的拟合曲线均未出现明显拐点,可能是既往循证医学提出RST>250 μm是SMILE的安全指标,而本研究RST最低为277 μm,对术后角膜生物力学的变化影响较小所致。
SMILE通过制作基质透镜来矫正屈光不正,透镜取出后在基质层留下一板层间隙,其上方的角膜结构即为角膜帽,中国专家建议角膜帽的厚度应为110~120 μm[22]。本研究发现,CAP/CCT与ΔARTh、ΔIR、ΔSPA1均呈显著负相关,说明角膜帽占角膜厚度的比例越大,术后安全性越高,与El-Massry等[23]的研究结果一致。分析原因为:因前部基质层对于角膜生物力学特性的贡献具有重要作用[20],且为了减少前部基质中胶原纤维的破坏,SMILE手术透镜制作中折射成分设计在角膜后表面,因此角膜帽厚度占比越大,SMILE术后保留前部基质层越多,术后角膜生物力学改变量越小,因此在安全范围内适量增加角膜帽厚度可以一定程度保护角膜生物力学特性。然而,手术设计的角膜帽越厚,角膜的光学前表面距离透镜越远,受表面张力的影响显著,透镜的切削重塑角膜前表面的效果被削弱,可能影响SMILE对屈光不正的矫正效果,而较厚的角膜帽则可能导致透镜的后表面距离角膜内皮更近从而影响角膜内皮的生理功能。因此,屈光手术医师在设计角膜帽厚度时应考虑多种因素,兼顾矫正效果、安全性和角膜生物力学的保护作用。
RTA、RST和CAP/CCT并非术后角膜扩张的唯一危险因素。Randleman等[9]提出一种屈光手术术后角膜扩张的风险评分系统ERSS,将患者年龄、角膜厚度、屈光度及异常地形(如不对称角膜地形、后表面高度异常增大等)作为评估术后角膜扩张风险的指标,并且经过验证后表现出良好的特异性及敏感性。Guirao[24]研究发现,评估术后角膜扩张风险不应只关注角膜剩余厚度,而应根据患者自身的角膜特性来评估,如不对称角膜地形、角膜最薄点位置及最薄点后表面高度等。因此提示屈光手术医师不能仅通过PTA、RST和CAP/CCT等来进行屈光手术的安全性评估,而应根据患者的角膜形态、角膜生物力学特性和屈光度等因素进行综合评估。
值得一提的是,既往研究提示AL可反映角膜的生物力学状态,AL越长,角膜变形性越大,黏性阻力越小,在外力作用下更易发生形变且返回初始状态的时间更短[25-26],然而尚未发现AL与SMILE术后角膜生物力学变化的相关性研究。本研究发现,AL与SMILE术后角膜生物力学特性的改变均呈显著正相关,即AL越长,手术所带来的生物力学变化越大,说明AL或许可以成为SMILE术后角膜扩张风险的预测因素。有研究表明,AL增长与角膜变平和变薄有关,从而导致角膜生物力学特性的改变[27],但具体原因及机制仍有待进一步研究。
4 结论
PTA、RST、CAP/CCT对SMILE术后角膜生物力学的改变具有一定影响,PTA越小、RST越大、CAP/CCT越大,SMILE术后角膜生物力学变化越小,术后安全性越高;当PTA>26%时,SMILE术后IR的改变量明显增大。然而,PTA、RST、CAP/CCT并不是SMILE术后角膜扩张风险的唯一因素,屈光手术医师应根据患者的角膜形态、角膜生物力学特性和屈光度等因素进行综合评估。

