螺旋CT、MRI在股骨头坏死诊断中的临床价值对比
黄金,阳正亚,孙桂春(.江西中医药大学第二附属医院,江西 南昌 3300;.南昌大学第一附属医院,江西 南昌 330006)
股骨头坏死为临床骨科常见病症,好发于30-50岁男性群体,发病早期无典型症状表现,多表现为腹股沟区或髋部疼痛,患者休息后可自行缓解,但随着病情发展,患者的股骨头会发生塌陷,可导致疼痛加重,甚至肢体肌肉缩短,出现跛行、关节活动障碍等症状,影响患者日常工作与生活[1]。因此,临床需早期发现和确诊股骨头坏死,并采取针对性的治疗方案。现阶段,临床对于股骨头坏死的诊断仍以电子计算机断层扫描(CT)、X线及磁共振成像(MRI)等影像学检查、手术病理检查为主,手术病理结果可视作确诊金标准,能为临床医师评估患者病情及个性化制定治疗措施、预测预后提供一定参考依据,但因手术为侵入性操作,推广受限。螺旋CT作为临床筛查骨科疾病的主要技术之一,其能对病灶区域边界、硬化或面积等状况进行清晰显示,存在扫描速度快、图像处理灵活性大、图像质量高和不易遗漏病灶信息等优势[2]。而MRI作为无创性影像学筛查方法,能清晰地显示病灶状况,为临床估算坏死体积提供依据,在股骨头坏死早期诊断方面敏感性高[3]。鉴于此,本研究探讨螺旋CT、MRI在股骨头坏死诊断中的价值,旨在为临床合理选择影像学方法筛查和诊断股骨头坏死提供参考。现报道如下。
1 资料与方法
1.1 一般资料 选择江西中医药大学第二附属医院2020年5月-2022年5月收治的疑似股骨头坏死患者112例为观察对象,并已获得医院医学伦理委员会审批。患者中包括女性49例,男性63例;年龄区间28-74岁,平均(48.63±10.27)岁;症状表现:58例髋关节外旋/外展活动受限,36例有髋关节疼痛,38例跛行。(1)纳入标准:①均接受螺旋CT及MRI、手术病理检查,并经手术病理结果确诊为股骨头坏死;②合并髋部外伤或皮质类固醇药物使用既往史;③有酗酒史;④患者的自主意识及认知正常;⑤筛查肝肾功能显示正常;⑥临床资料完整;⑦患者全部知情同意。(2)排除标准:①存在显著的出血倾向者;②合并精神异常、脏器功能障碍、感染性疾病者;③处在妊娠期或哺乳期女性;④合并有先天性髋关节畸形者。
1.2 方法 ①螺旋CT检查:通过飞利浦Ingenuity螺旋CT扫描仪实施股骨头CT平扫。参数设定:管电压120kV,层距3mm,电流250mAs,窗宽1800-2000HU,层厚3mm,矩阵520×520,窗位300HU。协助患者采取仰卧位,明确扫描范围:由患者的髋臼上缘实施扫描直到股骨颈基底部,通过后处理工作站对CT数据予以分析,并经多平面观察股骨头的形态、髋关节间隙及股骨头密度特征等状况,判定股骨头坏死分期。②MRI检查:通过飞利浦achieva 1.5T MRI诊断仪予以扫描,要求患者维持仰卧体位,配以体部线圈。常规开展自旋回波及横断位、冠状位的T1WI序列与T2WI序列、STIP序列扫描,设定参数:层间距5.0mm,扫描层厚5.0mm,激励次数4次。T1WI序列:TE 30ms,TR 550ms;T2WI序列:TE 90ms,TR 2000ms。获取的图像全部经2名资深的影像科医师阅片和分析。完成螺旋CT、MRI检查后,行手术病理检查,将结果作为诊断金标准,评估两种影像学技术筛查股骨头坏死的诊断效能(敏感度、特异度与准确度)。
1.3 评估标准 (1)股骨头坏死确诊标准:股骨头坏死判定标准依据《成人股骨头坏死诊疗标准专家共识》[4],伴大腿部位、臀部与腹股沟区域关节疼痛等临床表现,且合并有膝关节疼痛,存在髋部外伤既往史等病史。行骨活检,发现骨小梁内骨细胞空陷窝>50%,可见骨髓坏死。螺旋CT与MRI筛查股骨头坏死的阳性征象:涉及线样征、骨小梁结构模糊等。(2)股骨头坏死的分期:①股骨头坏死的病理分期:Ⅰ期:能见骨质疏松;Ⅱ期:能发现骨小梁的骨质硬化;Ⅲ期:能发现股骨头发生塌陷和变形;Ⅳ期:能发现股骨头的关节部位狭窄。②股骨头坏死的螺旋CT、MRI分期依据《股骨头骨坏死的ARCO分期》[5]内有关标准予以判定,0期:螺旋CT、MRI等筛查显示正常,但活检结果提示股骨头坏死;Ⅰ期:螺旋CT筛查发现患侧的骨小梁模糊,且存在骨质疏松影像,MRI筛查发现股骨负重区呈斑状分布,能见长T1、长T2信号;Ⅱ期:螺旋CT筛查发现股骨头合并骨质疏松与斑状、囊变影像,MRI筛查发现有线样特征;Ⅲ期:螺旋CT、MRI筛查均能发现股骨头合并新月征及囊变、关节面塌陷影像;Ⅳ期:螺旋CT、MRI筛查均发现股骨头关节面出现严重塌陷,且关节间隙呈退行性改变,伴关节面硬化等表现。
1.4 观察指标 ①观察并对比分析螺旋CT、MRI筛查股骨头坏死阳性征象检出率。②对比分析螺旋CT、MRI筛查股骨头坏死分期结果。③将手术病理结果视作临床诊断股骨头坏死的金标准,对比分析螺旋CT、MRI对股骨头坏死的诊断效能[敏感度、特异度及准确度。敏感度=真阳性/(真阳性+假阴性)×100%,特异度=真阴性/(真阴性+假阳性)×100%,准确度=(真阳性+真阴性)/总例数×100%]。
1.5 统计学分析 研究数据采用SPSS21.0进行统计学分析,以(±s)描述计量数据,用t检验;以n(%)描述计数数据,用χ2校验,P<0.05表示有统计学差异。
2 结果
2.1 股骨头坏死的阳性征象检出率 MRI对股骨坏死的线样征、骨小梁结构模糊、单一囊变、骨髓水肿检出率均高于螺旋CT,有统计学差异(P<0.05)。见表1。
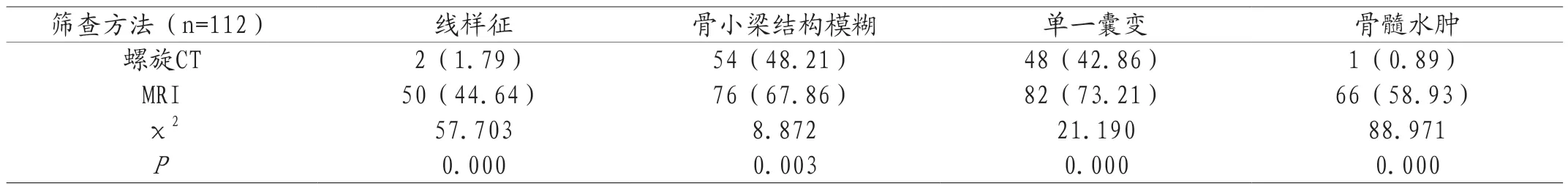
表1 螺旋CT、MRI筛查股骨头坏死的阳性征象检出率对比[n(%)]
2.2 股骨头坏死分期 MRI筛查股骨头坏死的分期高于螺旋CT,且总阳性率为79.46%,较螺旋CT筛查的65.18%明显增高,有统计学差异(P<0.05)。见表2。

表2 螺旋CT、MRI筛查股骨头坏死的分期对比[n(%)]
2.3 诊断效能 手术病理检查发现,112例疑似股骨头坏死患者中阳性者93例(83.04%)、阴性者19例(16.96%),MRI诊断股骨头坏死的敏感度、准确度较螺旋CT均增高,有统计学差异(P<0.05);MRI诊断股骨头坏死的特异度对比于螺旋CT无统计学差异(P>0.05)。见表3。
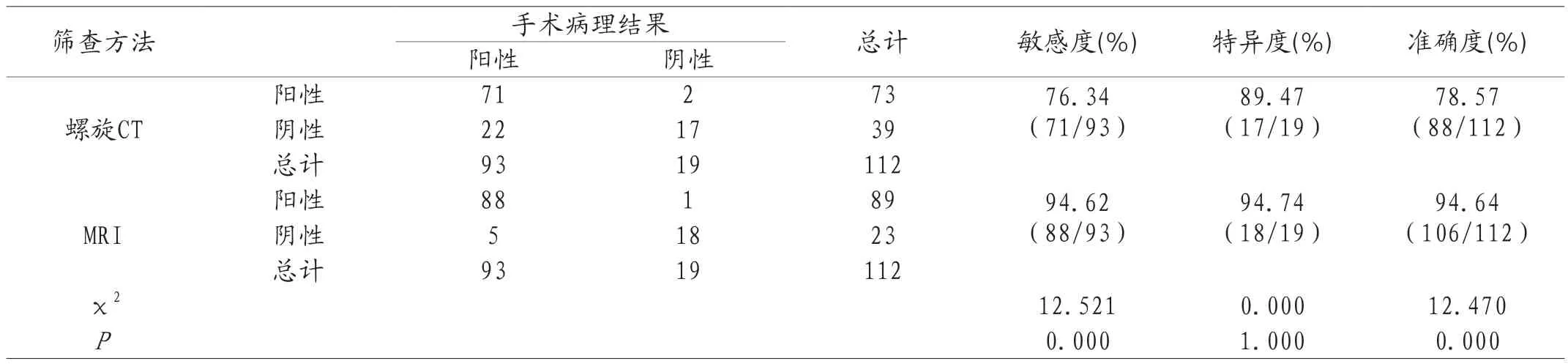
表3 螺旋CT、MRI对股骨头坏死的诊断效能对比
3 讨论
股骨头坏死为临床骨外科的主要难治病之一,其发生与骨骼组织受创、过量饮酒或不合理/滥用激素治疗等相关因素的关系密切,诸多因素相互作用下,可导致股骨头血循环发生异常,致使骨骼组织的血供减少或是丧失,出现骨小梁断裂、骨髓细胞活性丧失、肉芽组织替代、死骨吸收、股骨头发生塌陷后被新骨不断修复等改变,具有病理过程相对复杂、致残风险大和治愈难度高等特点。近年来,随着临床广泛应用激素治疗疾病,加之居民生活习惯、环境等的改变,及交通事业发展迅速,股骨头坏死的临床发生率日益增多,且患病群体日趋年轻化。股骨头坏死发病早期的症状表现相关典型性不足,若于早期通过影像学技术及时发现,并及时提供有效介入治疗,能确保较高治愈率。但若未及时发现,随着疾病演变,患者可因股骨头重度缺血而出现坏死,加重机体疼痛感;若发展至中晚期,可导致股骨头结构损伤加重,产生关节面塌陷、硬化或是囊性病变等有关表现,常需开展人工股骨头替换等治疗,从而加剧机体痛苦。因此,及时通过影像学技术发现和确诊股骨头坏死,并提供相应治疗的意义重大。
现阶段,临床筛查和诊断股骨头坏死的方法较多,如X射线、手术病理、CT及MRI等,但由于X射线筛查的漏诊风险、假阳性检出率较高,手术病理存在较大创伤性,临床开展受限。而螺旋CT作为临床筛查股骨头坏死的重要方法之一,其存在较高的分辨率,能开展连续的多层扫描,其特异性表现为股骨坏死后骨小梁增粗[6]。临床分析发现,观察骨小梁的增粗特征能更好地明确股骨头是否受损或是增生,还能更好地明确有无关节脱位[7]。但对比于螺旋CT,MRI对股骨头坏死诊断存在高度敏感性,其无辐射损害,可避免损害机体,且经多种技术,能获取高效及精准信息,对病变予以准确定位及显示[8]。同时,MRI筛查结果能为医师了解患者病理、生化等状况提供准确信息,与螺旋CT对比,开展MRI筛查存在更强监测能力[9]。主要是由于MRI能经多样信号改变,可良好地反映病变组织具体代谢状况,且能在一定程度上提高临床判定股骨头坏死分期的准确性,进而从侧面验证MRI在股骨头坏死诊断中的应用可靠性及有效性[10]。本研究结果显示,MRI对股骨坏死的线样征、单一囊变、骨髓水肿等的检出率均高于螺旋CT,且MRI筛查股骨头坏死的总阳性率(79.46%)较螺旋CT(65.18%)明显增高,MRI诊断股骨头坏死的敏感度、准确度较螺旋CT均增高,但MRI诊断股骨头坏死的特异度对比于螺旋CT无显著差异。提示与螺旋CT对比,MRI筛查对股骨头坏死的早期阳性征象、分期阳性检出率及诊断效能更优。其原因在于螺旋CT的成像分辨率高,具备强穿透力,能帮助医师明确诊断骨质密度改变,且骨质解剖结构可清晰呈现,利于减少漏诊、误诊等发生。但由于患者病变部位、骨质密度间密度差异相对较小,因此,螺旋CT筛查获取的影像学特点分析容易混淆。而由于MRI存在更高的密度及空间分辨率,能使横断位断层扫描图像的分辨率进一步提高,且与螺旋CT对比,MRI的软组织分辨率更高,能更好地确定股骨头软组织病灶发生区域,强化图像层次性,便于医师详细观察骨髓病变细节,充分了解肉芽浸润、骨髓水肿及坏死等有关病变状况。但与螺旋CT对比,开展MRI筛查的费用较高,且临床筛查难度较大,尤其对于医疗条件欠佳、经济落后等基层机构,普及难度大。
综上所述,螺旋CT、MRI在临床诊断股骨头坏死中均存在一定应用价值,但对比于螺旋CT,开展MRI诊断能为临床医师观察股骨头坏死具体状况提供更可靠依据,提升临床诊断敏感度及准确性,避免漏诊或是误诊,故可将MRI作为临床筛查股骨头坏死的首选方案。

