单侧双通道内镜与单通道内镜治疗腰椎管狭窄症的疗效及影响因素分析*
陈飞 朱泽源 廖树良 马杰 罗翼 黄敏
腰椎管狭窄症是多种因素引起的椎管各径线缩短,造成压迫硬膜囊、脊髓或神经根所导致的疾病,使患者出现腰痛、间歇性跛行等神经功能障碍症状[1]。目前临床对于腰椎管狭窄症主要采取手术治疗,临床上将全椎板切除术作为腰椎管狭窄症治疗的“金标准”[2]。虽然传统的手术方法能更好地暴露和移除腰椎管内的压迫组织,但切口广泛暴露、过度牵拉软组织和破坏骨性结构必然会增加术后腰背疼痛及腰椎不稳的风险。同时随着内镜技术的发展,脊柱内镜可将探头置入椎管内,获得更宽阔、清晰的术野,被临床广泛应用,被称为单通道内镜,如单侧椎板间入路双侧椎管减压技术(unilateral laminectomy for bilateral decompression, ULBD)[3]。但部分研究显示,单一通道中置入光源、探头及手术器械,在手术操作过程中,术者视野及操作可能会受到限制,导致部分对侧隐窝狭窄患者减压不彻底[4]。由此有学者提出,可通过使用双通道替代单通道进行手术,双通道可给予脊柱内镜、手术器械更大的活动范围及角度,有利于术者操作,因此双通道ULBD术被临床所关注[5]。但目前临床对于单通道及双通道ULBD术治疗腰椎管狭窄症的优劣尚不明确。同时部分腰椎管狭窄症患者术后仍表现为腰背疼痛、下肢乏力等症状,治疗效果较差。鉴于此,本研究着重分析单侧双通道内镜与单通道内镜ULBD术治疗腰椎管狭窄症的疗效及造成治疗无效的影响因素。
1 资料与方法
1.1 纳入与排除标准
纳入标准:①腰椎管狭窄症符合《外科学(第九版)》[6]中的诊断标准,并经影像学检查确诊;②经保守治疗3个月以上,症状无明显改善者;③均行ULBD术治疗;④单节段病变;⑤患者临床资料完整。排除标准:①合并慢性疼痛;②合并严重心脑血管疾病;③合并严重感染;④有腰椎开放手术史;⑤既往有精神病史;⑥中途因非治疗原因退出本次研究者。
1.2 一般资料
采取回顾性研究,收集2020年1月至2022年12月贵州省遵义市播州区人民医院收治的120例腰椎管狭窄症患者作为研究对象。按手术方式分为单侧双通道内镜ULBD术组(双通道组,n=51)和单侧单通道内镜ULBD术组(单通道组,n=69)。双通道组中男20例,女31例;年龄53 ~ 82岁,平均年龄(67.60±4.75)岁;病程1 ~ 5年,平均病程(2.39±1.18)年;责任节段:L3/L412例(23.53%),L4/L530例(58.82%),L5/S19例(17.65%)。单通道组中男33例,女36例;年龄51 ~ 84岁,平均年龄(67.74±4.88)岁;病程1 ~ 5年,平均病程(2.41±1.09)年;责任节段:L3/L426例(37.68%),L4/L532例(46.38%),L5/S111例(15.94%)。两组患者的一般资料比较,差异无统计学意义(P>0.05),具有可比性(见表1)。
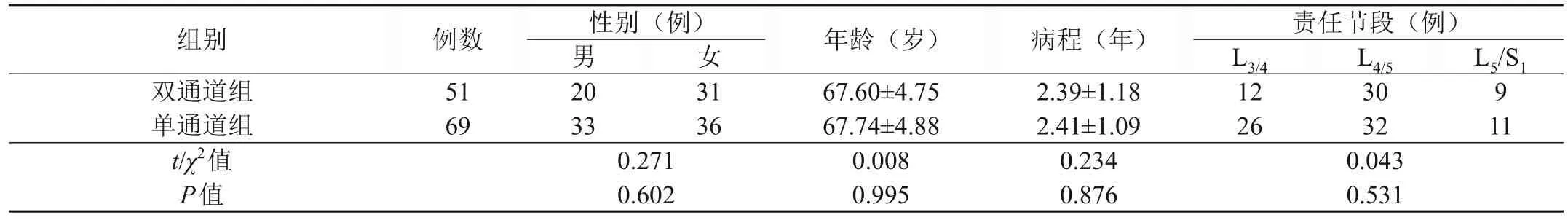
表1 两组患者的基线资料比较
1.3 手术方法
1.3.1 双通道组
患者行全身麻醉,辅助患者取俯卧位,将碳素板置于患者腹部,放置胸架使患者腹部处于屈曲位。确定病变部位及相应椎间隙水平,于该棘突旁开1 cm、椎间隙上下距离2 cm处分别用尖刀切开,使用连续扩张器向椎板插入。在取出扩张器后,置入工作套管。于工作通道打开椎板进行操作,根据病变部位,使用磨钻、咬骨钳进行同侧半椎板切开,暴露至黄韧带深部,使用磨钻及咬骨钳清除增生肥厚的关节突关节及椎板,使用钝性钩子探查黄韧带及硬膜间隙,确保无粘连,使用刮匙及咬骨钳剥离韧带及神经减压。行对侧减压时,通过高速磨钻确定椎管中线,部分切除棘突的基底部,暴露完成后,将黄韧带从对侧椎板上分离并切割。对侧入路在硬膜背侧进入,保护黄韧带完整,采用头尾椎板切开并进行骨减压术,完成后将增生肥厚的黄韧带切除。减压的终点是双侧神经根的外缘。
1.3.2 单通道组
麻醉及患者体位与双通道组一致,透视确定病变部位及水平后,穿刺点定于正中线旁开1.5 cm,将工作套管置入后侧黄韧带及椎板间隙,清除视野内软组织,充分暴露椎板、关节突关节及棘突基底部。首先行内侧椎板切开术再行外侧椎板切开。使用镜子下环锯环切上位椎板下缘、下位椎板上缘、上位棘突基底部、下位棘突基底部、同侧小关节内侧,随后剥离切除肥厚的黄韧带。同侧减压完成标准是:硬膜囊外侧缘和走行神经根的压迫完全解除。对侧侧隐窝减压完成的标准是:可以探及对侧椎弓根内壁,走行神经根处于游离状态。术后可观察到硬膜囊膨隆,头尾椎管无卡压,神经根双侧处于游离状态。
1.3.3 疗效标准及分组
术后3个月,参照MacNab[7]标准评估患者术后临床疗效。优:无痛,运动受限,可正常参加工作及活动;良:偶发非神经疼痛,主要症状减轻,可参加调整好的工作;可:一定程度的功能改善,仍为残疾或失业状态;差:持续的神经根受损表现,术后症状反复发作,不得不手术治疗。将优、良者纳入有效组,将可、差者纳入无效组,进行组间临床疗效比较。
1.3.4 基线资料
统计患者的基线资料,包括性别(男、女)、年龄(≥75岁,<75岁)、体重指数(body mass index, BMⅠ)、病程、术前下肢麻木、责任节段(L3/4、L4/5、L5/S1)、髓内信号(正常型、水肿型、囊变型)、外伤史、术前腰椎失稳、术前纤维环破裂、饮酒、吸烟。
1.4 评价指标
(1)临床疗效:根据MacNab标准评估患者术后3个月时优、良、可、差的患者例数。(2)手术相关指标:记录患者的手术时间、术中出血量(术中出血量采用Gross公式计算[8])及住院时间。(3)术后康复指标:于患者术前、术后3个月时,使用视觉模拟评分法(visual analogue scale,VAS)[9]、日本骨科协会评估治疗评分(Japanese Orthopaedic Association Scores, JOA)[10]、Oswestry功能障碍指数(Oswestry disability index, ODⅠ)[11]评估患者疼痛、腰椎功能及功能障碍情况。VAS共10分,分数越高疼痛越明显;腰椎JOA评分包括主观症状(9分)、临床体征(6分)、日常活动受限(14分)、膀胱功能(-6 ~ 0分),总分29分,分数越高腰椎功能越好;ODⅠ包括腰痛腿痛程度、个人生活料理情况及行走状况等10个条目,每个条目0 ~ 5分,总分=(各条目之和/5×回答的问题数)×100%,分数越高,腰椎功能障碍越严重。
1.5 统计学方法
采用SPSS 25.0软件进行数据处理,计量资料以均数±标准差表示,两组间比较采用独立样本t检验,组内比较采用配对t检验;计数资料用百分比表示,采用χ2检验,等级资料采取秩和检验;采用Logistic回归分析造成腰椎管狭窄症患者术后治疗无效的危险因素;检验水平ɑ=0.05。
2 结果
2.1 两组患者的MacNab标准评估结果比较
双通道组的MacNab标准评估优良率为84.31%(43/51)与单通道组81.16%(56/69)比较,差异无统计学意义(P>0.05),见表2。
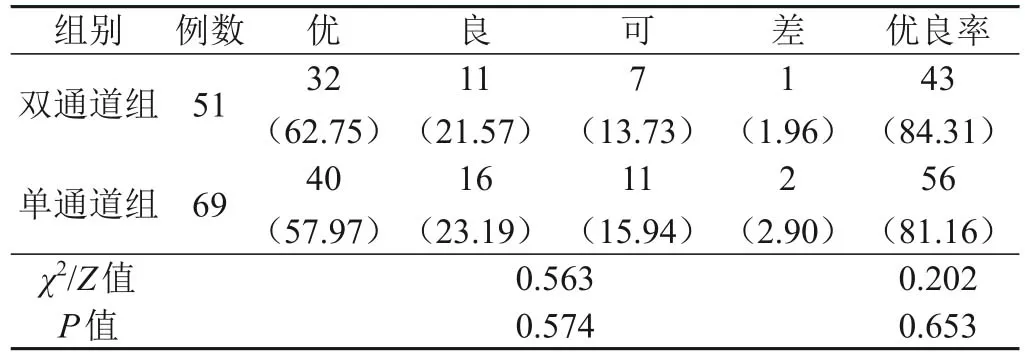
表2 两组患者的临床疗效比较[n(%)]
2.2 两组患者的手术相关指标比较
双通道组的手术时间短于单通道组,两组间比较差异具有统计学意义(P<0.05);两组术中出血量比较,差异无统计学意义(P>0.05);双通道组的住院时间长于单通道组,两组间比较差异具有统计学意义(P<0.05)。具体数据见表3。
表3 两组患者的手术相关指标比较(±s)
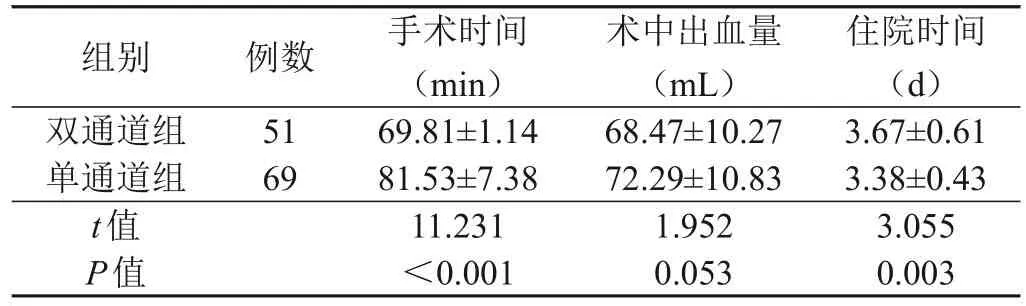
表3 两组患者的手术相关指标比较(±s)
组别双通道组单通道组t值P值例数51 69手术时间(min)69.81±1.14 81.53±7.38 11.231<0.001术中出血量(mL)68.47±10.27 72.29±10.83 1.952 0.053住院时间(d)3.67±0.61 3.38±0.43 3.055 0.003
2.3 两组患者的术后康复指标比较
术前两组间VAS、JOA、ODⅠ评分比较,差异无统计学意义(P>0.05);术后3个月两组间VAS、JOA、ODⅠ评分比较,差异无统计学意义(P>0.05)。两组术后3个月的VAS、ODⅠ评分低于术前,JOA评分高于术前,差异有统计学意义(P<0.05)。具体数据见表4。
表4 两组患者的术后康复指标比较(±s)
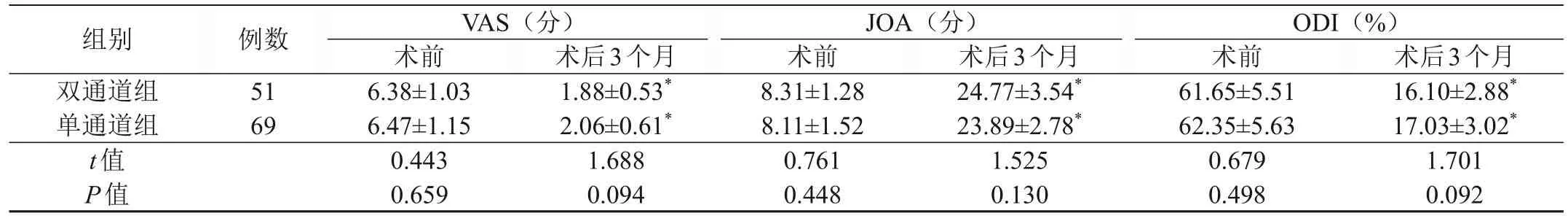
表4 两组患者的术后康复指标比较(±s)
注:*表示与同组术前相比,P<0.05。
组别双通道组单通道组t值P值例数51 69 VAS(分)术前6.38±1.03 6.47±1.15 0.443 0.659术后3个月1.88±0.53*2.06±0.61*1.688 0.094 JOA(分)术前8.31±1.28 8.11±1.52 0.761 0.448术后3个月24.77±3.54*23.89±2.78*1.525 0.130 ODⅠ(%)术前61.65±5.51 62.35±5.63 0.679 0.498术后3个月16.10±2.88*17.03±3.02*1.701 0.092
2.4 不同疗效患者的基线资料比较
无效组年龄≥75岁,髓内信号为水肿型、囊变型,术前腰椎失稳,术前纤维环破裂患者占比高于有效组,病程相较于有效组长,差异有统计学意义(P<0.05)。具体数据见表5。
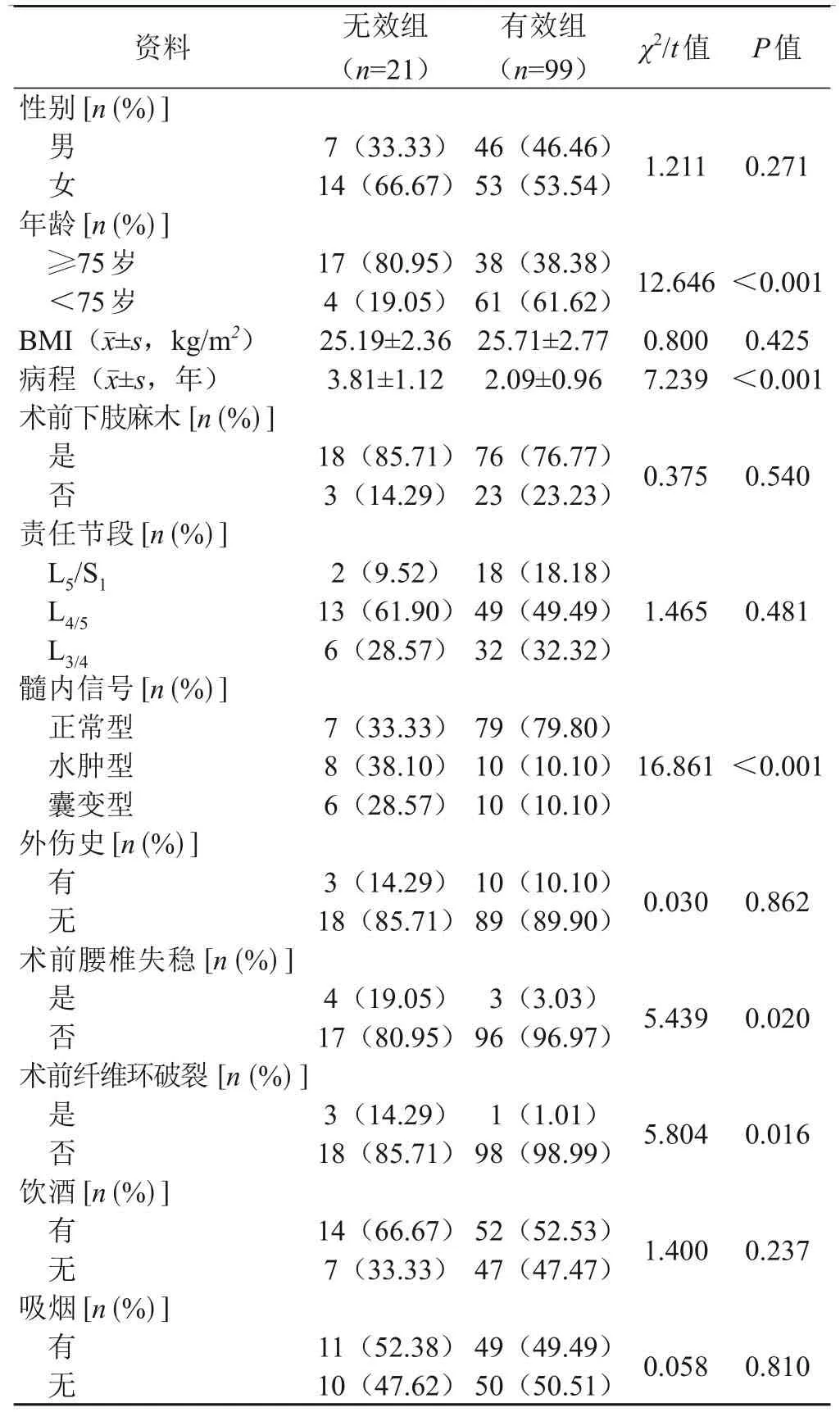
表5 不同疗效患者的基线资料比较
2.5 各因素与腰椎管狭窄症患者ULBD术治疗无效的关系
将腰椎管狭窄症患者ULBD术后疗效作为因变量(“0”=有效,“1”=无效),逐个纳入作单元Logistic回归分析,后将P条件放宽至<0.1,将表中比较差异有统计学意义的因素(年龄、病程、髓内信号、术前腰椎失稳、术前纤维环破裂)作为协变量(赋值情况见表6),建立二元Logistic回归模型,结果显示,年龄≥75岁,病程长,髓内信号为水肿型、囊变型,术前腰椎失稳,术前纤维环破裂是腰椎管狭窄症患者ULBD术治疗无效的危险因素(OR>1,P<0.05),见表7、图1。
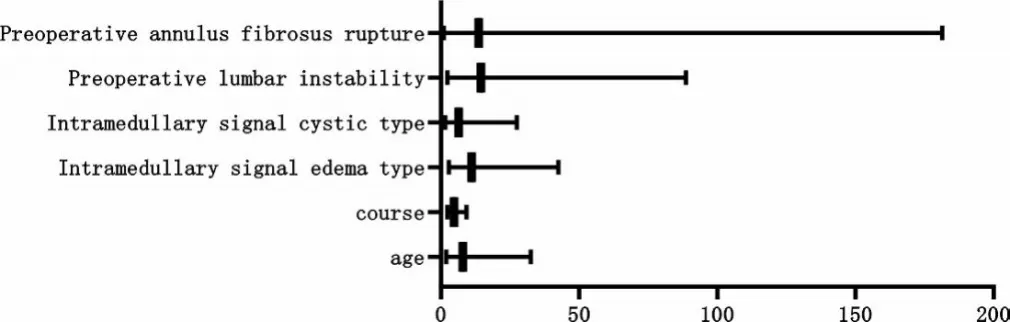
图1 各因素与腰椎管狭窄症患者ULBD术治疗无效的森林图

表6 术中指标赋值说明
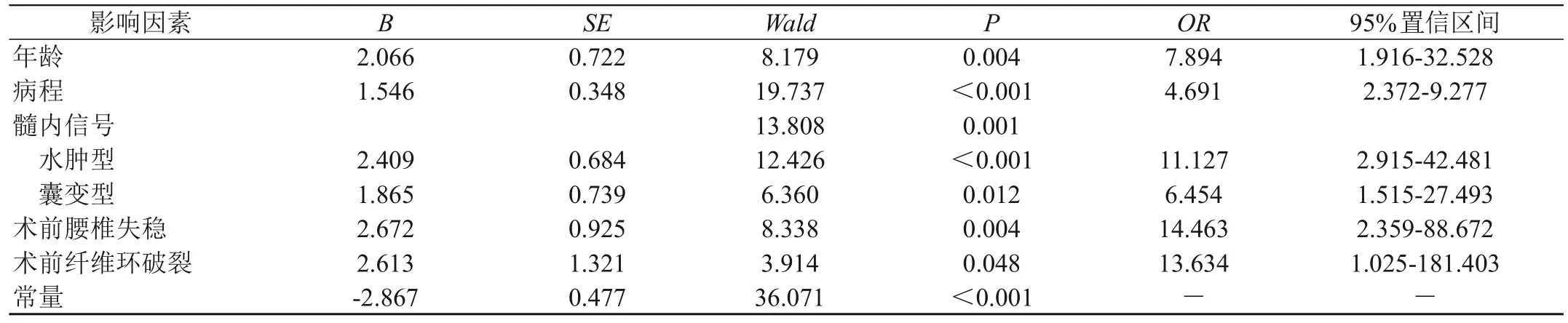
表7 各因素与腰椎管狭窄症患者ULBD术治疗无效的关系
3 讨论
3.1 内镜治疗腰椎管狭窄症的优势
腰椎管狭窄症保守治疗效果不佳的患者,椎板开窗减压术是一种经典的手术方式,取得了良好的临床结果,该术式与全椎板切除术或半椎板切除减压术的优势在于,解除神经压迫的同时最大程度地保留了脊柱后方结构和上下关节突关节,维持了脊柱的稳定性。随着脊柱微创理念的不断更新和脊柱微创技术的迅速发展,目前腰椎减压的微创化、内镜化治疗成为研究的热点[12]。在内镜的辅助下,通过椎板咬骨钳及高速磨钻,能够快速对中央椎管、双侧侧隐窝及椎间盘进行降压处理,松弛双侧神经根[13]。而双通道内镜ULBD术具有独立的内镜及工作通道,可增加手术器械的活动范围,可为术者提供更好的术野,有利于术者操作[14]。
3.2 双通道组手术组较单通道手术组的操作优势
本次研究结果显示,双通道组的手术时间为(69.81±1.14)min,单通道组的手术时间为(81.53±7.38)min,两组比较差异具有统计学意义(P<0.05)。据胡宇童等[15]研究结果显示,双通道内镜ULBD术学习曲线相较于单通道较缓,更易上手,UBE技术的优势在于两个通道分离式操作,无相互干扰,内镜和工作通道均可随意倾斜和移动方向,从原来单通道双手同步操作变成双手分离,操作更方便,经工作通道操作时视野不会随之改变,极大地增加了灵活性,活动空间大。单通道脊柱内镜其视场角一般≥75°(视场角是指硬性内窥镜能观察的真实视场范围,视场角越大,视野范围越大),并且内镜与操作通道一体的设计,视野观察范围不足,操作工具细小,活动范围受限,工作效率较为低下。双通道脊柱内镜,使用关节镜其视场角一般≥90°,观察通道与操作通道分离,操作灵活,可使用常规的操作工具,工作效率较高,故双通道组的手术时间较单通道组短。
3.3 ULBD治疗腰椎管狭窄症临床疗效的危险因素
本次建立二元Logistic回归模型,结果显示,年龄≥75岁,病程长,髓内信号为水肿型、囊变型,术前腰椎失稳,术前纤维环破裂是腰椎管狭窄症患者ULBD术治疗无效的危险因素。分析原因可能如下。
3.3.1 年龄
老年患者自身基础代谢较差,代偿能力较年轻人较弱,术后引发的脊髓组织麻痹水肿,导致患者腰椎功能难以快速恢复,术后仍表现为腰背痛、行动困难,影响手术效果。Amitkumar等[16]研究数据显示,70岁以上腰椎管狭窄症患者术后并发症发生率及病死率分别为15.4%、0.36%,也表明年龄与腰椎管狭窄症患者术后治疗效果关系密切。同时老年患者脊髓中的神经细胞髓鞘纤维随年龄增长而进行性消失,脊髓运动神经数量降低,树突减少,导致患者神经功能难以恢复,造成术后疗效较差。因此临床对于年龄较大的腰椎管狭窄症患者,可采用加速康复外科理念,术前向患者讲解手术方式及术后康复计划,使患者术后可积极配合护理干预,进而促进腰椎功能恢复,提升手术治疗效果。
3.3.2 病程
髓前动脉为脊髓组织提供65% ~ 70%血供,长时间的压迫可导致神经组织缺血,损伤神经细胞,增加患者术后预后不良的风险[17]。Zileli等[18]研究结果与本研究一致,结果显示病程是造成腰椎管狭窄症术后疗效较差的重要原因。病程较长的患者由于疼痛、麻痹等因素,导致核心肌群长时间得不到锻炼,引起肌肉萎缩,后方关节韧带复合体退行性变,导致患者术后脊椎稳定性降低,易造成不良预后,影响手术治疗效果。因此临床对于病程较长患者,术后可采取渐进性腰背肌功能锻炼,增强腰背部肌肉,为腰背力量提供动能,从而保护患者腰椎,促进术后恢复,提高手术治疗效果。
3.3.3 髓内信号
髓内信号为水肿型、囊变型:MRⅠ被临床广泛应用于心血管系统、中枢神经系统检查中,脊髓信号的改变,是临床评估患者脊髓功能、治疗及预后情况的重要指标。Banitalebi等[19]研究指出,当脊髓型颈椎病患者颈髓受压节段及相邻阶段MRⅠ呈现T2加权像高信号改变时,则提示该部位存在髓内水肿、炎症及神经胶质细胞增殖改变等情况,减压术后可能神经可能难以恢复,运动下降等。上述研究虽与本研究腰椎MRⅠ存在一定差异,但为腰椎髓内信号改变提供了参考。同时国外研究表明,MRⅠ能够有效评估脊髓受压初期出现的水肿、软化类型的病变,一旦压迫过重,可导致脊髓血流动力学障碍,进而发生空洞、液化及梗死等不可逆病理改变[20]。本次研究结果显示,无效组患者髓内信号为水肿型、囊变型,则表明患者脊髓发生软化、坏死风险较高,从而造成术后治疗效果较差。因此临床对于术前MRⅠ髓内信号发生水肿型、囊变型改变时,需针对性调整治疗方案,以提升手术治疗效果。
3.3.4 术前腰椎失稳、纤维环破裂
纤维环是椎间盘的一个结构,当纤维环破裂后,里面的髓核可能突出,对周围神经根造成压迫,使患者表现为腰痛、下肢麻木等。ULBD术虽可有效降低腰椎管狭窄压力,但也对腰椎造成一定损伤,破坏腰椎稳定性,使部分患者术后仍表现为腰痛、下肢麻木等,降低手术疗效。因此,临床对于术前合并腰椎失稳、纤维环破裂的患者可选择手术经验丰富的医师进行手术,降低术中腰椎损伤,从而提升患者术后治疗效果。Sarkar等[21]研究表明,骨质疏松是造成腰椎管狭窄患者手术治疗效果不佳的危险因素。部分女性患者由于年龄较大处于更年期或绝经期,造成性激素紊乱,造成骨质流失,进而影响手术治疗效果。
但本次研究未发现性别与腰椎管狭窄患者手术治疗效果的关系,可能与本研究纳入患者例数较少有关。同时本研究受限于研究时间的显示,随访时间较短,未能对两种术式长期疗效进行比较。未来可延长随访时间,进一步分析两种手术方式对腰椎管狭窄症患者长期疗效影响。
综上所述,单侧双通道内镜与单通道内镜ULBD术对腰椎管狭窄症患者均有较好的治疗效果,其中双通道具有手术时间短的优势。同时,年龄≥75岁,髓内信号为水肿型、囊变型,术前腰椎失稳,术前纤维环破裂是导致腰椎管狭窄症患者术后治疗效果较差的危险因素。

