史蒂文斯-约翰逊综合征继发双侧舌侧缘巨大炎性增生物1例并文献复习
林鹃 于凡 李晓娜 李冰炎 张瑞璞 谢卫红
郑州大学第一附属医院口腔颌面外二科,郑州 450000
史蒂文斯-约翰逊综合征(Stevens-Johnson syndrome,SJS)又称重症多形红斑型药疹,是一种罕见的主要由药物因素(95%)所诱发的Ⅳ型迟发型超敏反应,除发生特征性的大疱性皮肤反应和表皮剥脱外,常累及口腔、眼、外阴生殖器等黏膜组织,还可出现发热的症状[1-2]。该病起病急骤,进展快,有复发的可能,极易出现感染和系统并发症,严重者甚至并发多脏器功能衰竭而死亡,故早期识别和正确处理SJS 至关重要。在临床上,SJS 住院患者常见于皮肤科,于口腔科就诊的极少。本文就郑州大学第一附属医院口腔科收治的因发热服用对乙酰氨基酚导致SJS,后继发双侧舌缘巨大炎性增生物的1例病例进行报道,并对相关文献加以复习。
1 病例报告
1.1 入院情况
患者,男,62 岁,因“发现双侧舌侧缘增生物1月”于2022年2月收治郑州大学第一附属医院口腔科。现病史:患者于2021 年12 月因“发热12 d,全身皮疹伴破溃8 d,加重1 d”为主诉于郑州大学第一附属医院就诊,因患者反复高热(峰值39 ℃)病因不明且病情重,急诊以“发热查因”收入郑州大学第一附属医院ICU,入院后详细询问病史得知患者发热后,当地诊所予以对乙酰氨基酚治疗,服用3次后出现全身散在大面积暗紫色斑块皮疹伴破溃,颌面颈部及上下唇、双眼睑肿胀且睑结膜上皮坏死脱落(图1A),睁眼困难,口鼻腔、舌、会阴部黏膜破溃伴渗液,双侧足底大面积水泡等症状。辅助检查:CT 及床旁纤支镜肺泡灌洗检查明确患者双肺存在感染性炎症;肝功检查提示肝功能异常。为明确病情,完善风湿结缔组织全套、肿瘤标志物、铁蛋白等相关检查后,经皮肤科、风湿免疫科会诊,排除风湿免疫系统疾病,初步诊断为:1)SJS;2)肺部感染;3)肝功能异常。会诊后转入皮肤科给予甲泼尼龙60 mg/d,同时保持皮肤创面干燥、抗炎、抗感染、保肝、护胃、化痰、补充白蛋白、纠正电解质紊乱等对症治疗,治疗效果显著,体温恢复正常,皮肤及黏膜病变明显好转,病情平稳出院。
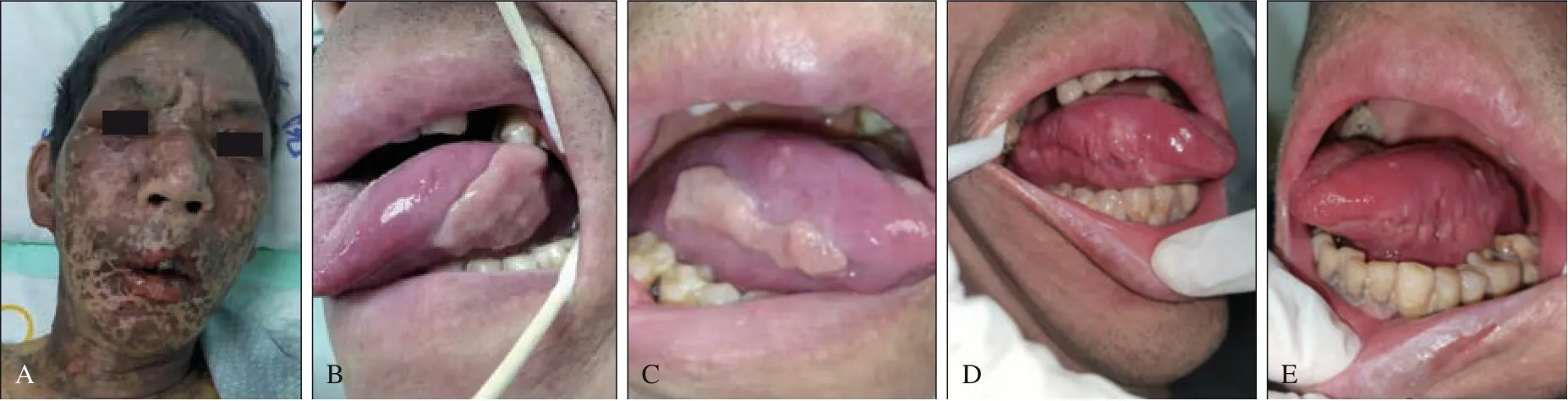
图1 病例的临床检查资料Fig 1 Clinical examination data of the case
1 月前患者因“发音不清、舌部干燥”发现双侧舌侧缘增生物,双侧增生物约“黄豆”大小,无发热等其他不适症状,未行处理。因双侧舌侧缘增生物逐渐缓慢增大,1周前于郑州大学第一附属医院口腔内科门诊就诊,起初怀疑真菌感染,遂取患者口腔皮屑行真菌镜检,结果示阴性。随后口腔外科门诊对其行舌部增生物探查活检术,活检结果提示黏液囊肿。
患者为求进一步诊治,门诊以“舌肿物”收入郑州大学第一附属医院口腔颌面外二科。自发病以来,患者纳差,余一般情况尚可。既往病史:否认心、肝、肺、肾、脑等全身系统性疾病病史,无传染性疾病病史,无手术、外伤史。过敏史:对“对乙酰氨基酚”过敏,表现为重型多形红斑型药疹;否认食物过敏史。个人史:吸烟40 年,平均15支/d,已戒烟3年。家族史:其一个姐姐患有干燥综合征3年,其余家庭成员无类似疾病,否认家族遗传病史。
专科检查:舌活动受限,伸舌居中,舌苔厚。舌体左侧缘及左下舌腹可见大小约3 cm×1.5 cm 不规则灰黄增生物(图1B)。舌体右侧缘及右下舌腹可见大小约2.5 cm×1.5 cm 不规则灰黄增生物(图1C)。两侧增生物均质地柔软,与周围边界清晰,稍高出正常黏膜表面,触之无压痛,活动度差。舌背部中央表面可见较大增生的白色假膜,可拭去,触之疼痛,与周围边界清楚。双侧颌面部对称。唇、颊黏膜色泽红润,质地正常。无张口受限,开口型正中。无其他阳性体征。
辅助检查:血常规结果示:单核细胞绝对值0.71×109/L (↑),嗜酸性粒细胞百分数8.2%(↑),单核细胞百分数11.4%(↑)。血凝试验结果示:D-二聚体2.92 mg/L(↑),纤维蛋白原测定4.57 g/L(↑)。肝功检查示:谷丙转氨酶126 U/L(↑),谷草转氨酶87 U/L(↑),天冬氨酸氨基转移同工酶18.00 U/L(↑)。病毒全套检测结果示:EB 病毒IgG、巨细胞病毒IgG 及EB 病毒核抗原IgG 抗体阳性。MRI:舌体左右份信号显示稍不均,DWI高b值信号显示稍不均(图2A、B)。
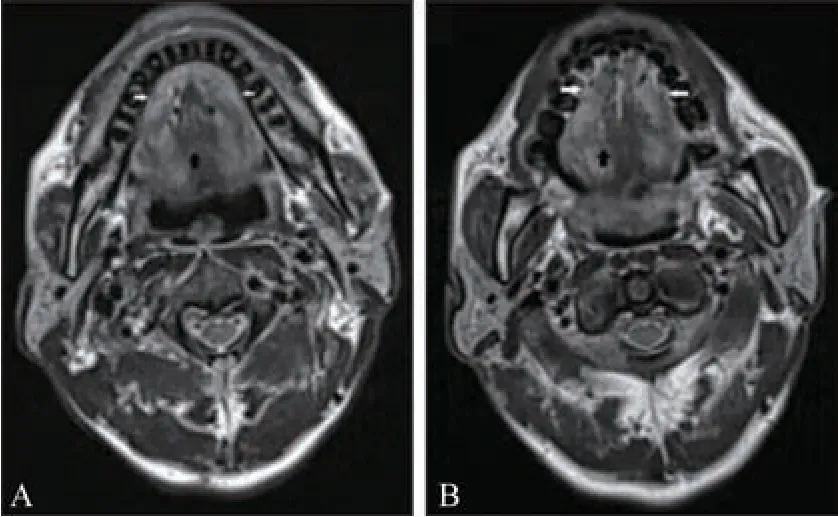
图2 病例的影像学资料Fig 2 Imaging data of the case
1.2 诊断和治疗
术前初步诊断为:1)双侧舌侧缘增生物;2)肝功能不全。根据检查结果,排除全麻及手术明显禁忌证,经治疗组讨论后,行全麻下舌病损切除术。术中使用电刀沿增生物外缘约2 mm 切开舌体黏膜及黏膜下组织,直至舌肌,将两侧增生物完整摘除并送常规病理检查。术后病理结果示:左右舌增生物均为黏膜慢性炎症伴溃疡,局部鳞状上皮轻度增生及上皮脚下延。术后给予抗炎、抗感染、保肝等对症支持治疗。出院当天检查伤口愈合良好,无感染,无渗血,无渗液。患者生命体征平稳,予以出院。术后10 d 拆线(图1D、E),术区恢复可。术后11个月随访,患者恢复可,未出现其他不适。
2 讨论
SJS 发病率存在明显的种族差异,亚洲人的患病风险是白种人的2 倍[3-4]。目前,SJS 发病机制尚不完全清晰,研究[4-5]证实,SJS 主要由药物、基因、机体免疫等多因素综合作用导致,其中药物因素约占95%,最常见的是磺胺类药物、抗癫痫药物、非甾体类抗炎药、别嘌呤醇和奈韦拉平。其临床表现为口腔、眼部或生殖器黏膜的黏膜皮肤剥脱性病变,口腔黏膜和唇红缘几乎均会累及,黏膜起初轻微水肿、红斑,很快破裂后表现为疼痛的出血性糜烂面,其上附有灰白色膜,唇红部可见血痂[5-6]。目前认为,SJS 与中毒性表皮坏死松解症(toxic epidermal necrolysis,TEN)属于同一疾病谱,其区别为皮肤的受累面积的不同。根据世界变态反应组织2014年的定义,SJS被定义为受累面积<10%体表面积(body surface area,BSA),TEN 的受累面积>30%BSA,SJS/TEN 重叠被定义为10%~30%的BSA 受累,SJS 还可进展为TEN[4]。多形红斑是一种免疫介导的少见疾病,以皮肤的靶形损害为主要特征,最初一段时间SJS被认定与多形红斑属于同一类疾病,饱受争议。目前多形红斑和SJS被认为是两种病因不同的疾病,均可累及口腔黏膜,前者多由感染因素诱发,且具有自限性,而后者多由药物因素诱发,症状严重且预后差[7]。SJS 的诊断基于症状、体征和皮肤活检获得的组织病理学结果,组织病理学虽然重要,但与重型多形红斑难以区分,因此临床上主要还是以临床表现作为诊断依据,在病变仅累及口腔局部黏膜时,需注意与自身免疫系统性疾病(大疱类)、病毒性口腔黏膜炎进行鉴别诊断,找到真正的致病因素[1,6-7]。药物因素是SJS 最常见的致病因素,美国食品和药物管理局于2013 年发布的《药物安全通讯》中告知公众对乙酰氨基酚与几种罕见且严重的皮肤反应风险相关,其中就包括SJS[8]。SJS 患者常以口腔局部黏膜疼痛、发音、进食和吞咽困难为主诉去寻求口腔医生的帮助[6]。本病例有明确的对乙酰氨基酚服用史,表现为颌面、颈部及口腔、眼、生殖器等多处皮肤黏膜破溃渗出、脱屑、结痂,伴反复高热和电解质紊乱,并发肺部感染、肝功能异常,在SJS 治疗康复1 月后因“发音不清、舌部干燥”继而发现了舌部增生物,因口干未缓解且增生物逐渐增大严重影响患者发音和正常的生活,患者遂来郑州大学第一附属医院口腔科就诊。笔者查阅国内外相关文献,找到了1 例相似报道:一名55 岁的女性患者同样因服用药物导致SJS,病变累及了口腔黏膜及全身其他部位,待症状完全消退1月后发现了舌部增生性病变,手术切除后送病理,结果为肉芽组织增生,对其进行了长达2 年的随访,未复发[9]。尽管此类报道极少,但也说明SJS患者在口腔黏膜及全身其他部位病变痊愈后,口腔黏膜局部有可能会继发炎性增生物或其他口腔问题,口腔科医生作为多学科诊疗组中的一员,应该对此类患者进行一段时间的随访,及时处理可能出现的口腔并发症。
SJS 的鉴别诊断如下。1)感染性疾病:如口腔念珠菌病,患全身中毒消耗性疾病(糖尿病、血液病及肿瘤等)、长期大量使用广谱抗生素、免疫抑制剂、糖皮质激素等以及获得性免疫缺陷综合征的患者均可诱发该病。本病例真菌镜检结果为阴性,排除真菌感染。病毒全套检测结果示:EB 病毒IgG、巨细胞病毒IgG 及EB 病毒核抗原IgG 抗体阳性,但病毒抗原结果均为阴性,表明患者曾经发生过病毒感染,但目前已痊愈,并且机体产生了保护性的抗体。2)良性游走性舌炎:该病病因不明,有家族聚集倾向,与遗传因素、神经性障碍、维生素缺乏有关。特征为舌背上有不规则的圆形红斑,边缘稍隆起,为灰白色或黄白色。病变一面发展,一面修复,以形态及位置变换为特点,一般2~10 d 可自愈。本病例临床症状及病程与该疾病的特征不符,患者否认家族遗传病史,且入院检查结果已排除神经性障碍、维生素缺乏等因素。3)天疱疮:天疱疮是一种少见且严重的皮肤黏膜疱性疾病,口腔黏膜的天疱疮可广泛发生于多个部位,根据特点分寻常型、增殖型、红斑型及落叶型4种,以软腭、颊及牙龈黏膜多见,病理特征为棘层松解及上皮内疱形成。本病例病理结果不存在棘层松解现象,且患者初次入院时已排除风湿免疫系统性疾病的可能,故排除该病。
SJS 被认为是为数不多的皮肤科重症之一,第一步是早期识别和停用致敏药物防止疾病继续进展,早发现、早诊断、早治疗是关键[1]。目前SJS的治疗无标准方案,主要以对症支持治疗为主。静脉注射免疫蛋白(IVIg)来源于健康供体的混合血浆,是SJS 的首选治疗方法,自首次报道用IVIg治疗SJS 患者以来[10],系统性皮质类固醇在治疗SJS 的有效性方面存在争议[5]。然而,在资源受限的环境中,全身皮质类固醇被认为可能是关键时刻救命的低成本治疗[10]。在综合治疗的基础之上,局部治疗以消炎、镇痛、促进皮肤黏膜愈合,防止受损部位瘢痕形成及功能障碍为主。若皮肤未破损,可外用糖皮质激素软膏,一旦皮损破溃,需加用抗生素类软膏防感染,应用较温和的中成药对黏膜病变湿敷后,加以涂抹抗菌成分的软膏可取得良好的治疗效果[6-7]。SJS患者的治疗常涉及住院治疗和多学科诊治,需要多科室专家的共同参与,如皮肤科医生、重症监护临床医生、眼科医生、口腔科医生、妇科医生、泌尿科医生、药理学家/药剂师等,具体取决于患者的病情需求[1]。本病例经皮肤科、ICU、风湿免疫科、口腔科多个学科共同参与诊治,患者经过甲泼尼龙等药物抗炎、抗感染、保肝、护胃、化痰、补充白蛋白、纠正电解质紊乱、保持皮肤创面干燥等对症治疗后全身症状明显缓解,使用漱口水保持口腔环境清洁湿润,采用手术方法切除舌部增生物,治疗效果显著。
SJS 患者的预后取决于皮肤受累程度和病情严重程度,大多数患者痊愈后未出现严重的后遗症[2,6]。据报道,SJS 引发的口腔黏膜问题约占50.8%,包括口腔不适、口腔干燥症、牙龈的炎症和粘连、龋齿和牙周病等,儿童患者还可发生严重的牙齿生长异常,如牙齿发育不全、牙根畸形、牙根构建停滞和小牙畸形及唾液腺腺体功能减退等[5]。唾液腺功能减退或许是本病例出现口腔不适、口腔干燥、多颗牙齿龋坏、慢性牙周炎等口腔相关后遗症的促进因素。但值得注意的是,该患者术后10 d 拆线时口干症状较前明显缓解,经过后续11 个月的随访,未出现口干等其他不适,未出现局部及全身其他部位复发的迹象。除常见口腔问题外,眼部并发症、皮肤色素沉着、瘢痕、脱发和指甲营养不良也很常见,甚至有些患者还出现了焦虑、抑郁和创伤后应激障碍等心理问题。根据一项研究[11]显示,SJS 的身体和心理后遗症导致28.2%的患者缺乏工作能力,分别有68.1%和30.0%的患者害怕或避免服药。因此,对SJS 患者进行适当的心理疏导或治疗,一定程度上可以消除其焦虑甚至恐惧的就医心理,避免心理原因造成的黏膜免疫屏障丧失,对患者预后有促进作用[12]。本病例在本科室就医期间有抵触服用药物及恐惧就医的表现,对其经过心理疏导之后已无明显的消极情绪。
综上所述,SJS 是一类主要由药物引起的常可累及口腔、眼、皮肤黏膜损害的皮肤科重症疾病,严重时危及生命。早发现、早诊断、早治疗是关键。本病例在SJS痊愈后不久出现舌部继发增生物极为罕见,口腔科医师在临床工作中如遇类似患者,需警惕其是否近期发生过药物不良反应。此类患者心理或受影响,需密切关注,必要时行心理疏导,给予足够的人文关怀。此外,随访很有必要。
利益冲突声明:作者声明本文无利益冲突。

