早期玻璃体切割术用于开放性眼外伤的效果及相关因素研究
周青青
(贵州省人民医院眼科,贵州 贵阳 550499)
开放性眼外伤多因机械性暴力所致,以眼球壁全层裂伤为主要病理特点,部分患者还累及眼内其他组织,造成视力下降甚至失明。近年来随着显微玻璃体技术进步,玻璃体切割术逐渐引起临床重视[1]。该术式可在直视下处理伤眼前后段损伤的组织结构,且早期手术可基本恢复患眼眼部结构,术后并发症也相对较少[2]。本研究对72例开放性眼外伤患者临床资料进行回顾性分析,观察早期玻璃体切割术的手术治疗效果,并分析影响功能治愈的相关因素,现报道如下。
1 资料与方法
1.1 一般资料 回顾性分析2020年1月至2022年12月贵州省人民医院收治的72例接受早期玻璃体切割术的开放性眼外伤患者的临床资料。根据是否达到功能治愈分为观察组(34例,达到功能治愈)和对照组(38例,未达到功能治愈)。观察组患者中男性20例,女性14例;年龄25~63岁,平均年龄(50.48±12.02)岁;致伤原因:异物弹伤19例,锐器戳伤10例,摔伤4例,车祸1例;损伤类型:穿通伤24例,眼球破裂伤8例,贯通伤1例,锯齿缘断离伤1例。对照组患者中男性26例,女性12例;年龄26~65岁,平均年龄(51.03±11.87)岁;致伤原因:异物弹伤22例,锐器戳伤9例,摔伤6例,车祸1例;损伤类型:穿通伤26例,眼球破裂伤9例,贯通伤1例,锯齿缘断离伤2例。两组患者一般资料比较,差异无统计学意义(P>0.05),组间具有可比性。本研究经贵州省人民医院医学伦理委员会批准。纳入标准:①符合《眼科学(第8版)》[3]中开放性眼外伤的诊断标准;②年龄>18岁,均为单眼外伤;③均接受早期(伤后1周内)玻璃体切割术;④临床资料完整。排除标准:①有眼部外伤史者;②合并白内障、青光眼、角膜炎或结膜炎者;③妊娠或哺乳期患者;④有精神意识障碍病史者。
1.2 手术方法 两组患者入院后尽早行眼球修复术。常规消毒铺巾,采用2.0%利多卡因(山东圣鲁制药有限公司,国药准字H37023428,规格:2 mL∶4 mg)1~3 mL行球后或局部球结膜下麻醉,对眼球进行清创缝合:生理盐水冲洗结膜囊,清除伤道表面分泌物送细菌培养及进行药敏实验,将发生嵌顿的虹膜组织给予还纳,剪除污染严重和损伤的组织,切除脱出的晶状体和玻璃体,对位缝合角膜和巩膜伤口并埋线,取出眼前节异物,眼后段异物可采用磁棒吸出,在眼球内注入生理盐水,形成前房并维持眼压。玻璃体切割术:患者均采用经睫状体扁平部三通道闭合式手术,清除玻璃体内残余异物、积血。对于不能用磁棒吸出的异物可用异物镊在直视下取出,切除不能复位的部分周边视网膜;对于存在视网膜裂孔者,可行眼内激光光凝治疗,以硅油[卡尔蔡司医疗技术(德国)股份有限公司,国械注进20153163171,型号:RT SIL-OL5000]填充。术后随访3个月,记录手术效果,将术后最佳矫正视力较术前提高≥2行,或者术前视力仅光感者的术后视力>0.02作为功能治愈标准[3]。
1.3 观察指标 ①比较两组患者临床指标。临床指标包括术前视力损伤分级、眼外伤部位、相对性瞳孔传入障碍、手术时机(分为<3 d和3~7 d)、伤口长度(分为≥1 cm和<1 cm)及合并伤(视网膜脱离、晶状体损伤、玻璃体积血及增生性玻璃体视网膜病变)情况等。术前视力损伤分级[4]如下。轻度损伤:0.3≤术前视力≤0.5;中度损伤:0.1≤术前视力<0.3;重度损伤:0.05≤术前视力<0.1;盲眼:术前视力<0.05。眼外伤部位分类如下。Ⅰ区:伤口局限于角膜和角膜缘;Ⅱ区:距角膜缘外5 mm内的巩膜伤口;Ⅲ区:距离角膜缘外5 mm以后的巩膜伤口。相对性瞳孔传入障碍阳性:手电筒用一秒间隔的时间,交替照射双眼,正常眼的瞳孔缩小,而患病眼的瞳孔处于扩大状态。②分析影响开放性眼外伤功能治愈的独立危险因素。
1.4 统计学分析 采用SPSS 16.0统计学软件对数据进行分析。计数资料以[例(%)]表示,组间比较采用χ2检验,等级资料比较采用秩和检验;多因素分析采取非条件Logistic逐步回归分析。以P<0.05为差异有统计学意义。
2 结果
2.1 影响开放性眼外伤术后功能治愈的单因素分析 观察组患者术前视力损伤分级重度及盲眼占比低于对照组,眼外伤部位位于Ⅰ区、伤口长度<1 cm占比高于对照组,相对性瞳孔传入障碍阳性、手术时机<3 d占比低于对照组,术前合并视网膜脱离和增生性玻璃体视网膜病变占比低于对照组,差异有统计学意义(P<0.05);两组患者晶状体损伤、玻璃体积血占比比较,差异无统计学意义(P>0.05),见表1。
2.2 影响开放性眼外伤术后功能治愈的多因素Logistic分析 将可能影响术后功能治愈的单因素进行量化赋值,见表2,将赋值后的各因素纳入Logistic多因素模型。Logistic回归分析结果显示,术前视力损伤分级为盲眼、眼外伤部位位于Ⅲ区、相对性瞳孔传入障碍、手术时机<3 d及增生性玻璃体视网膜病变是影响开放性眼外伤术后功能治愈的独立危险因素(P<0.05),见表3。
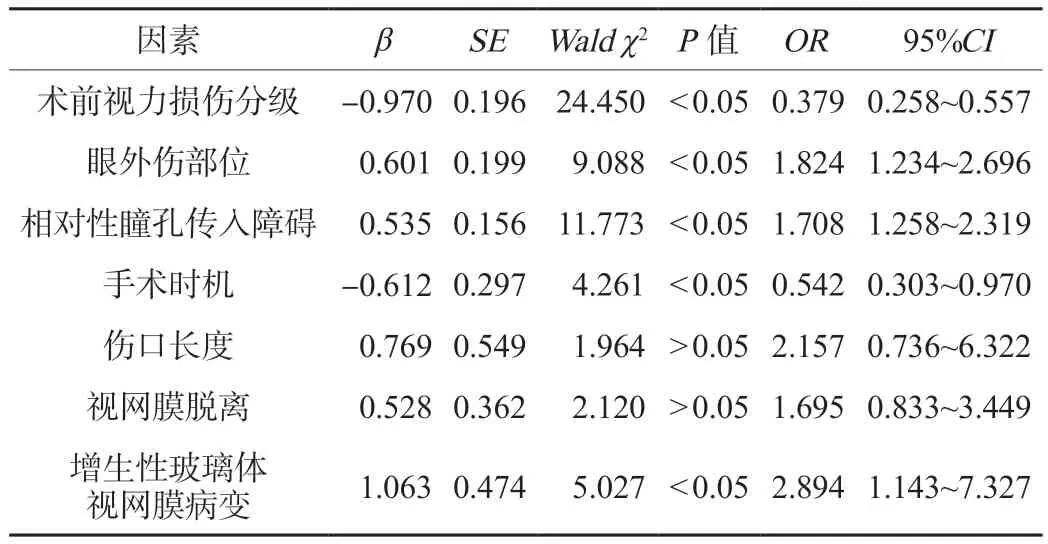
表3 影响开放性眼外伤术后功能治愈的多因素Logistic分析
3 讨论
开放性眼外伤起病紧急、病情复杂,给患者及其家庭带来严重的心理及经济负担的同时,也造成患者不可逆的视功能损伤。在眼球修复后行玻璃体切割术可清除玻璃体内积血和炎症因子,降低眼内炎及外伤性增生性玻璃体视网膜病变的发生率,促进视网膜复位,加快术后视力恢复进程。该术式的价值已得到临床一致认可,并被广泛应用[5],但调查显示术后达到功能治愈的患者占比仅为40%~50%[6]。这提示玻璃体切割术后仍有部分患者视力恢复不理想。既往研究认为在伤后2周内行玻璃体切割术,易造成出血,并可对视网膜造成新的损伤,且难以清除尚未液化的脉络膜上腔早期出血[7]。但随着研究深入,发现眼外伤后5 d即可在视网膜表面见纤维束,伤后1周可见视网膜前膜。增生性玻璃体视网膜病变是发生于视网膜和玻璃体腔的增生性疾病,可引起视网膜二次脱落,影响术后视力恢复效果[8]。本研究结果也证实增生性玻璃体视网膜病变是影响患者术后功能治愈的独立危险因素。为此有学者提出早期手术可有助于预防增生性玻璃体视网膜病变,防止视网膜复位不良,促进术后视力恢复[9]。有研究还建议在伤后3 d即可行玻璃体切割术[10],但伤后3 d内多存在角膜水肿和前房活动性出血,且此时玻璃体与视网膜连接紧密,将加大手术难度,增加医源性视网膜脱离风险。本研究结果也显示在手术时机<3 d进行手术是影响术后功能治愈的独立危险因素。
另外,本研究显示相对性瞳孔传入障碍是术后功能治愈的独立危险因素,这与既往报道结果一致[11]。相对性瞳孔传入障碍多提示患者存在视网膜或视神经损伤,这严重影响术后视力恢复。在术前行相对性瞳孔传入障碍检查将有助于预后判断,为临床诊疗提供依据,且有助于避免医疗纠纷。本研究发现,眼外伤部位也是影响术后功能治愈的独立危险因素。Ⅲ区病变患者累及巩膜,常累及眼后节组织,操文莉等[12]也认为Ⅲ区病变是预后不良的高危因素,与本研究结果具有相似性。此外,本研究显示,术前视力损伤分级也是影响术后功能治愈的独立危险因素。有研究发现,术前视力越差,更易发生低眼压和持续性视网膜脱离[13];有报道还显示,术前眼盲、无光感患者术后发生未愈风险增加10倍以上[14],因而入院后应及时完善相关辅助检查,明确损伤严重程度,这既有助于指导临床干预,又可为预后康复效果提供判断依据,因而在术前应尽量矫正视力不良,以获得更好的终视力。还有报道显示,伤口长度也是影响视力恢复效果的因素,伤口长度与外伤严重程度具有相关性,伤口向巩膜后延伸,更易损伤视神经和视网膜[15]。但本研究显示伤口长度并非独立影响因素,可能与本研究中伤口长度超过1 cm患者的比例较低有关。
综上所述,早期玻璃体切割术用于开放性眼外伤患者有助于使患者获得功能治愈,但术后视力恢复效果受术前视力、眼外伤部位、手术时机、相对性瞳孔传入障碍及增生性玻璃体视网膜病变影响。

