经鼻内镜手术与显微镜手术治疗78例垂体瘤患者对比研究
李进淼 泉州市第一医院神经外科 (福建 泉州 362000)
内容提要: 目的:对比经鼻内镜手术与显微镜手术治疗垂体瘤患者的效果。方法:回顾性收集2022年1月~2022年12月本院78例垂体瘤患者病例资料,按手术方案不同分成观察组(n=39)、对照组(n=39)。对照组接受显微镜手术治疗,观察组接受鼻内镜手术治疗。对比两组手术指标、肿瘤完整切除率、手术前后视觉功能、嗅觉功能、激素指标水平、并发症发生率。结果:观察组住院耗时较对照组短,术中失血量较对照组少,手术耗时较对照组长,肿瘤完整切除率较对照组高,并发症发生率较对照组低(P<0.05);术后7d观察组视野平均缺损、模式标准差、嗅觉功能评分较对照组低,视野指数较对照组高(P<0.05);术后7d观察组血清催乳素、生长激素、促肾上腺皮质激素含量均较对照组低(P<0.05)。结论:与显微镜手术治疗垂体瘤患者相比,经鼻内镜手术治疗于提高完整切除率、优化手术指标、改善视觉功能及激素水平、减少并发症方面更具优势,且对嗅觉功能影响更小,但会略微延长手术耗时。
垂体瘤属临床常见病症,人口发病率高达8.2%~14.7%,约占全部颅内肿瘤10%~12.5%,多为良性肿瘤,患者临床以头痛、视野障碍、肢端肥大、泌乳等为主要表现,严重影响患者身体健康[1]。鼻内镜、显微镜蝶窦入路手术切除是临床针对垂体瘤患者常用治疗方式,可精准定位病灶,观察并切除肿瘤,促进患者病情恢复[2]。但上述哪种方式治疗垂体瘤患者临床应用效果更佳,临床尚未明确,为此,本研究收集本院78例垂体瘤患者病例资料,旨在对比经鼻内镜手术与显微镜手术应用价值,以期为临床治疗提供参考。报道如下。
1.资料与方法
1.1 临床资料
回顾性收集本院78例垂体瘤患者病例资料(2022年1月~2022年12月),按手术方案不同分成观察组(n=39)、对照组(n=39)。其中观察组男性22例,女性17例,年龄27~71岁,平均(48.31±9.25)岁;病灶直径:1.4~3.2cm,平均(2.96±0.41)cm;病程6个月~4年,平均(2.27±0.41)年;对照组男性21例,女性18例,年龄26~69岁,平均(46.76±9.33)岁;病灶直径:1.3~3.1cm,平均(2.92±0.38)cm;病程6个月~5年,平均(2.36±0.43)年。两组基线资料均衡可比(P>0.05)。
纳入标准:经MRI、内分泌、CT等检查证实为垂体瘤;临床资料完整。排除标准:鼻窦、鼻腔、颅内感染;蝶窦解剖结构异常;严重内分泌及器质性病症;凝血障碍;合并脑出血、脑梗死;既往手术治疗史。
1.2 方法
两组均行全身麻醉,取仰卧位,经鼻蝶窦入路,鼻腔周围区域及鼻腔以碘伏消毒,稀释肾上腺素(1:5比例),浸泡棉片,收缩鼻甲(时间5min)。
对照组:接受显微镜手术治疗,切开鼻中隔黏膜(显微镜下实施),显露蝶窦前壁及手术残腔,以梨骨作为蝶窦腔中线标志,清除腔内增生组织,显露鞍底硬脑膜,以穿刺针穿刺,若未见血性液体,则切开鞍底硬脑膜,显露病灶,以刮圈和显微吸引器清除质地较软肿瘤组织,依次切除底-侧-顶肿瘤,以显微剪刀分离质地较韧肿瘤,并分块切除,以明胶海绵填塞瘤腔,冲洗术野,若无明显活动性出血,则重建鞍底(采用人工硬膜实施),针对出现脑脊液鼻漏者,取大腿外侧脂肪、肌肉、筋膜,实施多层鞍底修补;去除鼻中隔牵开器,以碘仿纱条或膨胀海绵填塞鼻腔。
观察组:接受鼻内镜手术治疗,镜下探查蝶筛隐窝,明确开口位置,单极电刀切开前壁黏膜,朝下鼻甲翻转,显露前下壁,磨除蝶窦间隔,显露蝶窦,蝶窦黏膜刮除至鞍底,“十”字形切硬膜(自鞍底下后方实施),助手手持内镜,术者手持吸引器,逐块刮除肿瘤,鞍底以明胶海绵封闭后,止血,针对脑脊液漏者,以自体脂肪组织包裹,明胶海绵压缩后,填塞生物胶,复位鼻中隔软骨,油纱填塞术侧鼻腔。
1.3 观察指标与判定标准
①两组手术指标。②两组肿瘤完整切除率,术后2d,行增强MRI检查,若未见病灶残留即为完整切除,若残留体积<10%即为次全切,若残留体积<20%即为部分切除。③两组术前、术后7d视觉功能[视野平均缺损(Mean Defect,MD)、加权视野指数(Visual Field Index,VFI)、模式标准差(Pattern Standard Deviation,PSD)]及嗅觉功能,视觉功能:以全自动视野计检测;嗅觉功能:配置标准嗅素(5种),并进行10倍浓度稀释(100mg/L、50mg/L、10mg/L、1mg/L、0.5mg/L),由高至低依次计5分、4分、3分、2分、1分,识别阈值以患者说出气体名称时嗅素浓度为参考,异常:分值>3分,正常:分值≤3分。④两组术前、术后7d激素指标[催乳素(Prolactin,PRL)、生长激素(Growth Hormone,GH)、促肾上腺皮质激素(Adrenocorticotropic Hormone,ACTH)]水平,化学发光法检测。⑤两组术后鼻腔出血、脑脊液漏、颅内感染、头痛、尿崩症等并发症发生率。
1.4 统计学分析
SPSS22.0处理数据,计数资料以例数描述,采用χ2检验,计量资料采取Bartlett方差齐性检验与Kolmogorov-Smirnov正态性检验,采用配对t检验,P<0.05表示差异有统计学意义。
2.结果
2.1 手术指标
观察组住院耗时较对照组短,术中失血量较对照组少,手术耗时较对照组长(P<0.05),见表1。
表1.两组手术指标(n=39,±s)
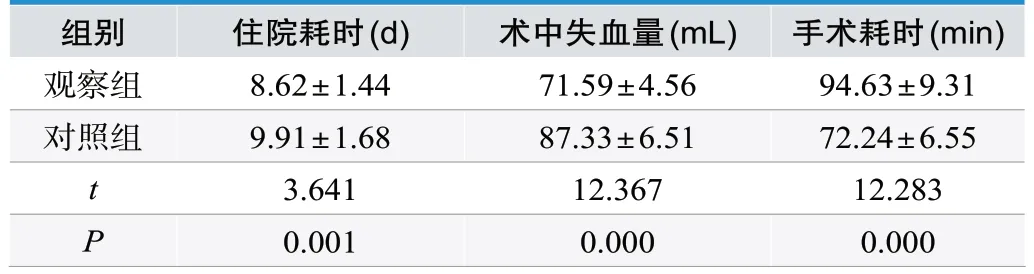
表1.两组手术指标(n=39,±s)
组别住院耗时(d)术中失血量(mL)手术耗时(min)观察组8.62±1.44 71.59±4.56 94.63±9.31对照组9.91±1.68 87.33±6.51 72.24±6.55 t 3.641 12.367 12.283 P 0.001 0.000 0.000
2.2 肿瘤完整切除率
观察组肿瘤完整切除率82.05%较对照组61.54%高(P<0.05),见表2。

表2.两组肿瘤完整切除率(n=39,n/%)
2.3 视觉功能、嗅觉功能
术后7d两组MD、PSD均较术前降低,VFI、嗅觉功能评分均较术前升高,其中观察组MD、PSD、嗅觉功能评分较对照组低,VFI较对照组高(P<0.05),见表3。
表3.两组视觉功能、嗅觉功能(n=39,±s)
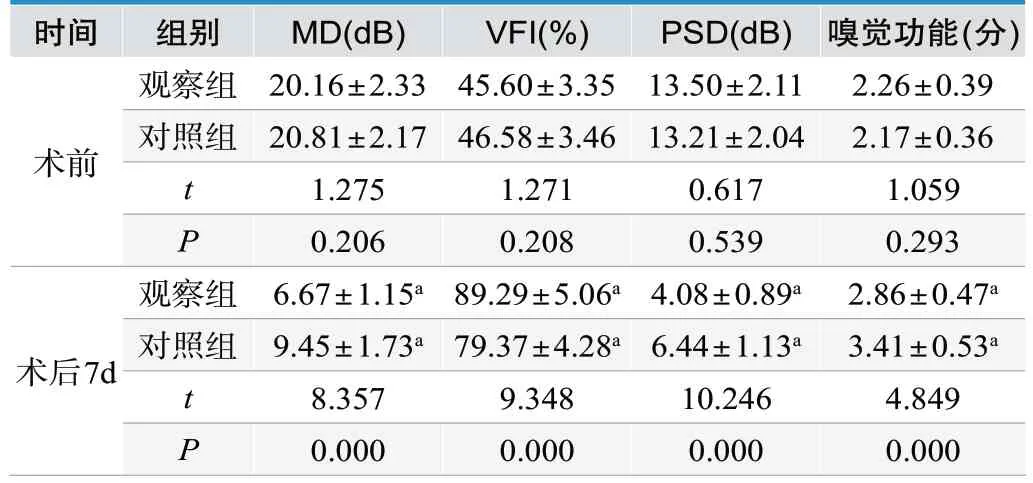
表3.两组视觉功能、嗅觉功能(n=39,±s)
注:与同组术前对比,aP<0.05
时间组别MD(dB)VFI(%)PSD(dB) 嗅觉功能(分)术前观察组 20.16±2.33 45.60±3.35 13.50±2.11 2.26±0.39对照组 20.81±2.17 46.58±3.46 13.21±2.04 2.17±0.36 t 1.275 1.271 0.617 1.059 P 0.206 0.208 0.539 0.293观察组 6.67±1.15a 89.29±5.06a 4.08±0.89a 2.86±0.47a对照组 9.45±1.73a 79.37±4.28a 6.44±1.13a 3.41±0.53a t 8.357 9.348 10.246 4.849 P 0.000 0.000 0.000 0.000术后7d
2.4 激素指标
术后7d两组血清PRL、GH、ACTH含量均较术前降低,观察组较对照组低(P<0.05),见表4。
表4.两组激素指标(n=39,±s,pmol/L)
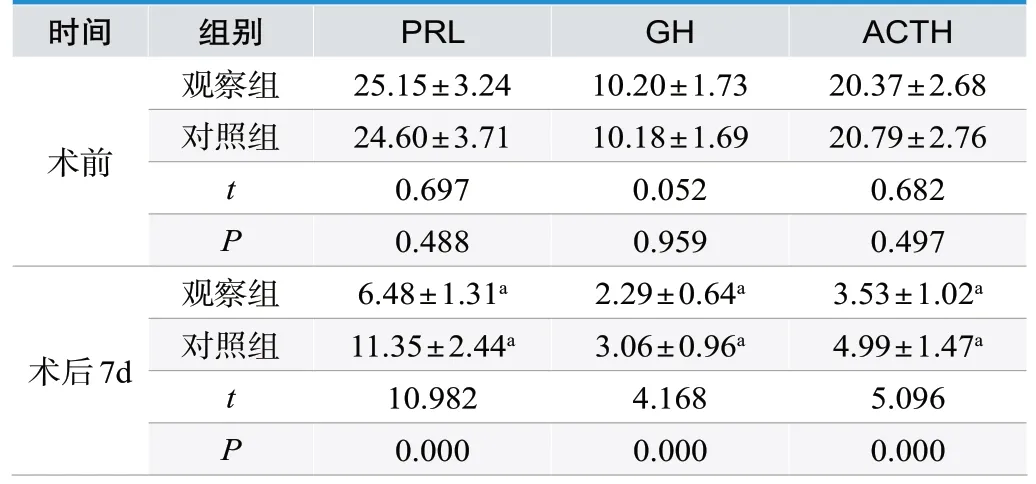
表4.两组激素指标(n=39,±s,pmol/L)
注:与同组术前对比,aP<0.05
时间组别PRL GH ACTH观察组25.15±3.24 10.20±1.73 20.37±2.68对照组24.60±3.71 10.18±1.69 20.79±2.76 t 0.697 0.052 0.682 P 0.488 0.959 0.497术前观察组6.48±1.31a 2.29±0.64a 3.53±1.02a对照组11.35±2.44a 3.06±0.96a 4.99±1.47a t 10.982 4.168 5.096 P 0.000 0.000 0.000术后7d
2.5 并发症发生率
观察组并发症发生率5.13%较对照组23.08%低(P<0.05),见表5。
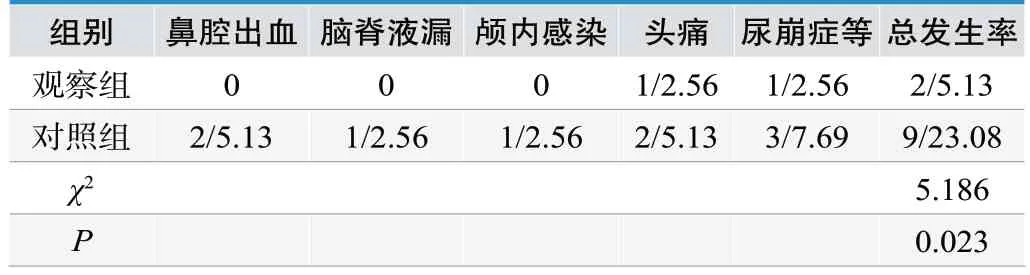
表5.两组并发症发生率(n=39,n/%)
3.讨论
垂体瘤起病机制临床尚未明确,多数学者认为可能与遗传、基因突变、激素分泌紊乱、垂体前叶功能减退等因素关联密切,该病症虽多为良性肿瘤,但其可致使垂体分泌功能降低,性腺、肾上腺、甲状腺等靶腺功能下降,压迫脑底、下丘脑动脉、海绵窦等蝶鞍区结构,诱发头痛、视力障碍等症状[3,4]。
蝶窦入路手术切除是临床治疗垂体瘤患者首选方案,包括鼻内镜、显微镜手术等,具有操作便捷、创伤小、术后恢复快等优势,但不同手术方式治疗效果亦存在一定差异[5]。本研究数据中,观察组住院耗时较对照组短,术中失血量较对照组少,肿瘤完整切除率82.05%较对照组61.54%高,术后MD、PSD、嗅觉功能评分较对照组低,VFI较对照组高,并发症发生率5.13%较对照组23.08%低(P<0.05),可见,与显微镜手术治疗垂体瘤患者相比,经鼻内镜手术治疗于提高完整切除率、优化手术指标、改善视觉功能、减少并发症方面更具优势,且对嗅觉功能影响更小。分析原因在于,显微镜手术存在“管状”视野,显露病灶时,需牵开深部组织表面结构,且景深小,照明条件差,鞍内盲区多,不利于术者对蝶鞍区解剖构造的观察,因此,易误伤周围组织,引起脑脊液漏、鼻腔出血等并发症,同时还易致使病灶切除不彻底,肿瘤残留,影响手术效果。而鼻内镜手术为全景式视野,照明强度高,术野开阔,同时可绕角、多角度观察病灶,弥补显微镜手术盲区的不足,继而更有助于提高手术操作精细度,完整切除病灶,同时,还可通过转换镜头角度,仔细辨认视神经、颈内动脉隆起等解剖标志,避免因术野问题造成的颈内动脉、海绵窦、视神经等重要组织结构损伤,降低并发症发生风险,减少术中失血量,缩短患者康复进程,此外,所需操作空间小,过程中无需切除骨性鼻纵隔即可进至蝶窦,因此能有效减少对鼻腔解剖结构造成的影响,继而对患者术后嗅觉功能影响更小。但本研究发现应用鼻内镜手术治疗垂体瘤患者手术耗时略长。笔者认为这在于,显微镜手术可为术者提供三维视野,立体感、术野清晰度高,且术者可双手操作,因此,可节约手术耗时,而鼻内镜手术缺乏立体感,术中需仔细鉴别组织结构,同时,为减少脑脊液漏发生,术中需对黏膜瓣留取,过程较复杂,因此会略微延长手术耗时。
另外,垂体瘤可造成人体垂体激素过度分泌,如PRL、GH、ACTH等,从而致使相应靶腺功能下降,检测其含量,对评估患者病情改善具有积极意义[6]。本研究数据中,术后观察组血清PRL、GH、ACTH含量较对照组低(P<0.05),由此可见,应用鼻内镜手术治疗垂体瘤患者更有助于改善激素水平,对促进患者病情恢复具有积极意义。笔者认为,这可能与该术式定位精准、术野宽阔、手术精细度高、肿瘤切除完整有关。
综上,应用鼻内镜手术治疗垂体瘤患者虽会略微延长手术耗时,但更有助于提高完整切除率、优化手术指标、改善视觉功能及激素水平、减少并发症,且对嗅觉功能影响更小。