慢性阻塞性肺疾病中西医结合管理专家共识(2023 版)
慢性阻塞性肺疾病中西医结合管理专家共识写作组
慢性阻塞性肺疾病(简称慢阻肺)是一种常见的、可预防和可治疗的慢性气道炎症性疾病。我国20 岁以上的成年慢阻肺患者总人数接近1 亿[1]。慢阻肺是一种异质性疾病,其特征在于,由气道异常(支气管炎、细支气管炎)和/或肺泡异常(肺气肿)导致的持续性、进行性气流受限所引起的慢性呼吸道症状(呼吸困难、咳嗽、咳痰)。在临床诊疗实践中,慢阻肺仍存在早期诊断率低和治疗不足或不规范等问题[2-4],临床医师尤其是基层医疗机构医生在对慢阻肺的认识和管理中存在许多问题,包括中医药的应用不规范[5]。
在长期历史进程中,中医在维护中华民族健康方面发挥了十分重要的作用。中医对于慢阻肺的防控,尤其是治疗,应当也完全可能发挥更大的作用。充分利用中、西医诊治慢阻肺的长处,实现优势互补,创建中国特色的慢阻肺防治模式具有重大的社会效益和经济效益。
1 本专家共识制订方法
本共识写作组围绕中国慢阻肺中西医结合管理应用的临床问题,基于慢阻肺的国内外权威指南[6-9],结合中国的临床实际,参考近年来糖尿病和高脂血症等慢性疾病管理的临床经验,邀请多位慢阻肺专家组成慢阻肺中西医结合管理专家共识写作组,确定共识撰写体例、大纲,基于循证证据和专家临床经验,采用线上和线下相结合的审稿会确定修改内容,制订《慢性阻塞性肺疾病中西医结合管理专家共识》,并在国际实践指南注册与透明化平台完成注册(http://www.guidelines-registry.org,注册编号为PREPARE-2023CN337),共识具体结构见图1。

图1 慢阻肺诊治规范流程图Figure 1 Flow chart of standardized COPD diagnosis and treatment
2 慢阻肺的早期识别与诊断
(1)针对慢阻肺患病高风险人群,应尽早进行筛查及明确诊断。
(2)慢阻肺患者未接受维持治疗或接受初始治疗后仍有症状/症状改善不明显等,存在治疗依从性差、吸入技术不佳及合并症等因素,以及存在其他治疗不规范者均应列为管理人群。
(3)针对未来不良事件风险(急性加重、疾病进展、死亡和心血管发病及肺癌风险)较高的人群,应对急性加重发生率、肺功能下降率、胸部CT 扫描、心血管疾病及肺癌发病风险等进行综合评估。
2.1 识别慢阻肺患病高风险人群 凡有慢阻肺危险因素如年龄≥40 岁、早产、出生低体质量、儿童时期反复发生下呼吸道感染、中重度吸烟、长期粉尘接触史,并存在以下临床症状:慢性咳嗽、咳痰、呼吸困难,临床医师均应考虑其罹患慢阻肺的可能,病史采集和体格检查项目[6]见表1。

表1 病史采集和基本体格检查项目[6]Table 1 Medical history collection and basic physical examination items
慢阻肺患病高风险人群应进行肺功能检查以明确诊断。不具备肺功能检查条件的医疗机构,可通过筛查问卷发现疑诊患者,并将疑诊患者转诊至上级医院确诊。肺功能检查是诊断慢阻肺的必查项目:使用支气管舒张剂(如吸入沙丁胺醇400 μg)后第1 秒用力呼气容积(FEV1)/用力肺活量(FVC)<0.7,结合患者具备相应的危险因素、症状、体征,排除其他疾病(如支气管哮喘、心功能不全、支气管舒张、肺结核、闭塞性细支气管炎、弥漫性泛细支气管炎等),即可诊断为慢阻肺[7]。
2.2 识别治疗不规范和未来不良事件风险较高的慢阻肺人群 对于已确诊的慢阻肺患者,未接受维持治疗或接受初始治疗(≤2 种长期维持药物)后仍有明显症状/症状改善不明显、肺功能下降速度较快等问题,排除治疗依从性差、吸入技术不佳及合并症等因素,以及存在其他不规范用药情况,则考虑为存在治疗不规范。
具备以下至少1 项特征的慢阻肺患者,未来不良事件风险较高:既往频繁急性加重(每年中度急性加重≥2 次,或因急性加重需入院治疗≥1 次)、气流受限进行性恶化(FEV1下降≥40 mL/年)[10-11]。
3 慢阻肺的疾病评估
(1)慢阻肺患者需要采取个体化的治疗策略。在制订和调整治疗方案及评价疗效前均需要对患者进行全面准确地评估。全面评估患者病情有助于预测患者的未来不良事件风险并指导治疗。
(2)病情评估应包括:①气流受限程度和动态变化评估;②症状评估;③急性加重风险评估;④合并症评估等。慢阻肺综合评估示意图[9]见图2。

图2 慢阻肺综合评估示意图[9]Figure 2 Schematic diagram of comprehensive COPD assessment
3.1 症状评估 通常使用改良版英国医学研究委员会呼吸困难量表(mMRC)(表2)评估慢阻肺患者的呼吸困难,采用慢性阻塞性肺疾病评估测试(CAT)(表3)进行稳定期慢阻肺患者的综合评估。治疗后按照不同病情分级随诊患者,稳定期患者至少每3 个月接受1 次CAT 评估。

表2 改良版英国医学研究委员会呼吸困难量表(mMRC)Table 2 Modified Medical Research Council
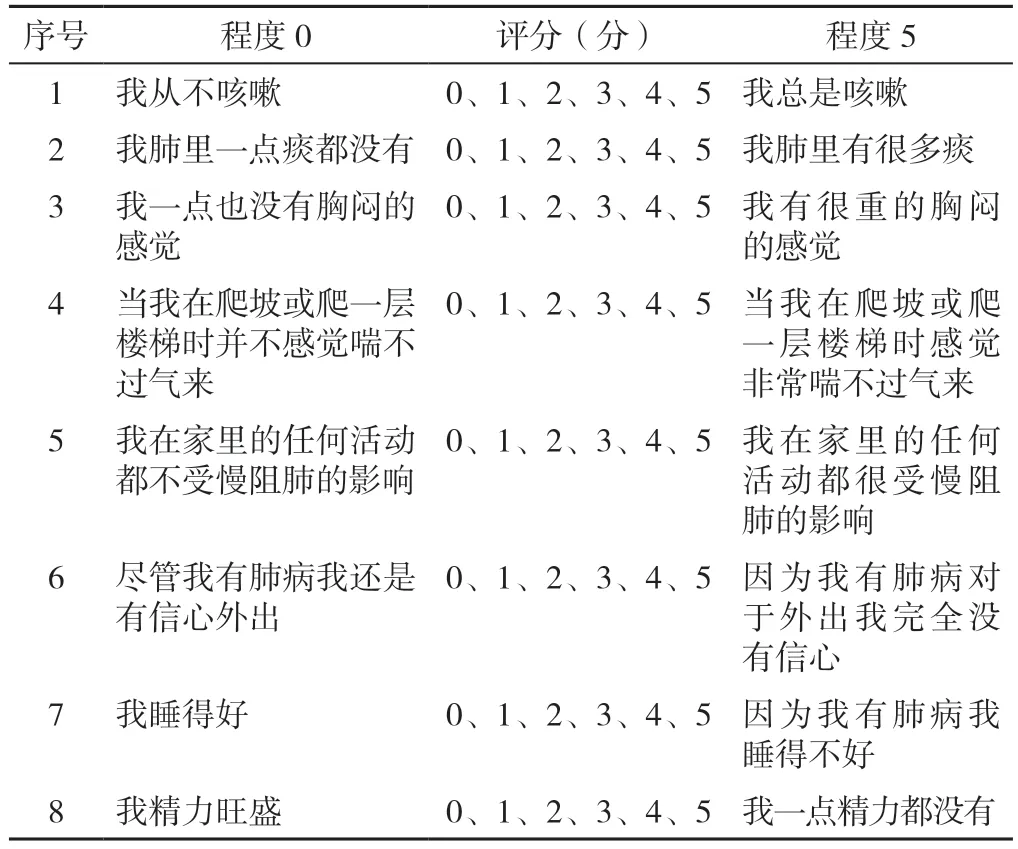
表3 慢性阻塞性肺疾病评估测试(CAT)Table 3 Chronic obstructive pulmonary disease assessment test
3.2 肺功能检查 肺功能检查是慢阻肺诊断的必查项目。当基层医疗机构不具备肺功能检查条件时,可通过慢性阻塞性肺疾病筛查问卷(表4)发现高风险人群,并转至上级医院明确诊断;非高风险人群建议定期随访[8]。慢阻肺的诊断应以患者吸入支气管舒张剂后FEV1/FVC<0.7 为依据。如果支气管舒张剂后单次测量FEV1/FVC 比值介于0.6~0.8,建议3 个月后再次复查肺功能或到上级医疗机构再次检查肺功能以明确诊断[7-8]。

表4 慢性阻塞性肺疾病筛查问卷Table 4 Chronic obstructive pulmonary disease screening questionnaire
已确诊患者至少每年应进行1 次肺功能检查并记录其动态变化,以评估气流受限的严重程度、肺功能下降速度和对治疗的反应,进而指导治疗[8,12]。
吸入支气管舒张剂后FEV1占预计值百分比(FEV1%)为气流受限严重程度分级标准,慢阻肺患者根据气流受限程度分为1~4 级[6](表5)。

表5 慢阻肺患者气流受限严重程度-肺功能分级[6]Table 5 Severity of airflow restriction in COPD patients-lung function classification
3.3 其他辅助检查 根据患者病情需要及医疗机构实际情况,恰当选择相应的检查项目,分为基本项目和推荐项目[6],见表6。

表6 辅助检查[6]Table 6 Auxiliary examination
3.4 合并症的识别与评估 慢阻肺常见的合并症有心血管疾病(包括缺血性心脏病、心力衰竭、心房颤动、高血压和外周血管疾病)、骨质疏松、焦虑和抑郁、肺癌、代谢综合征和糖尿病、胃食管反流病、支气管舒张和阻塞性睡眠呼吸暂停,其他包括牙周炎、贫血、红细胞增多症、衰弱等[7]。
慢阻肺合并症的评估应包括合并症的病种、严重程度、治疗情况及其效果,如基层医疗机构不具备评估条件,建议转至上一级医院[13](表7)。

表7 慢阻肺合并症相关检查[13]Table 7 Examination of COPD comorbidities
3.5 未来急性加重风险评估 患者在最近14 d 内出现呼吸困难和/或咳嗽、咳痰的恶化,同时可伴有呼吸急促和/或心动过速,通常与感染、污染物或其他诱因所致的肺部和全身炎症反应增加有关[9]。未来急性加重风险最主要的预测因素是上一年急性加重史,其他可参考症状、肺功能、血嗜酸粒细胞计数等。
确诊时应采集患者上一年的急性加重次数以评估未来急性加重风险。若上一年发生≥2 次中度急性加重或者≥1 次急性加重住院史,则评估为急性加重高风险人群[8]。慢阻肺疾病评估和未来风险评估记录表见表8。

表8 慢阻肺疾病评估和未来风险评估记录表Table 8 COPD disease assessment and future risk assessment record sheet
4 慢阻肺稳定期中西医结合管理
(1)根据患者疾病评估和疾病特征制订药物与非药物干预计划,以减轻当前症状和降低未来不良事件风险。
(2)慢阻肺稳定期现代医学主要治疗药物有支气管舒张剂和吸入性糖皮质激素(ICS),同时辨证使用中医药。
(3)慢阻肺稳定期管理还应重视疫苗接种、戒烟、肺康复、中国传统运动、针灸、贴敷等非药物措施。
应评估慢阻肺患者气流阻塞的严重程度、症状、急性加重史、危险因素暴露和合并症,以指导对患者的管理。基于症状和急性加重风险水平给予个体化初始治疗方案。可根据维持治疗期间呼吸困难和运动受限等主要症状(可治疗特质)的情况以及是否继续发生急性加重而对治疗进行调整。评估后,初始管理应着手降低危险因素暴露(包括戒烟)。应提供疫苗接种,给予慢阻肺患者关于健康生活、膳食等方面的综合建议,并告知慢阻肺患者进行体育锻炼是安全的,鼓励患者进行体育锻炼。应向患者提供呼吸困难自我管理、压力管理的指导,并应提供书面行动计划。还应根据相应指南对合并症进行管理,合并症管理不应受限于慢阻肺。应在合理间隔后对患者进行随访评估(对病情严重患者间隔更短而对病情较轻的患者间隔更长),评估其当前症状水平(使用CAT 或mMRC 评分)和发生急性加重的频率。应评价治疗效果和可能的不良反应,并再次评估合并症。在每次临床随访时需确认患者的吸入技术、对治疗(药物和非药物)的依从性、吸烟状态以及是否继续暴露于危险因素。鼓励重度患者进行体力活动,并考虑进行肺康复治疗;还应分别考虑是否需要氧疗、无创通气支持、肺减容术和姑息治疗,并相应更新行动计划。至少每年进行1 次肺量计检查。如果患者已接受支气管舒张剂治疗,则不应为进行肺量计检查而中断该治疗[9](图3)。

图3 慢阻肺管理流程[9]Figure 3 COPD management process
4.1 药物干预
4.1.1 稳定期初始治疗 稳定期慢阻肺患者初始吸入型治疗方案[7,9]见图4,支气管舒张剂是慢阻肺基本治疗药物,双支气管舒张剂作为B 组和E 组的初始治疗选择策略,同时基于风险判断和生物标志物指导ICS 的联合治疗,特别是固定装置三联药物的应用。常用吸入药物[9]见表9。

表9 慢阻肺稳定期常用吸入药物[9]Table 9 Inhaled drugs commonly used in stable stage of COPD
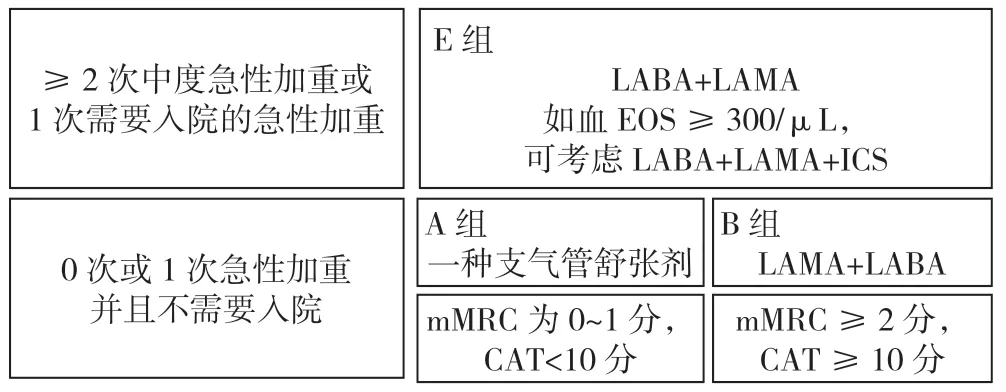
图4 慢阻肺稳定期初始药物治疗推荐[7,9]Figure 4 Recommendations for initial drug therapy in stable stage of COPD
4.1.2 随访期治疗调整策略 慢阻肺随访期治疗调整策略见图5。如果初始治疗有效则继续维持;如果效果欠佳,首先检查吸入依从性,吸入技巧和评估合并症,基于可治疗特征(呼吸困难和急性加重)选择治疗,如果同时有呼吸困难和急性加重,则选择急性加重路径。根据患者现有治疗找到相应位置并根据流程图调整治疗策略。判断治疗效果后调整治疗策略并随访评估。随访期调整治疗策略并不依据诊断时的ABE 分组。一些患者如果既往用LABA+ICS 能够控制呼吸困难和急性加重,仍然可以继续用,但如果仍然有急性加重,建议升级为三联治疗,如果呼吸困难重,建议转为LABA+LAMA 治疗。

图5 慢阻肺随访期管理策略Figure 5 Strategies for management of COPD during the follow-up period
慢阻肺治疗的远期目标是降低患者病死率,表10列出了可以降低病死率的药物和非药物证据表格,基于患者临床表型选择合适的治疗策略[9]。

表10 药物与非药物治疗在降低慢阻肺病死率方面的证据[9]Table 10 Evidence for pharmacologic and nonpharmacologic treatments in reducing mortality from COPD
4.1.3 吸入装置的选择 慢阻肺吸入装置的个体化选择需要综合考虑患者的健康状态、使用装置的能力、最大吸气流速、手口协调操作能力、可及性、价格等各方面因素,其中以患者使用装置的能力、吸气流速和手口协调操作能力最为重要,见图6。
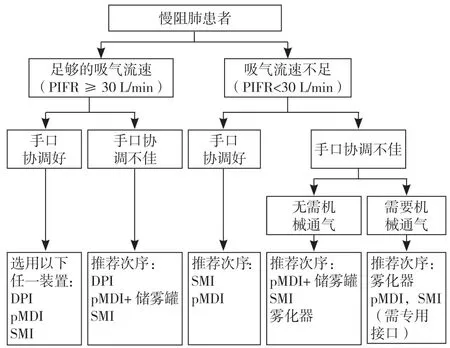
图6 影响患者吸入用药存在的问题及对策Figure 6 Problems and countermeasures affecting patients with inhalation medications
对所有慢阻肺患者应建立长期随访的管理流程(图7)。如果起始治疗的效果较好,则维持原治疗方案。否则,应首先分析其疗效不佳的原因,然后针对性调整治疗方案。

图7 慢阻肺随访管理流程Figure 7 Management process for the follow-up period of COPD
4.1.4 中医药治疗 慢阻肺属于中医肺胀范畴,正气虚损,瘀痰内阻是慢阻肺的基本中医病机,虚、痰、瘀贯穿疾病始终。正虚早期以气虚为主,逐渐气阴两虚,终致阴损及阳,阴阳两虚,病位主要在肺、脾、肾,涉及心、肝、大肠等脏腑。痰浊瘀血是主要的病理产物,也是重要的致病因素。近年来中医药治疗慢阻肺的实验与临床研究越来越规范,临床研究表明中医药在稳定期可以通过补肺、健脾、益肾、祛瘀、化痰改善改善临床症状,减少急性加重[14-23]。
4.1.4.1 肺气虚证 症状:喘促气短,气怯声低,喉有鼾声,咳声低弱,痰吐稀薄,自汗畏风,极易感冒,舌质淡红,脉软弱。治法:补肺益气。方药:玉屏风散加减,喘憋较重者合用补肺汤加减。中成药:玉屏风颗粒[24]、麻杏宣肺颗粒、黄芪颗粒、补肺丸等。
4.1.4.2 肺脾气虚 症状:咳嗽或喘息、气短,动则加重,神疲、乏力或自汗,动则加重,畏风,易感冒,纳呆或食少,胃脘胀满或腹胀或便溏,舌体胖大或有齿痕,或舌苔薄白或白腻,或脉沉细或沉缓或细弱。治法:补肺健脾,降气化痰。方药:参苓白术散、阿胶散或补中益气汤加减。中成药:补中益气丸、参苓白术丸、益肺健脾颗粒、潞党参口服液等。
4.1.4.3 肺肾两虚 症状:呼吸浅短难续,咳声低怯,胸满短气,甚则张口抬肩,倚息不能平卧,咳嗽,痰如白沫,咯吐不利,心慌,形寒汗出,面色晦暗,舌淡或黯紫,苔白润,脉沉细无力。治法:补肺纳肾,降气平喘。方药:补虚汤合参蛤散、定喘神奇丹加减。中成药:金水宝胶囊/片、百令胶囊等虫草制剂[25-26]、蛤蚧定喘胶囊、固肾定喘丸、苏子降气丸、固本咳喘颗粒[21]、补肺活血胶囊[27]。
以上诸证兼有瘀血者可以辨证加减活血祛瘀之品。
4.2 外治法及非药物干预 中医药外治法用于治疗慢阻肺,舒肺贴[28]、消喘膏[29-30]、平喘敷贴,益肺灸[31]、温针灸[32]等可改善临床症状、提高生存质量。
非药物干预是稳定期慢阻肺治疗的重要组成部分,与药物治疗起到协同作用。非药物干预措施包括患者教育、肺康复治疗、长期氧疗、家庭无创通气、疫苗接种(包括流感疫苗、肺炎疫苗、新冠病毒疫苗)、气道内介入、外科治疗等。
中国传统运动如八段锦、太极拳、六字诀、呼吸操[33-37]训练中调形、调息、调心,与现代医学的形体训练、呼吸训练[38]及情绪调整一脉相承,在慢阻肺康复中有确定的积极意义。
总之,大量实践证明,切实有效地控烟、坚持长期家庭氧疗、无创正压通气和正确治疗,以及康复锻炼对于降低慢阻肺患者病死率是十分重要的。
5 慢阻肺急性加重的评估和干预
(1)预防、早期发现和及时治疗慢阻肺急性加重对于减轻疾病负担至关重要。
(2)慢阻肺初诊时应确认有无急性加重史,已确诊患者应定期随访记录急性加重发生严重程度、诱因,治疗目标是使本次急性加重的影响降低到最低,预防再次急性加重。
(3)辨证使用中医药、针灸、穴位贴敷等,早期进行肺康复。
5.1 急性加重期评估 慢阻肺急性加重的严重程度受到患者自身基础疾病严重程度、合并症等众多因素影响。慢阻肺急性加重可分为轻度(仅需要短效支气管舒张剂治疗)、中度(使用短效支气管舒张剂并加用抗菌药和/或口服糖皮质激素)、重度(需要住院或急诊、ICU 治疗)。
慢阻肺急性加重住院患者的严重程度可分为3级[39]:Ⅰ级无呼吸衰竭;Ⅱ级急性呼吸衰竭但不危及生命;Ⅲ级急性呼吸衰竭并危及生命。
慢阻肺急性加重患者住院期间除动脉血气分析,还需要注意完善胸部影像学检查、心电图检查、超声心动图检查以全面评估病情和合并症,同时应注意抗感染治疗前送检痰液进行病原学检查。
5.2 急性加重的干预 慢阻肺急性加重的治疗目标是使本次急性加重的影响降到最低,预防再次急性加重。
5.2.1 西医治疗 根据慢阻肺急性加重和合并症的严重程度,可选择在门诊或住院治疗。轻中度急性加重患者可在门诊接受支气管舒张剂、糖皮质激素和/或抗菌药物等治疗;重度急性加重应住院治疗;若病情危及生命时,则需尽快收住ICU。
慢性阻塞性肺疾病全球倡议(GOLD)2023 将慢阻肺急性加重的系统性糖皮质激素使用时间限定为不超过5 d,超过5 d 的口服糖皮质激素与慢阻肺急性加重肺炎及死亡风险增加有关。因而,对于慢阻肺急性加重患者,推荐使用40 mg 泼尼松,疗程5 d。同时,短时间的抗菌药物治疗,可以降低抗菌药物的耐药性和相关不良反应。因此,对于慢阻肺急性加重患者的抗菌药物治疗疗程推荐为5~7 d[9]。
慢阻肺急性加重住院患者根据病情给予氧疗、无创机械通气、有创机械通气等呼吸支持,并注意监测液体平衡和营养。
5.2.2 中医药治疗 越来越多的证据表明,中西医结合用药可以减轻慢阻肺急性加重期的临床症状。一项来自我国8 个中心的评估中医药治疗慢阻肺急性加重疗效的随机对照研究中,中医药结合常规治疗显著改善了慢阻肺急性加重患者的症状和生活质量,且明显缩短了住院时间[40]。一项评估4 325 例慢阻肺患者在急性加重住院期间使用中药实际有效性的研究结果表明,其中87%使用中药的患者死亡率可以降低5.3%[41]。也有很多自拟方剂在慢阻肺急性加重期取得比较好的疗效[40,42-44]。上呼吸道感染,尤其病毒感染,是慢阻肺急性加重的重要诱因,慢阻肺患者上呼吸道感染时,建议尽早使用中医药,预防急性加重。
5.2.2.1 辨证论治 慢阻肺急性加重期以咳嗽、咳痰、喘息为主要表现,临床常见证候如下。
5.2.2.1.1 风寒袭肺证 症状:咳声重浊,喘息,呼吸气促,胸部胀闷,咳痰稀薄色白,常伴鼻塞,流清涕,头痛,肢体酸楚,恶寒发热,无汗等表证,舌苔薄白,脉浮或浮紧。治法:疏风散寒,宣肺止咳。方药:三拗汤合止嗽散加减。寒饮伏肺,风寒袭表可选小青龙汤散寒解表,温肺蠲饮;饮郁化热可用小青龙加石膏汤加减。中成药:外感风寒早期恶寒发热,全身酸痛、流清涕可以选用九味羌活片、治伤风颗粒、荆防颗粒等;咳嗽可选用宣肺止嗽合剂、通宣理肺丸/口服液、三拗片;喘憋可以选桂龙咳喘灵胶囊、小青龙合剂等。
5.2.2.1.2 风热犯肺证 症状:咳嗽、咳痰不爽,痰黄或黏稠,喉燥咽痛,胸闷喘憋,常伴恶风身热,头痛肢楚,鼻流黄涕,口渴等表热证,舌苔薄黄,脉浮数或浮滑。治法:疏风清热,宣肺止咳。方药:桑菊饮加减。中成药:外感风热初期发热无汗咽痛,可以选用银翘解毒软胶囊/颗粒、金银花口服液、连花清瘟颗粒等;咳嗽咳黄痰可用肺力咳合剂/胶囊、无糖型强力枇杷露、急支糖浆、桑菊感冒片等。
5.2.2.1.3 痰湿蕴肺证 症状:咳嗽反复发作,尤以晨起咳甚,咳声重浊,或喘而胸满闷窒,甚则胸盈仰息,痰多,痰黏腻或稠厚成块,色白或带灰色,胸闷气憋,痰出则咳缓、憋闷减轻。常伴体倦,脘痞,腹胀,大便时溏,舌苔白腻,脉濡滑。治法:燥湿化痰,理气止咳。方药:麻杏二三汤加减。中成药:二陈丸、止咳橘红颗粒、痰咳净散、满山白颗粒、祛痰止咳颗粒等。
5.2.2.1.4 痰热壅肺证 症状:咳嗽气息急促,或喉中有痰声,或喘咳气涌,胸部胀痛,痰多黏稠或为黄痰,咳吐不爽,或痰有热腥味,或咳吐血痰,胸胁胀满,或咳引胸痛,面赤,或有身热,口干欲饮,舌苔薄黄腻,舌质红,脉滑数。治法:清热肃肺,化痰止咳。方药:清金化痰汤加减。中成药:金荞麦咀嚼片、金贝痰咳清颗粒、清气化痰丸、清咳平喘颗粒、连花清咳片、射麻口服液、痰热清胶囊/注射液[45]、清开灵注射液、十味龙胆花胶囊[46]、疏风解毒胶囊、止喘灵注射液等;夹有湿邪咳嗽、喘憋、胸闷可以选用宣肺败毒颗粒、化湿败毒颗粒等。
5.2.2.1.5 肺肾亏虚,痰浊内盛证 症状:喘咳痰多,胸膈满闷,气短,呼多吸少,或腰疼脚软,或肢体水肿,舌苔白滑或白腻,脉弦滑。治法:降气平喘,祛痰止咳。方药:苏子降气汤加减。伴有面色、唇甲发绀,舌质暗,或暗紫,舌下瘀筋增粗,加用活血化瘀之品,可参考。痰浊蒙窍可用涤痰汤、菖蒲郁金汤加减。中成药:苏子降气丸、蛤蚧定喘胶囊/丸等。
5.2.2.2 中药注射液 病毒感染合并轻度细菌感染,可选清开灵注射液、喜炎平注射液[47];合并Ⅱ型呼吸衰竭、肺性脑病可选用醒脑静注射液[48];合并重症感染可以选用血必净注射液[49];危重症抢救可选参麦注射液[50]、参附注射液[51]。一项比较清开灵、热毒宁、喜炎平[47]、痰热清[45]和鱼腥草5 种中药注射液治疗慢阻肺急性加重期疗效评价的系统综述中,研究者发现每种注射剂均可以改善慢阻肺急性加重患者的总有效率、肺功能和动脉血气,痰热清注射液在改善肺功能方面更有效,热毒宁注射液在减轻临床症状方面更有效[52]。
5.2.2.3 其他疗法 研究表明慢阻肺急性加重期针灸治疗可以改善患者呼吸困难,也有报告可以改善血氧饱和度,降低心率、呼吸频率[53-54]。以色列的团队对72 例慢阻肺患者急性加重住院期间针刺的疗效进行研究,结果发现针灸对慢阻肺急性加重患者报告的结果有积极的特异性影响,每次针刺后呼吸困难立即减轻,在下一次治疗前又有所加重,这可能与针灸的即时短期效应有关,但针灸似乎不会影响生理特征(如血氧饱和度、血气)[54]。中国中医科学院望京医院的一项随机对照研究显示:吐纳联合推拿治疗能够改善慢阻肺急性加重期重度患者的呼吸功能、运动耐力及生活质量[55]。
6 慢阻肺的随访
(1)慢阻肺定期随访非常重要。应根据患者的综合评估和未来不良事件风险确定随访方式和频率。
(2)定期随访内容包括:检查/更新个人防控计划、肺功能检查、吸入装置使用情况、吸烟及戒烟情况、治疗情况、疫苗接种情况以及患者症状变化、生活方式、环境等。
6.1 个人健康档案的建立 为更好地进行慢阻肺患者的随访,应在稳定期(门诊)或者急性加重期(住院)建立个人健康档案(含电子档案)。
档案内容包括患者的一般情况和疾病情况两部分。一般情况主要是患者的人口统计学信息、既往史、家族史等;疾病情况主要是患者慢阻肺的诊断、治疗和康复情况,包括药物治疗的实施、非药物治疗的措施、生活质量的评估、急诊住院情况等内容。6.2 随访项目频率及方式 随访的频率、方式及内容主要基于对患者症状和未来急性加重风险的评估。随访频率可参考《慢性阻塞性肺疾病分级诊疗服务技术方案》2016 版[56]或根据实际情况及需要进行。随访方式包括远程随访(电话、微信等)、面访(医院门诊)、网络平台等方式。随访内容包括:急性加重的详细病史及体格检查、症状变化、药物治疗情况、住院和合并症情况、支气管舒张试验、运动耐力评估、健康状况和气短的评估、吸气肌和呼气肌肌肉强度评估、下肢肌力评估、与患者讨论个体治疗的目标和经验。慢阻肺随访频率[9]见表11。

表11 慢阻肺随访频率[9]Table 11 Frequency of COPD follow-up
提倡慢阻肺患者自我管理,鼓励患者成立自我管理小组等互助组织,与其他患者交流经验。在专业人员的指导下,认识慢阻肺的危害,戒烟、调整饮食、适当运动、保持心情愉快等,学习吸入药物使用的方法和注意事项,开展患者肺康复训练,增强防治慢阻肺的主动性及药物治疗的依从性,提高与医生沟通的能力和紧急情况下寻求医疗帮助的能力,提高慢阻肺的管理效果。自我管理指标:(1)慢阻肺疾病知晓率;(2)慢阻肺防治知识知晓率;(3)药物的治疗作用及不良反应,药物使用方法知晓率;(4)患者就医依从性、医嘱执行率;(5)干预行为执行率;(6)慢阻肺中医药防治知识知晓率[9]。6.3 随访网站 基于患者个人健康档案和居家-社区-医院的三级联动随诊系统的建立也十分必要。患者可以在随访网站上获得指导,医生可以通过网站了解患者的治疗情况,既加强了医患之间的沟通,又可以做到对慢阻肺患者个体化诊治。网站可以依托现有的医院网络资源建设,主要功能包括患者教育、医患沟通、科普专栏、活动计划等。
6.4 分级诊疗 建立慢阻肺门诊分级诊疗制度,社区卫生服务机构专病特色科室同三级医疗机构或专科医疗机构培育基地建立联动机制。基层医疗卫生机构应承担慢阻肺的筛查、诊断、治疗、安排转诊、长期随访管理及健康教育等工作。
慢阻肺稳定期普通转诊建议:(1)因确诊或随访需求或条件所限,需要做肺功能等检查;(2)经过规范化治疗症状控制不理想,仍有频繁急性加重;(3)为评价慢阻肺合并症或并发症,需要做进一步检查或治疗。
慢阻肺急性加重期转诊建议:当慢阻肺患者出现中重度急性加重,经过紧急处理后症状无明显缓解,需要住院或行机械通气治疗,应考虑紧急转诊。慢阻肺急性加重期转诊后社区需要追踪随访,一旦确诊慢阻肺,即纳入慢阻肺病患者分级管理,定期对患者随访与评估。慢阻肺分级诊疗路径图见图8。

图8 慢阻肺分级诊疗路径图[10]Figure 8 Path diagram of hierarchical medical treatment of COPD
7 展望
2023-03-17,国家发展改革委办公厅、国家卫生健康委办公厅、国家中医药管理局综合司联合印发了中西医协同“旗舰”医院建设试点项目储备库和试点单位名单,正式启动了中西医协同“旗舰”医院建设。未来针对慢阻肺防治关键阶段亟须朝向的临床关键科学问题,利用现代科学方法技术,开展高质量中西医结合方案优化评价及卫生经济学研究,建立包含中医模块的病证结合多维疾病预测模型,创建中西医综合防控体系及诊治策略,为慢阻肺的有效防治提供科学依据。
执笔专家:何权瀛,冯淬灵
写作组秘书:陈亚红、孟玉凤
专家组成员(按姓氏汉语拼音排序):
班承钧(北京中医药大学东直门医院);蔡绍曦(南方医科大学南方医院);曹洁(天津医科大学总医院);陈平(中南大学呼吸疾病研究所);陈亚红(北京大学第三医院);崔红生(北京中医药大学第三附属医院);封继宏(天津中医药大学第二附属医院);冯淬灵(北京大学人民医院);高峰(中国中医科学院望京医院);耿立梅(河北省中医院);郭岩斐(北京医院);何权瀛(北京大学人民医院);胡红(解放军总医院第一医学中心);黄东晖(广东省珠海市中西医结合医院);黄克武(首都医科大学附属北京朝阳医院);黄庆田(济南市中西医结合医院);李风森(新疆医科大学附属中医医院);李光熙(中国中医科学院广安门医院);李建生(河南中医药大学);李素云(河南中医药大学第一附属医院);李燕明(北京医院);李泽庚(安徽省中医药大学);廖纪萍(北京大学第一医院);林江涛(中日友好医院);刘晓菊(兰州大学第一医院);陆学超(青岛市海慈医疗集团);孟玉凤(北京大学人民医院);苗青(中国中医科学院西苑医院);邱晨(深圳市人民医院);冉丕鑫(广州医科大学);孙德俊(内蒙古人民医院);孙永昌(北京大学第三医院);孙增涛(天津中医药大学第二医院);谭星宇(北京大学人民医院);王成祥(北京中医药大学第三附属医院);王真(浙江省中医院);吴蔚(中国中医科学院望京医院);武蕾(河北省中医院);肖伟(山东大学齐鲁医院);杨珺超(浙江中医药大学附属医院);姚婉贞(北京大学第三医院);张国俊(郑州大学第一附属医院);张洪春(中日友好医院);张立山(中医药大学东直门医院);张念志(安徽中医药大学附属医院);张荣葆(北京大学人民医院);张炜(上海中医药大学曙光医院);张晓岩(中日友好医院)
所有作者声明不存在利益冲突。

