黏膜下注射法及透明帽辅助法内镜下黏膜切除术治疗大肠无蒂息肉的效果与安全性
谭彬
大肠息肉是大肠内壁中生长出的赘生物, 少数大肠息肉有癌变风险, 如果患者无法得到及时有效的治疗, 会发展为恶性肿瘤, 病情严重时危及患者生命[1]。EMR 是一种在结肠镜下操作的对无蒂息肉或早期癌症等切除的新型技术, 主要操作为抬起息肉, 使用套圈器将其完整套除, 临床疗效较好, 还可以降低术后并发症发生率[2]。黏膜下注射法是在病变黏膜下层注入药物, 使其隆起, 利用高频电将其切除的治疗手段[3]。EMR-C 是一种利用透明帽辅助内镜下微创治疗手段,使用专用长针, 内镜手术视野清楚[4]。临床上常使用这两种方法治疗大肠无蒂息肉, 本研究旨在分析EMR中黏膜下注射法及透明帽辅助法治疗大肠无蒂息肉的效果与安全性, 现报告如下。
1 资料与方法
1.1 一般资料 选取2022 年1~12 月本院收治的102 例需行EMR 治疗的大肠无蒂息肉患者, 随机分为观察组和对照组, 每组51 例。观察组年龄41~70 岁;息肉直径8~25 mm。对照组年龄40~70 岁;息肉直径8~25 mm。两组一般资料比较差异无统计学意义(P>0.05), 具有可比性。见表1。
表1 两组一般资料比较[n(%), ±s]

表1 两组一般资料比较[n(%), ±s]
注:两组比较, P>0.05
性别平均年龄(岁) 平均息肉直径(mm)息肉位置男 女 肝曲息肉组别 例数 横结肠息肉降结肠息肉盲肠息肉升结肠息肉乙状结肠息肉直肠息肉观察组 51 32(62.75) 19(37.25) 54.22±6.88 11.32±4.56 2(3.92) 5(9.80) 5(9.80) 2(3.92) 14(27.45) 20(39.22) 3(5.88)对照组 51 30(58.82) 21(41.18) 56.20±8.08 11.35±4.55 1(1.96) 7(13.73) 2(3.92) 3(5.88) 9(17.65) 23(45.10) 6(11.76)χ2/t 0.165 1.332 0.033 1.816 P 0.685 0.186 0.974 0.403
1.2 纳入及排除标准 纳入标准:①经临床检查确诊为大肠无蒂息肉[5];②患者对手术耐受, 且均自愿接受手术治疗, 手术均顺利完成;③患者或家属知情同意。排除标准:①存在严重精神障碍, 无法正常交流;②患有其他恶性肿瘤。
1.3 治疗方法 两组均行EMR 治疗。对照组采用传统黏膜下注射法, 先使用内镜将患者病变部位及其周围的创面部分冲洗干净, 在病变黏膜下的边缘定位两个点, 分别注射8 ml 的生理盐水, 观察病变部位抬举情况, 如抬举征阳性, 提示黏膜下无粘连或病变侵犯可以继续操作, 待病变部位隆起后, 使用电刀进行环周切开, 在黏膜下进行逐层剥离, 去除病变组织。使用止血钳止血, 必要时使用尼龙或绳金属夹封闭创面, 术后观察患者创面是否有出血或穿孔情况, 给予针对性治疗。观察组在对照组基础上联合EMR-C, 于内镜先端安装透明帽(带圈套器), 并定位需切除的病变组织, 实施负压吸引使其进入透明帽内, 再进行圈套电切。
1.4 观察指标及判定标准
1.4.1 一次性切除成功率 根据患者大肠无蒂息肉一次性切除成功率评定其治疗效果。一次性切除成功标准:患者治疗过程中未出现大出血或肠穿孔, 手术操作止血情况较好, 术后检查无残留息肉, 术后创口恢复较好, 通过专业操作如输血和紧急开放腔体等抢救措施,及时有效地控制住突发情况, 且术后未发生明显因大出血或肠穿孔造成等并发症, 术后未出现肠部功能障碍、腹膜炎等慢性疾病。一次性切除失败标准:若患者术中出现突发情况, 且未及时有效解决, 导致患者出现永久性损伤或长期疾病困扰。一次性切除成功率=一次性切除成功例数/总例数×100%。
1.4.2 手术相关指标 记录术中出血量、手术耗时、术后恢复饮食时间、住院时长。
1.4.3 术后并发症发生情况 术后并发症包括局限性腹膜炎、出血。
1.5 统计学方法 采用SPSS22.0 统计学软件处理数据。计量资料以均数±标准差(±s)表示, 采用t检验;计数资料以率(%)表示, 采用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组一次性切除成功率比较 观察组一次性切除成功率为94.12%(48/51), 高于对照组的78.43%(40/51),差异有统计学意义(P<0.05)。
2.2 两组手术相关指标比较 观察组手术耗时长于对照组, 术后恢复饮食时间、住院时长均短于对照组, 术中出血量少于对照组, 差异有统计学意义(P<0.05)。见表2。
表2 两组手术相关指标比较( ±s)
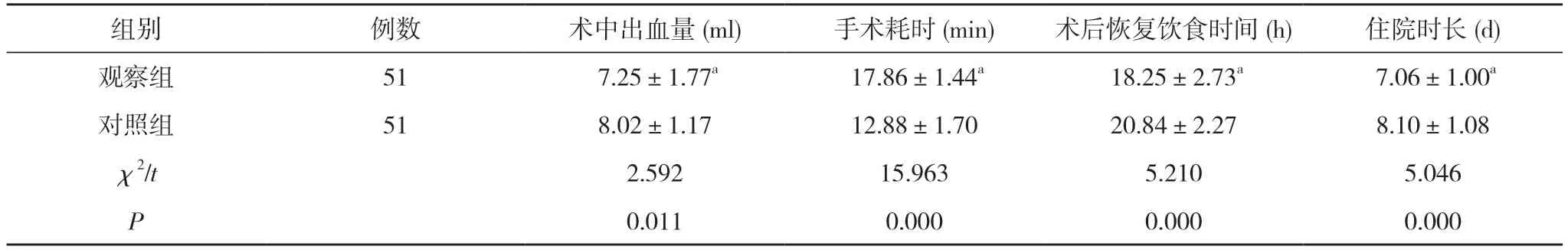
表2 两组手术相关指标比较( ±s)
注:与对照组比较, aP<0.05
组别 例数 术中出血量(ml) 手术耗时(min) 术后恢复饮食时间(h) 住院时长(d)观察组 51 7.25±1.77a 17.86±1.44a 18.25±2.73a 7.06±1.00a对照组 51 8.02±1.17 12.88±1.70 20.84±2.27 8.10±1.08 χ2/t 2.592 15.963 5.210 5.046 P 0.011 0.000 0.000 0.000
2.3 两组术后并发症发生情况比较 两组局限性腹膜炎发生率比较差异无统计学意义(P>0.05)。观察组术后出血发生率低于对照组, 差异有统计学意义(P<0.05)。见表3。
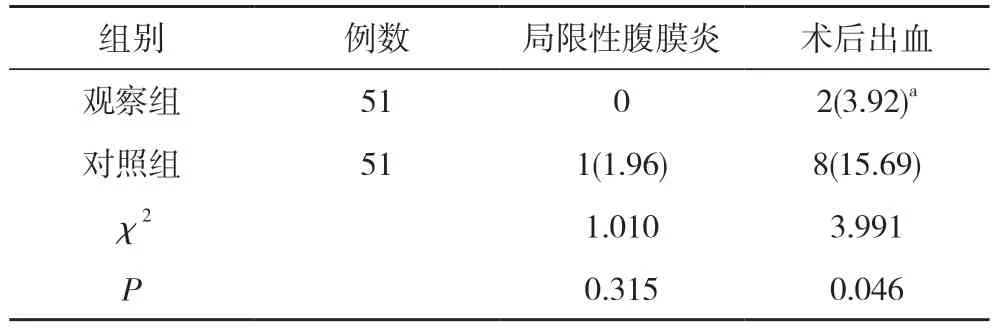
表3 两组术后并发症发生率比较[n(%)]
3 讨论
大肠息肉指结肠、直肠黏膜上皮向肠腔突出的赘生物, 可呈单发或多发, 包括肿瘤性及非肿瘤性的息肉[6], 临床以腹痛、腹泻、便血等症状为主, 其中大肠无蒂息肉无明显的蒂。大肠息肉的病情较为复杂,若病情进展, 严重时甚至可能发生癌变[7]。因此, 安全有效地切除息肉, 使患者生存质量和预后得以有效改善, 是临床治疗大肠息肉的主要目的[8]。EMR 可在内镜下将病变黏膜完整切除, 治疗创伤较小, 传统黏膜下注射法及EMR-C 均是其常用手术操作。
本研究中, 观察组一次性切除成功率为94.12%(48/51), 高于对照组的78.43%(40/51), 差异有统计学意义(P<0.05);说明EMR-C 可提高大肠无蒂息肉切除效果。分析可能为直肠以上的固有肌层的厚度较薄, 手术操作时若不慎被误触容易导致损伤, 导致肠穿孔或腹膜炎等并发症。黏膜下注射法需要悬着在病变口的侧边或肛侧边缘进针, 对病变程度不同的患者需要严格掌握进针深度, 以确保最终手术进针深度以处于黏膜下部[9];且对患者生理盐水的注射量掌握要精准无误, 对直径较大的病变组织还需要反复多次增加注射量或多次注射, 同时手术时长随之增加, 手术操作难度提高, 要求手术操作人员有较强的专业技能和应变能力, 精准把握患者整体状态, 根据术中实际状态进行调整。黏膜下注射法仅依靠套圈器进行操作, 无其他辅助手段, 若术者操作失误很容易导致患者出血, 使患者手术过程中需要止血操作, 容易诱发患者并发症或影响患者预后情况。故应用EMR-C 实施切除手术更为安全有效。在手术过程中应用透明帽辅助法可以通过调控仪器调整术中的负压水平, 控制吸引时间, 可以在可控状态下有效切除患者肠部的病变组织, 避免误碰到直肠以上的部位。
EMR 常见并发症为创面出血。黏膜下注射法中,注射溶液中可含少量肾上腺素, 使病灶黏膜层和肌层充分分离[10]。大肠病变黏膜下有丰富的静脉丛, 黏膜下注射法治疗过程中易发生出血, 切除手术后残基易见少量渗血, 若切除操作损伤固有肌层, 甚至可引发大出血, 不利于患者预后[11,12]。本研究显示, 观察组手术耗时长于对照组, 术后恢复饮食时间、住院时长均短于对照组, 术中出血量少于对照组, 差异有统计学意义(P<0.05)。提示黏膜下注射法联合EMR-C 可降低出血风险, 加快患者恢复。分析原因可能为:与单独黏膜下注射法相比, 术中联合EMR-C 可获得良好的手术视野, 以便于观察病灶和充分暴露息肉边缘, 提升息肉完整切除率, 更利于手术一次性切除成功, 进一步提升治疗效果;同时其可降低并发症发生率, 促进患者手术顺利完成和术后的快速康复。临床上EMR-C 会用到不同长度的透明帽, 高小毛等[13]认为短透明帽可以提升结直肠息肉的检出率, 特别是提高≤5 mm 息肉的检出率。研究显示[14], 透明帽辅助可提高息肉的检出个数, 说明EMR-C 可以更加全面地对患者的病变处进行处理, 避免遗漏, 导致复发。
综上所述, 与单独黏膜下注射法相比, 联合EMR-C 能明显提高大肠无蒂息肉切除效果, 降低术后出血风险, 改善患者预后, 同时缩短住院时长, 减轻患者负担, 是一种安全有效的大肠无蒂息肉切除术。

