二代双源CT 多参数联合检测在分化型甲状腺癌根治切除术后颈部LN 转移风险预测中的应用
李雪菲,王桂东(通信作者),李劲浩,路丽华,孟凯龙
(1 邯郸市第一医院CT/MR 室 河北 邯郸 056002)
(2 冀中能源峰峰集团总医院邯郸分院CT/MR 室 河北 邯郸 056002)
分化型甲状腺癌包括甲状腺乳头状癌和滤泡状甲状腺癌两类,具有区域淋巴结转移早和转移率高双重特点[1]。目前对于分化型甲状腺癌患者首选手术切除治疗,总体预后良好,但仍存在2% ~30% 术后出现复发,尤以颈部淋巴结(lymph nodes,LN)转移风险最高[2]。以往研究证实双源CT 能谱参数可用于指导甲状腺良恶性结节鉴别诊断,但对于分化型甲状腺癌根治切除术后颈部LN 转移是否亦具有预测价值尚存在争议[3-4]。本次研究回顾性分析邯郸市第一医院2017年1月—2020年6月收治分化型甲状腺癌根治切除术后颈部LN 肿大患者60 例临床资料,根据LN有无转移分组,并选取良性增生LN 作为对照,探讨二代双源CT 多参数联合检测用于分化型甲状腺癌根治切除术后颈部LN 转移预测价值,现报道如下。
1 资料与方法
1.1 一般资料
纳入邯郸市第一医院2017年1月—2020年6月收治的分化型甲状腺癌根治切除术后颈部LN 肿大患者60例,包含肿大LN 共148 个,根据LN 有无转移分组,其中LN 转移38 例,无LN 转移22 例;同时选取良性增生LN 共60 枚作为对照组。
纳入标准:①行颈部淋巴结清扫后送检病理明确有无转移,LN 最大径>0.5 cm;②年龄≥18 岁;③接受CT 扫描评估淋巴结转移情况。排除标准:①1年内接受放化疗;②近2 个月接受注射无碘对比剂、LN 囊性变或坏死、LN 内或周边钙化且区域>最大径50%;③其他类型恶性肿瘤;④严重脏器功能障碍及临床资料不全者。本研究符合《赫尔辛基宣言》要求。
1.2 方法
1.2.1 CT 扫描 采用美国GE64 排CT 扫描仪,选择双能量扫描模式,自颅底扫描至主动脉弓。扫描参数设置:高/低电压,A/B 管电流,FOV,螺距,层厚及重建图像层厚分别为140 keV、100 keV,180 mAs,465 mAs,25 cm×25 cm,0.7,5 mm,0.6 mm。对比剂选择370 mgI/mL 碘普罗胺,剂量和流速分别为50 ~60 mL、4 ~5 mL/s。
1.2.2 图像处理分析 原始图像经自带工作站及软件处理,避开坏死和囊变区域选取LN 最优层面,勾画ROI,记录平扫、动脉期及静脉期LN 碘含量,测量3 次取平均值。IC=LN 碘含量/胸锁乳突肌碘含量;NIC=动脉期碘含量/同侧颈动脉碘含量;计算LN 能谱曲线图斜率K[5]。全部阅片由2 名中级及以上职称影像学医师共同诊断,如意见不一致则协商确定;典型图像见图1。
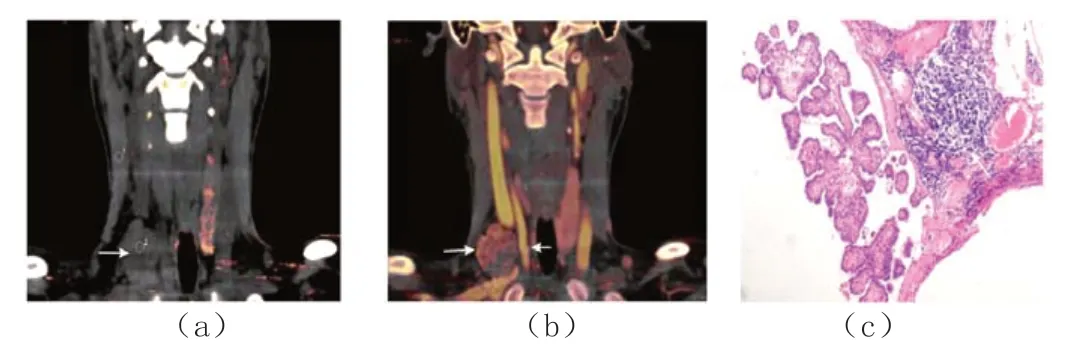
图1 患者影像图
1.3 统计学方法
采用SPSS 22.0 软件处理数据。符合正态分布的计量资料以均数±标准差()表示,两组间比较采用独立样本t检验;多组间采用方差分析;计数资料以频数(n)、百分率(%)表示,采用χ2检验。描绘ROC 曲线评估预测价值。P<0.05 为差异有统计学意义。
2 结果
2.1 不同组别患者一般资料比较
不同组别一般资料比较差异无统计学意义(P>0.05)。见表1。
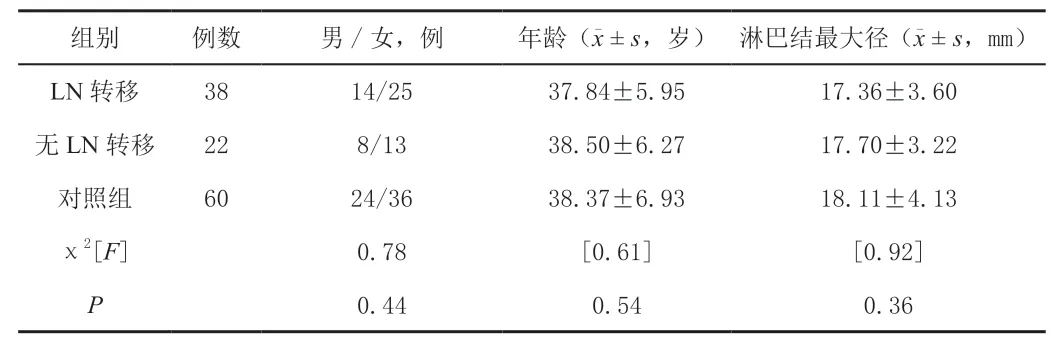
表1 不同组别患者一般资料比较
2.2 不同组别能谱参数指标水平比较
不同组平扫IC 值、动脉IC 值、静脉IC 值、NIC 值及K值比较差异有统计学意义(P<0.05);LN 转移组平扫IC 值低于无LN 转移组和良性增生组,差异有统计学意义(P<0.05);LN 转移组静脉IC 值高于无LN转移组,但低于良性组,差异有统计学意义(P<0.05);LN 转移组动脉IC 值、NIC 值及K值均高于无LN 转移组和良性组,差异有统计学意义(P<0.05)。见表2。
表2 不同组能谱参数指标水平比较(±s)

表2 不同组能谱参数指标水平比较(±s)
组别个数平扫IC动脉IC静脉ICNICK LN 转移98 1.14±0.25 6.56±0.402.27±0.930.61±0.130.44±0.17无LN 转移 50 1.34±0.37 3.10±0.222.08±0.660.17±0.050.29±0.10对照组60 1.94±0.70 2.35±0.172.42±0.500.23±0.080.22±0.07 F 5.8911.536.606.265.81 P 0.000.000.000.000.00
2.3 分化型甲状腺癌根治切除术后颈部LN 转移预测价值ROC 曲线分析
ROC 曲线分析结果显示,平扫/ 动脉/ 静脉IC+NIC+K联合用于分化型甲状腺癌根治切除术后颈部LN 转移预测AUC 最高(0.85),敏感度和特异度分别为89.12%、71.84%(P<0.05)。见表3。
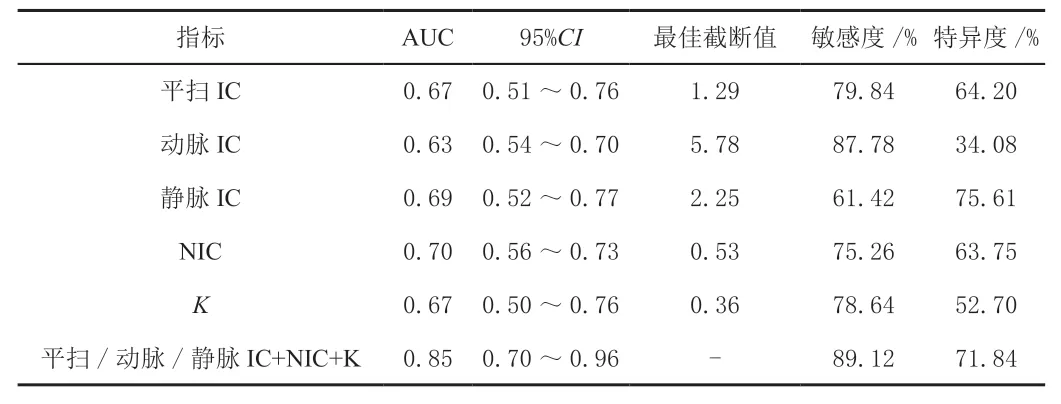
表3 分化型甲状腺癌根治切除术后颈部LN 转移预测价值ROC 曲线分析
3 讨论
PTC 是一种分化型甲状腺癌,部分患者具有较高复发风险;目前研究显示PTC 复发主要类型为区域LN 转移,尤以颈部Ⅱ~Ⅵ区转移最为常见[6]。对于分化型甲状腺癌根治切除术后复发转移患者再次手术联合碘131放疗是相关诊疗指南推荐方案,但相当比例患者对碘131 耐受性不佳或吸收较差,整体疗效效果欠佳,往往需再次行颈部LN 清扫[7-8]。如何准确评估分化型甲状腺癌患者术后肿大淋巴结性质、明确清扫范围对于改善临床预后具有重要意义。
以往采用FNA 诊断分化型甲状腺癌根治切除术后复发转移情况,但其属于有创检查方式,对于直径1 cm以内转移LN 诊断准确率仅为70%~85%,相当部分患者需重复穿刺方可明确[9]。双源CT 近年来开始在甲状腺良恶性结节鉴别诊断中得到广泛应用,其主要依据不同物质吸收能力随X 线能量变化而改变完成物质成分区分[10]。双源CT 能够在甲状腺组织中识别碘物质,经图像处理后获得碘图和能谱曲线图,反映病变区域微血流灌注和不同性质病灶间能量吸收差异[5]。
本次研究显示,不同组平扫IC 值、动脉IC 值、静脉IC 值、NIC 值及K值比较差异有统计学意义(P<0.05);LN 转移组平扫IC 值显著低于无LN 转移组和良性增生组;LN 转移组动脉IC 值、NIC 值及K值均高于无LN 转移组和良性组,初步提示二代双源CT 参数对于分化型甲状腺癌根治切除术后颈部LN 转移具有潜在预测价值。国外学者研究证实[11-12],甲状腺恶性结节平扫IC 值往往较良性结节更低,这主要与甲状腺恶性结节内甲状腺滤泡对于碘摄取能力下降,肿瘤细胞无碘摄取能力有关;分化型甲状腺癌根治切除术后转移LN因与恶性结节存在同源性,导致转移LN 内平扫IC 值较无转移和良性LN 更低。而转移LN 在增强后动脉期血供仍较为丰富,非转移和良性LN 均无这一特点,这是导致分化型甲状腺癌根治切除术后出现LN 转移患者动脉IC 值、NIC 值及K值均较非转移LN 和良性LN 更高重要原因[13]。笔者还观察到LN 转移组静脉IC 值高于无LN 转移组,但显著低于良性组,与既往研究结果不符[14];造成这一差异可能原因为纳入病例不同,本次研究纳入均为分化型甲状腺癌根治切除术后出现颈部LN肿大患者,其LN 静脉引流通路往往在前次手术中被破坏,故理论上平扫/动脉IC 值、NIC 值可能是评估LN性质更为客观指标。此外LN 转移组K值高于无LN 转移和良性组,这主要与PTC 转移LN 中NIC 值较高有关[15]。本次研究ROC 曲线分析结果显示,平扫/动脉/静脉IC+NIC+K联合用于分化型甲状腺癌根治切除术后颈部LN 转移预测AUC 最高(0.85),敏感度和特异度分别为89.12%、71.84%(P<0.05),提示二代双源CT 多参数联合检测能够有效提高分化型甲状腺癌根治切除术后颈部LN 转移预测效能,对于辅助临床诊断具有重要意义;同时在单一指标中NIC 检测效能最高,与以往报道结果相符[16]。
本研究的局限性:①分化型甲状腺癌根治切除术后复发患者再次接受颈部LN 清扫适应证要求严格,导致研究纳入病例数不足;②研究中未纳入最大径≤5 mm 的LN,但有学者报道认为分化型甲状腺癌患者中存在隐匿性LN,此类LN 最大径≤5 mm,故所得结论仍有待后续研究进一步完善。
综上所述,二代双源CT 参数可用于分化型甲状腺癌根治切除术后颈部LN 转移预测,其中NIC 值预测价值最高。

