剖宫产孕妇认知功能障碍风险预测模型的构建
张晓岚,苏小花,张敬
(空军军医大学第二附属医院 妇产科,陕西 西安 710038)
为落实积极应对人口老龄化国家战略、保持人力资源禀赋优势,我国政府陆续出台了“二孩政策”和“三孩政策”,大力提倡适龄婚育、优生优育[1]。但由于丁克不婚思想流行、养育子女成本过高,以及怀孕、生育过程对女性身体造成损害等原因,我国适龄女性生育意愿更倾向于少生育或不生育[2],导致生育率逐年降低[3]。其中,由于围生期孕妇生理心理变化和分娩过程机体损伤而导致的,以记忆力下降、思维能力降低、注意力难以集中、阅读困难等为主要表现的孕妇认知功能障碍近年来逐渐得到重视[4]。有研究显示,孕妇认知功能障碍的发生率高达36.7%[5],早期发现孕妇认知功能障碍的风险因素,并进行针对性护理和干预,有助于降低孕妇认知受损程度,促进身体机能的恢复。目前,对于孕妇认知功能障碍的研究多为针对自然分娩孕妇的研究和针对自然分娩、剖宫产孕妇的混合研究[6-7],尚无剖宫产孕妇认知功能障碍风险预测模型的研究报道。故本研究拟调查剖宫产孕妇发生认知功能障碍的影响因素,建立风险预测模型,并对模型的科学性和实用性进行评价,以期为剖宫产孕妇认知功能障碍风险的早发现、早干预提供参考。
1 对象与方法
1.2 研究方法
1.2.1认知功能障碍评定方法 根据指南建议,同时满足下列3 个条件可评定为认知功能障碍[9-10]:(1)主诉或家属反映有记忆力减退、认知功能下降等症状;(2)经蒙特利尔量表评估有轻度认知功能障碍,即文化程度为文盲者量表总分≤13 分,文化程度为小学者量表总分≤19 分,文化程度为初中及以上者量表总分≤24 分[9];(3)经临床痴呆评定量表评估排除痴呆,即量表总分为0 分[11]。
1.2.2 资料收集方法 基于文献[7,12-16]回顾编制产后认知功能障碍相关因素调查工具,调查内容包括:年龄、文化程度、家庭人均月收入、手术时间、麻醉方式、孕次、产次、是否有剖宫产史、是否为顺产转剖宫产、是否为急诊剖宫产、是否为胎位异常、是否为前置胎盘、是否有胎膜早破、术中失血量、术后镇痛时间、是否为巨大胎儿、是否有产后母婴分离、是否有焦虑/抑郁(通过医院焦虑抑郁量表评估)、是否有睡眠障碍(通过匹兹堡睡眠质量指数量表评估)、是否有妊娠期高血压疾病、是否有妊娠合并糖尿病、是否有高血脂、既往是否吸烟、既往是否酗酒。正式调查开始前,对调查员进行培训,要求其熟练掌握相关评定工具使用方法,孕妇剖宫产后12 h 内,由调查员采用产后认知功能障碍相关因素调查工具进行资料收集,孕妇出院当天,由调查员对孕妇认知功能进行评估。
1.2.3 统计学方法 采用SPSS 21.0 和R 软件进行统计学分析,计数资料采用频数和百分比描述,组间比较采用χ2检验,多因素分析采用二分类Logistic回归分析。采用R 软件rms 程序包构建列线图预测模型,采用pROC 包建立受试者工作特征(receiver operating characteristic,ROC)曲线,评估模型的区分度,采用rms 包建立校准曲线,评估模型的准确度,采用rmda 包建立决策曲线,评估模型的临床净收益[17]。检验水准α=0.05。
2 结果
2.1 剖宫产孕妇发生认知功能障碍的单因素分析212例剖宫产孕妇中,有68 例发生认知功能障碍,认知功能障碍发生率为32.1%。将剖宫产孕妇分为认知功能障碍组(n=68)和无认知功能障碍组(n=144)。单因素分析结果显示,不同文化程度、家庭人均月收入、孕次、产次、是否有剖宫产史、是否为急诊剖宫产、是否为胎位异常、是否为前置胎盘、是否有胎膜早破、麻醉方式、手术时间、是否为巨大胎儿、是否有产后母婴分离、是否有高血脂、既往是否吸烟、既往是否酗酒发生情况比较,差异无统计学意义(P>0.05),不同年龄、是否为顺产转剖宫产、术中失血量、术后镇痛时间、是否有焦虑/抑郁、是否有睡眠障碍、是否有妊娠期高血压疾病、是否有妊娠合并糖尿病的剖宫产孕妇,其认知功能障碍发生情况比较,差异具有统计学意义(P<0.05)。见表1。
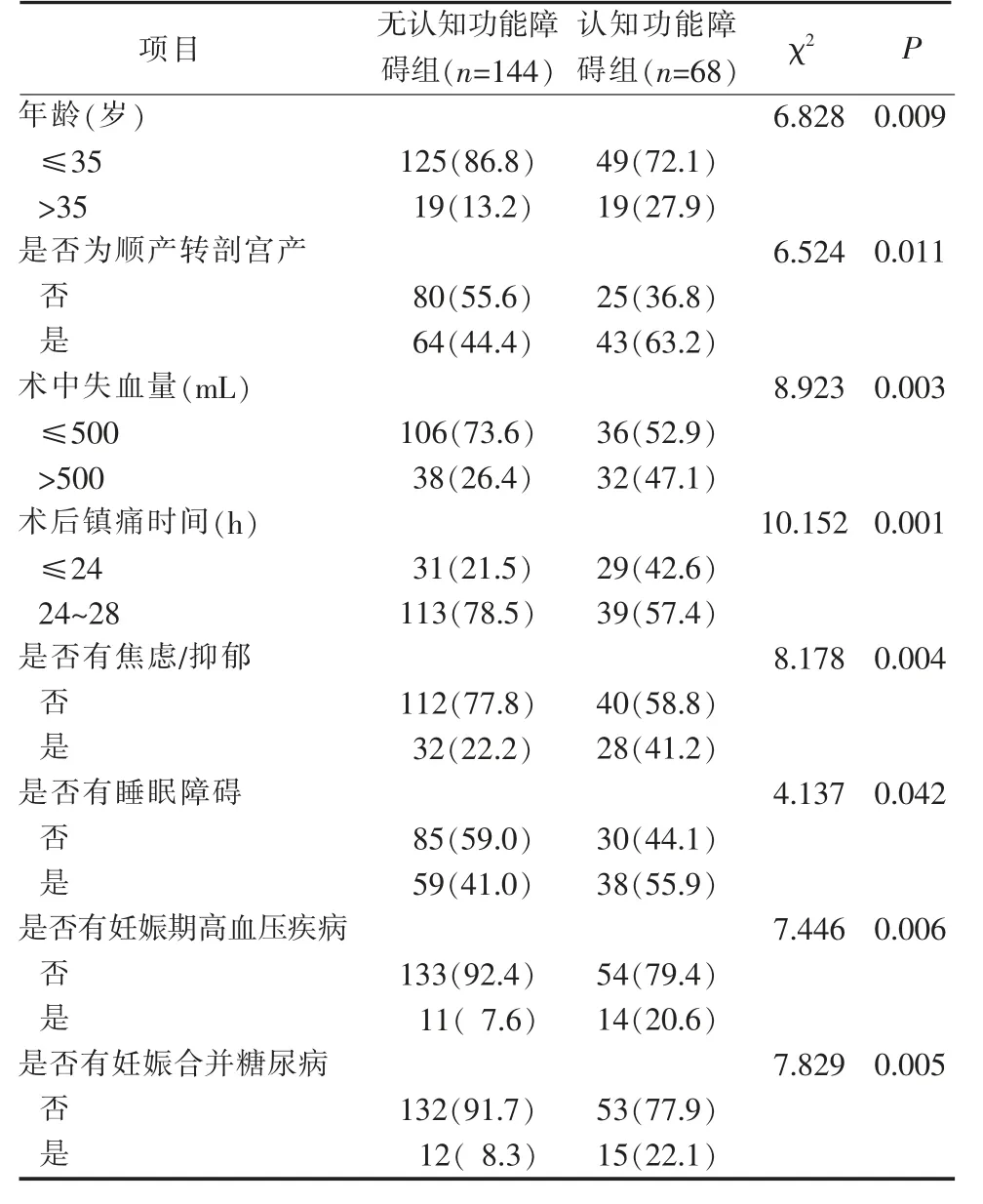
无认知功能障碍组(n=144)认知功能障碍组(n=68)项目 χ2 P年龄(岁)≤35>35是否为顺产转剖宫产6.828 0.009 125(86.8)19(13.2)49(72.1)19(27.9)6.524 0.011否是80(55.6)64(44.4)25(36.8)43(63.2)术中失血量(mL)≤500>500术后镇痛时间(h)≤24 24~28是否有焦虑/抑郁8.923 0.003 106(73.6)38(26.4)36(52.9)32(47.1)10.152 0.001 31(21.5)113(78.5)29(42.6)39(57.4)8.178 0.004否是112(77.8)32(22.2)40(58.8)28(41.2)是否有睡眠障碍4.137 0.042否是85(59.0)59(41.0)30(44.1)38(55.9)是否有妊娠期高血压疾病7.446 0.006否是133(92.4)11(7.6)54(79.4)14(20.6)是否有妊娠合并糖尿病7.829 0.005否是132(91.7)12(8.3)53(77.9)15(22.1)
2.2 剖宫产孕妇发生认知功能障碍的二分类Logistic回归分析 以是否发生认知功能障碍为因变量(未发生=0,发生=1),以单因素分析有统计学意义的8 个变量为自变量,进行二分类Logistic 回归分析。结果显示:术后镇痛时间是剖宫产孕妇认知功能障碍的保护因素(OR=0.164,95%CI:0.071~0.377),顺产转剖宫产 (OR=2.827,95%CI:1.344~5.946)、术中失血量(OR=3.947,95%CI:1.889~8.244)、焦虑/抑郁(OR=5.272,95%CI:2.301~12.077)、妊娠期高血压疾病(OR=5.475,95%CI:1.743~17.194)、妊娠合并糖尿病 (OR=10.111,95%CI:3.308~30.899)是危险因素。见表2。

项目常数是否为顺产转剖宫产术中失血量术后镇痛时间是否有焦虑/抑郁是否有妊娠期高血压疾病是否有妊娠合并糖尿病回归系数-1.627 1.039 1.373-1.811 1.662 1.700 2.314标准误0.414 0.379 0.376 0.426 0.423 0.584 0.570 Wald χ2 15.488 7.505 13.345 18.060 15.450 8.479 16.476 P<0.001 0.006<0.001<0.001<0.001 0.004<0.001 OR 0.196 2.827 3.947 0.164 5.272 5.475 10.111 95%CI-1.344~5.946 1.889~8.244 0.071~0.377 2.301~12.077 1.743~17.194 3.308~30.899
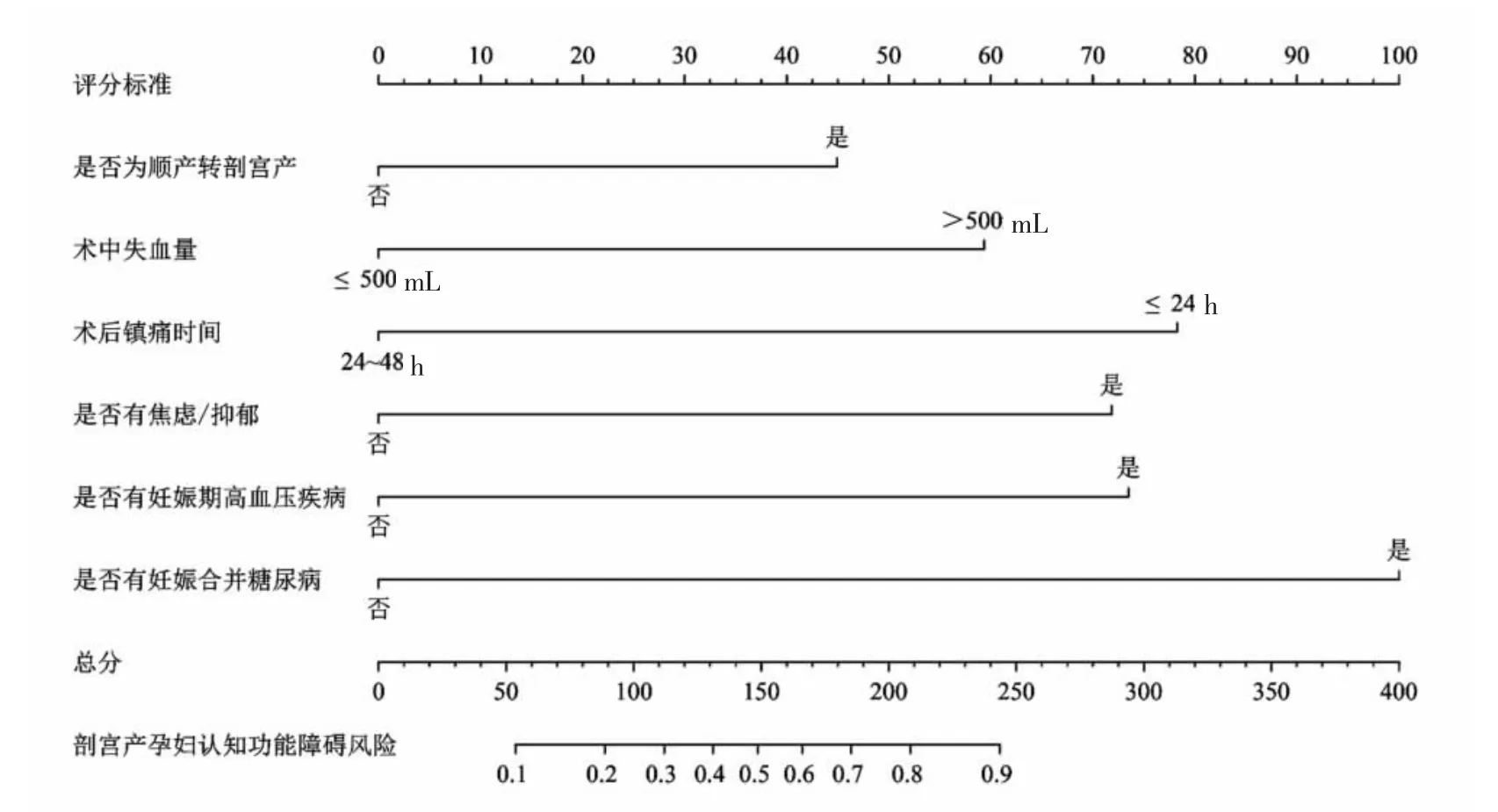
2.3 剖宫产孕妇认知功能障碍风险预测模型的构建基于二分类Logistic 回归分析结果,可构建剖宫产孕妇认知功能障碍风险预测回归方程为P=-1.627+1.039 是否为顺产转剖宫产+1.373 术中失血量-1.811 术后镇痛时间+1.662 是否有焦虑/抑郁+1.700 是否有妊娠期高血压疾病+2.314 是否有妊娠合并糖尿病。为实现模型的可视化,采用R 软件rms 程序包绘制列线图预测模型,见图1。模型Hosmer-Lemeshow 检验:χ2=13.961(P=0.083>0.05)。
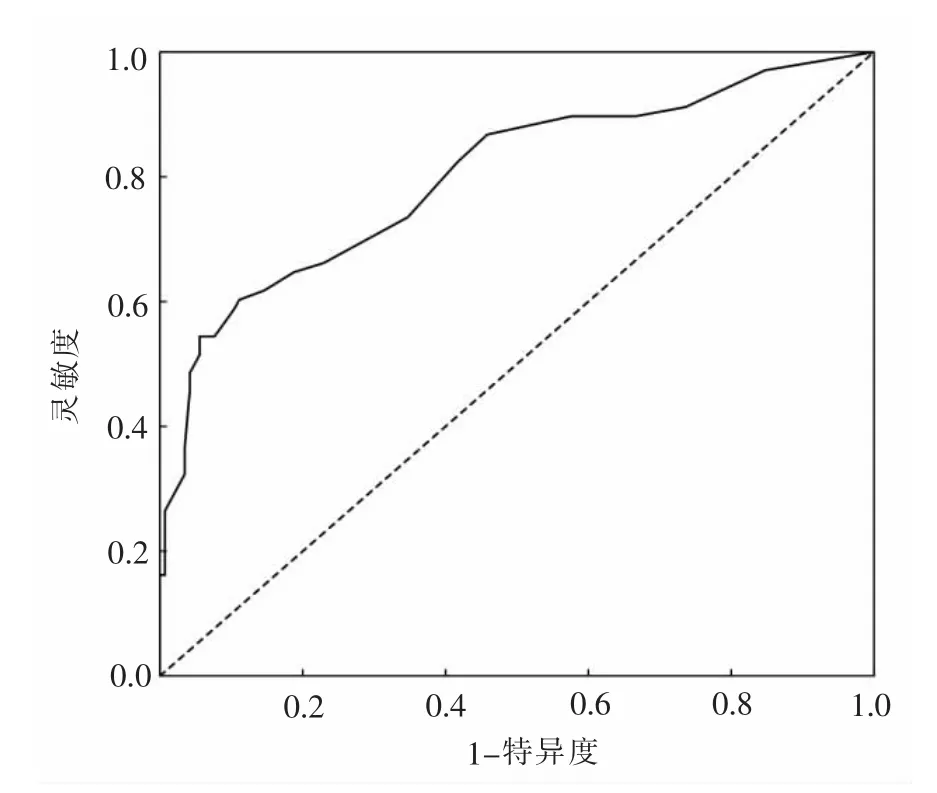
2.4 剖宫产孕妇认知功能障碍风险预测模型的验证采用R 软件pROC 包建立ROC 曲线,rms 包建立校准曲线,rmda 包建立决策曲线,对模型进行内部验证。结果显示,ROC 曲线下面积为0.800(95%CI:0.732~0.868),见图2;校准曲线实际值与预测值间的平均绝对误差为0.043,理想曲线和校正曲线基本吻合,见图3;决策曲线风险阈值>0.130 时,模型提供显著的临床净收益,见图4。

3 讨论
3.1 剖宫产孕妇发生认知功能障碍的影响因素分析
3.1.1顺产转剖宫产的孕妇发生认知功能障碍风险较高 本研究结果显示,顺产转剖宫产是剖宫产孕妇认知功能障碍的危险因素(OR=2.827),即顺产转剖宫产的孕妇发生认知功能障碍风险较高。究其原因,试产过程带来的生理疼痛会导致炎性因子的释放,造成中枢系统的损伤,从而导致孕妇发生认知功能障碍[18]。此外,试产失败还会导致孕妇产生恐惧、焦虑等负性情绪,而有研究表明,认知功能的改变能够部分通过情绪变化解释[19]。故对于顺产转剖宫产的孕妇,在试产阶段可探索应用无痛分娩方式,降低分娩疼痛对孕妇造成的机体损伤,中转剖宫产时,医护人员要做好心理疏导和安慰,缓解孕妇的心理不适和负性情绪。
3.1.2 术中失血量较多,认知功能障碍发生风险较高 本研究结果显示,术中失血量是剖宫产孕妇认知功能障碍的危险因素(OR=3.947),即术中失血量较多,认知功能障碍发生风险较高。究其原因,中枢神经系统对于缺血、缺氧极为敏感[20],故术中失血量大小对中枢神经系统的供血、供氧状态影响较大。有研究表明,术中失血量大和术中低血压均会导致脑血流灌注不足,引发术后认知功能的下降[21]。故对于术中失血量较大的孕妇,术后一方面应密切关注血气和血红蛋白等指标,对症处理;另一方面应加强膳食营养,促进孕妇认知功能和身体机能的恢复。
3.1.3 术后镇痛时间较短,认知功能障碍发生风险较高 剖宫产术后疼痛灾难化发生率高达57.14%[22],故术后镇痛是孕妇产后康复的重要内容。本研究结果显示,术后镇痛时间是剖宫产孕妇认知功能障碍的保护因素(OR=0.164),即适当延长镇痛时间可降低认知功能障碍发生风险。究其原因,剖宫产术后,孕妇会因腹部切口和子宫复旧收缩而产生强烈的疼痛感,而疼痛所产生的伤害性刺激会诱发高级神经中枢的神经炎症,造成相应脑区神经可塑性改变,从而导致孕妇认知功能受损[18]。故医护人员要重视剖宫产孕妇的术后镇痛和疼痛护理,参考指南[23]建议,可采用多模式术后镇痛方案,适当延长镇痛时间,以降低术后疼痛对孕妇认知功能的影响。
3.1.4 有焦虑/抑郁的剖宫产孕妇发生认知功能障碍风险较高 妊娠期、围生期是女性心理及情绪波动较大的阶段,妊娠期妇女焦虑/抑郁发生率高达16.6%[24],围生期妇女抑郁的发生率高达37.33%[25]。本研究结果显示,焦虑/抑郁是剖宫产孕妇认知功能障碍的危险因素(OR=5.272),即有焦虑/抑郁的剖宫产孕妇发生认知功能障碍风险较高。究其原因,焦虑、抑郁等情绪障碍是认知障碍的前驱症状,存在抑郁症状会使认知障碍的风险升高2 倍[19],还有证据显示,抑郁情绪是妊娠期妇女记忆障碍的潜在危险因素[26]。故针对有焦虑/抑郁症状的孕妇,医护人员要加强心理干预,症状严重者应及时寻求心理专科治疗,降低焦虑/抑郁情绪对孕妇认知功能的影响。
3.1.5 有妊娠期高血压疾病的剖宫产孕妇发生认知功能障碍风险较高 妊娠期高血压疾病是妊娠与血压升高并存的一组疾病,严重危害母婴健康[27]。本研究结果显示,妊娠期高血压疾病是剖宫产孕妇认知功能障碍的危险因素(OR=5.475),即有妊娠期高血压疾病的剖宫产孕妇发生认知功能障碍风险较高。究其原因,慢性高血压状态会导致孕妇脑血管发生血管痉挛和内皮细胞损伤等结构性改变,造成脑组织血流动力学变化,脑细胞供血、供氧障碍,进而损害孕妇认知功能[14]。有研究表明,高血压患者收缩压每升高10 mmHg(1 mmHg=0.133 kPa),认知功能障碍发生风险上升9%[28]。因此,医护人员要做好妊娠期高血压疾病的早期风险评估和预防,对于已有诊断指征的孕妇要控制病情进展,减轻高血压对孕妇认知功能的损害。
3.1.6 妊娠合并糖尿病的剖宫产孕妇发生认知功能障碍风险较高 妊娠合并糖尿病分为孕前已有糖尿病(糖尿病合并妊娠)和妊娠期出现糖尿病(妊娠期糖尿病)等2 种情况[29]。本研究结果显示,妊娠合并糖尿病是剖宫产孕妇认知功能障碍的危险因素(OR=10.111),即妊娠合并糖尿病的剖宫产孕妇发生认知功能障碍风险更高。究其原因,妊娠合并糖尿病会导致孕妇脑组织长期处于高糖环境中,持续的高糖环境会破坏孕妇脑组织结构和功能,影响脑细胞的代谢活动,造成孕妇认知功能的下降[30]。有研究表明,糖尿病患者认知功能障碍风险是正常人的2倍[31]。故对于妊娠合并糖尿病的孕妇,医护人员要指导其做好孕期血糖的监测和控制,降低高糖环境对其认知功能的损害。
3.2 剖宫产孕妇认知功能障碍风险预测模型具有科学性本研究采用ROC 曲线评估模型的区分度,ROC 曲线下面积越接近1,说明模型的区分度越好,>0.7 说明模型可接受[32]。结果显示,AUC 为0.800,提示剖宫产孕妇认知功能障碍风险预测模型具有良好的区分度。本研究采用校准曲线评估模型的准确度,理想曲线和校正曲线的匹配度越高说明模型准确度越好[33]。结果显示,实际值与预测值间的平均绝对误差为0.043,即理想曲线和校正曲线基本吻合,提示剖宫产孕妇认知功能障碍风险预测模型具有良好的准确度。本研究以决策曲线评估模型的临床净收益,结果显示,当认知功能障碍风险阈值>0.130 时,模型提供显著的临床净收益,提示剖宫产孕妇认知功能障碍风险预测模型具有良好的临床净收益。综上所述,剖宫产孕妇认知功能障碍风险预测模型具有科学性。
3.3 剖宫产孕妇认知功能障碍风险预测模型具有实用性本研究构建的剖宫产孕妇认知功能障碍风险预测模型,Hosmer-Lemeshow 检验显示,χ2=13.634(P=0.092>0.05),提示模型拟合度较好。相比以往的公式类预测模型[34-35],列线图预测模型具有观察更直观、使用更便利的优点。如图1 所示,每个影响因素均有两种评分状态可能,最左端的评分状态向“评分标准”轴作垂线对应评分为0 分,最右端的评分状态向“评分标准”轴作垂线则对应不同评分,对于具体的剖宫产孕妇而言,所有影响因素的评分相加可得总分,并在“总分”轴上对应位置向“剖宫产孕妇认知功能障碍风险”轴作垂线,最终可得剖宫产孕妇认知功能障碍风险值。例如,1 例非顺产转剖宫产(0 分),术中失血量>500 mL (59 分),术后镇痛时间≤24 h(78 分),无焦虑/抑郁(0 分),无妊娠期高血压疾病(0分),有妊娠合并糖尿病(100 分)的孕妇,其总分为0+59+78+0+0+100=237 分,对应的认知功能障碍风险为0.830,即该剖宫产孕妇认知功能障碍风险较高,医护人员应及早进行针对性干预,降低其认知功能损害。
[致谢] 感谢空军军医大学统计学教研室张浩老师对本研究统计学方法的指导

