双胎妊娠不同孕周自发性早产的临床特点
高丽红 张红 张国华
双胎妊娠早产率通常会比较高,据统计,2018年美国双胎妊娠早产率60.32%[1],2019年中国双胎妊娠早产率58.71%[2]。早产分为三类:自发性早产、胎膜早破早产、医源性早产,其中自发性早产占40%~48%[3,4]。根据分娩孕周不同早产依次分为:孕28~31+6周为早期早产,孕32~33+6周为中期早产,孕34~36+6周为晚期早产[5,6]。早产儿发育不成熟,孕周越小,预后越差。本研究通过回顾性分析石家庄市第四医院分娩的双胎妊娠自发性早产病例的临床资料,探讨不同孕周早产的临床特点,寻找危险因素,以期指导临床实践,延长早产孕周,降低早产率,改善围生儿预后。
1 资料与方法
1.1 一般资料 收集2015年6月至2020年6月于石家庄市第四医院分娩的双胎妊娠早产病例,排除胎膜早破早产、医源性早产,剩余共322例为自发性早产病例。根据分娩孕周不同,分为3组[5,6]:孕28~31+6周为早期早产组63例,孕32~33+6周为中期早产组62例,孕34~36+6周为晚期早产组197例。
1.2 方法 翻阅文献,查找自发性早产的常见临床危险因素[7]:年龄、体重指数(BMI)、早产史、孕期出血史、受孕方式、阴道炎、羊水过多、宫颈机能不全、子宫畸形,对3组病例的早产危险因素进行对比。收集3组病例的双胎临床特点:绒毛膜性、第一胎儿胎位异常、胎儿性别,对双胎临床特点进行对比。分析不同孕周早产的危险因素分布是否有差异。早产、阴道炎、羊水过多、宫颈机能不全、子宫畸形、绒毛膜性、第一胎儿胎位异常诊断标准参照人民卫生出版社出版的第 9 版《妇产科学》[8]。对比3组新生儿出生体重、1 min Apgar评分、儿科住院天数、入住儿科率、7 d存活率是否有统计学差异。
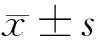
2 结果
2.1 3组孕妇的年龄及体重比较 将3组孕妇按年龄分为<25岁、25~35岁、>35岁3个等级,按体重指数分为BMI<18.5 kg/m2、18.5~28 kg/m2、>28 kg/m23个等级进行比较,3组年龄及体重差异无统计学意义(P>0.05)。见表1。

表1 3组年龄及体重比较 例(%)
2.2 3组孕妇的临床特点比较 3组孕妇早产史、受孕方式、阴道炎、子宫畸形比较,差异无统计学意义(P>0.05),3组双胎临床特点(绒毛膜性、第一胎儿胎位异常、胎儿性别)比较,差异无统计学意义(P>0.05)。3组早孕期保胎比例、宫颈机能不全比例、羊水过多比例比较,差异有统计学意义(P<0.05)。其中早期早产组早孕期保胎比例、宫颈机能不全比例显著高于中期早产组及晚期早产组,差异有统计学意义(P<0.05),早期早产组及中期早产组羊水过多比例显著高于晚期早产组(P<0.05)。见表2。

表2 3组临床特点比较
2.3 3组新生儿出生情况比较 3组新生儿出生体重、1 min Apgar评分比较,差异有统计学意义(P<0.01)。3组新生儿出生体重、1 min Apgar评分两两比较差异均有统计学意义(P<0.01)。见表3。

表3 3组新生儿出生情况比较
2.4 3组新生儿生后诊治情况比较 3组新生儿儿科住院天数、入住儿科率、7 d存活率比较,差异有统计学意义(P<0.01)。3组新生儿儿科住院天数两两比较差异均有统计学意义(P<0.01),晚期早产组入住儿科率显著低于早期早产组及中期早产组,差异有统计学意义(P<0.01),晚期早产组7 d存活率显著高于早期早产组,差异有统计学意义(P<0.01)。其中儿科住院天数为生后即入住儿科至治疗后遵医嘱出院天数,不包括自动出院者。见表4。

表4 3组新生儿生后诊治情况比较
3 讨论
本研究结果通过对3组早产儿出生体重、1 min Apgar评分、儿科住院天数、入住儿科率、7 d存活率进行对比,显示早产儿孕周越小,预后越差。双胎妊娠早产率高,双胎妊娠平均分娩孕周为35周,孕37、34周前早产率为60.3%、19.5%,并有23.6‰的围产儿死亡率,7‰的脑瘫儿发生率[9]。自发性早产占双胎早产的40%~48%[3,4]。双胎妊娠自发性早产的机制不明,临床治疗效果不佳,因此研究其危险因素,以预测并预防早产的发生显得尤为重要。不同孕周的早产可能伴随不同的危险因素,及早发现危险因素并采取相应的干预措施,可以延长早产孕周、降低早产率,改善围产儿结局。本研究搜集我院5年自发性早产的双胎病例,数据显示双胎自发性早产患者中早期早产、中期早产、晚期早产组分别为:63、62、197例,晚期早产组占比最高,为61.2%,反映我院对双胎自发性早产的诊治效果显著。另本研究结果更显示,早孕期保胎史、宫颈机能不全、羊水过多不仅与早产有关,而且与早产孕周相关:早孕期保胎史、宫颈机能不全是双胎妊娠早期早产的危险因素,羊水过多是早期早产及中期早产的危险因素。
3.1 早孕期保胎史 孕期出血史是自发性早产的危险因素[7],更有研究指出本次妊娠先兆流产史是<34周自发性早产的首位危险因素[10]。本研究结果显示先兆流产不仅是早产的危险因素,还是早期早产的危险因素。本研究病例中早孕期保胎原因为两类:IVF-ET妊娠后预防性保胎及针对先兆流产的治疗性保胎。3 组的IVF-ET妊娠率:早期早产组58.7%(37/63)、中期早产组40.3%(25/62)、晚期早产组44.7%(88/197),差异无统计学意义,说明IVF-ET妊娠后预防性保胎无差异。3组的早孕期保胎率:早期早产组76.2%(48/63)、中期早产组59.7%(37/62)、晚期早产组58.9%(116/197),早期早产组显著高于后2组,说明针对先兆流产的治疗性保胎3组间有统计学差异,显示先兆流产是早期早产的危险因素。
双胎妊娠流产发生率高于单胎2~3倍[8]。先兆流产原因多样,孕酮不足、慢性子宫内膜炎均是其常见原因。孕酮不足、慢性子宫内膜炎在早孕期表现为先兆流产,如病情迁延,至晚孕期则表现为先兆早产。孕酮是由卵巢黄体和胎盘分泌的一种天然孕激素,孕酮诱导子宫内膜由增生期转化为分泌期,是早孕期胚胎的着床必要条件,分泌不足致子宫内膜分泌化不足,影响胚胎着床和胎盘形成,导致早孕期出血,另孕激素可抑制花生四烯酸的释放,抑制宫缩,维持子宫松弛[11],避免流产及早产的发生。多项研究指出可考虑将孕激素作为预防早产的治疗措施[12,13]。慢性子宫内膜炎(chronic endometritis,CE)是子宫内膜的慢性炎症性疾病,通常以子宫内膜间质内异常浆细胞渗出为主要特征,造成子宫内膜容受性受损,与流产、早产等不良妊娠结局相关[14]。Morimune 等[15]通过对38名非CE受试者及32名CE患者研究认为CE是导致流产和早产的不利因素。大多数CE患者无明显症状,仅少数患者出现如白带增多、慢性盆腔痛、异常子宫出血等不典型临床表现[16,17],在临床上常被忽略。细菌被认为是引起CE的主要致病因素,抗生素被是治疗CE的有效方法[18]。研究认为经抗生素治疗后的慢性子宫内膜炎患者的持续妊娠率及活产率均有所提高[16]。因此,对此次妊娠有先兆流产史的双胎孕妇,应加强孕期监护,针对先兆流产的病因进行治疗,预防早产、尤其是早期早产的发生。
3.2 羊水过多 羊水过多导致羊膜腔压力增大,促使子宫收缩,导致宫颈管缩短引发自发性早产。多项研究认为无论单胎或双胎妊娠,羊水过多均是早产的危险因素[4,19,20]。本研究显示对于双胎妊娠,羊水过多不仅是早产的危险因素,更与早期早产及中期早产相关。本研究病例中早期早产组中羊水过多占9.5%(6/63)、中期早产组9.7%(6/62),均显著高于晚期早产组的2%(4/197),差异有统计学意义,显示羊水过多的双胎孕妇更易发生早期早产或中期早产。
双胎妊娠、羊水过多均可导致子宫肌纤维过度伸展、羊膜腔压力增大,诱发宫缩而导致早产,二者均为早产的危险因素。双胎妊娠羊水过多的发生率约12~18%[8,20]。另一项包括1395例双胎早产、4482例单胎早产病例的回顾性分析显示羊水过多在双胎早产组的发病率高于单胎早产组,显示羊水过多与双胎早产关系更为密切[21]。双胎妊娠孕妇子宫体积较同孕周单胎妊娠更大,子宫肌纤维较单胎伸展、羊膜腔压力较单胎大,如合并羊水过多,宫腔压力进一步增大,易诱发子宫收缩导致早产尤其是早期早产及中期早产的发生。羊水减量术(amnioreduction,AR)可减轻羊膜腔的压力达到延长妊娠的目的,同时对于双胎输血综合征患者可降低血管床静脉压,促进胎盘血液循环,缓解羊水过多所导致的母体压迫症状,降低早产风险,改善妊娠结局[22]。双胎妊娠孕妇孕期需定期规律产检,及早发现羊水量异常,适时采取必要措施,以延长孕周,减少早期早产或中期早产的发生。
3.3 宫颈机能不全 宫颈机能不全通常表现为孕37周前没有早产征象的情况下,发生子宫颈扩张和缩短,最典型的表现是孕中期或孕晚期无痛性、进行性子宫颈扩张,导致羊膜囊膨出、胎膜早破、孕中期流产或早产,其发病率约1%[23]。
宫颈机能不全早期症状不明显,一旦出现临床表现,进展较快,导致晚期流产或早产的发生。
Sneider等[24]研究认为宫颈机能不全是反复晚期流产或极早期早产的重要原因。宫颈环扎术是针对宫颈机能不全的唯一手术治疗方式,有助于缩紧宫颈口,阻断进一步的宫颈管缩短及宫颈口扩张,重新形成宫颈黏液栓。本研究中所有宫颈机能不全患者均行宫颈环扎术,其早期早产组中宫颈机能不全17.5%(11/63),显著高于中期早产组8.1%(5/62)、晚期早产组的6.6%(13/197),差异有统计学意义,认为宫颈机能不全是双胎妊娠早期早产的危险因素,且宫颈环扎术效果不明确。
宫颈环扎术对双胎妊娠宫颈机能不全的治疗效果不明确。对于宫颈机能不全的双胎病例,宫颈环扎术应慎重施术,手术治疗及保守治疗相结合的措施是否能延长孕周、降低早产率有望进一步研究。
综上所述,双胎妊娠不同孕周自发性早产的危险因素不尽相同,临床上应对早产危险因素,尤其是早期早产及中期早产的危险因素做到早识别、早干预,以延长孕周,改善围生儿结局。

