经会阴超声评估产后早期盆底功能的观察性研究
王亦丹,王明婷,陈伶,徐友娣,王雅萍
[南京医科大学附属南京医院(南京市第一医院) 1.妇产超声室,2.产科,江苏 南京 210000]
盆底功能障碍性疾病(pelvic floor disorders, PFD)是盆底支持组织缺陷或者受损性疾病,表现为尿失禁、盆腔脏器脱垂、慢性盆腔痛等,虽不危及生命,但对患者的身心健康和生活质量有着重大影响[1],其常见的原因包括年龄、肥胖、长期咳嗽等,有研究认为妊娠及分娩为PFD的独立危险因素[2]。因此,预防妊娠及分娩造成的PFD成为妇产科关注的重点。本研究旨在通过会阴超声观察不同分娩方式的初产妇及未生育女性盆底解剖结构及各项超声指标,希望通过盆底超声评估初产妇不同分娩方式对盆底功能的影响,为临床早期诊断及早期干预PFD提供更多依据和帮助,降低远期盆底损伤风险。
1 对象与方法
1.1 研究对象
选取2021年8月至2022年6月于南京市第一医院产科门诊建卡并分娩的单胎初产妇,产后6~8周进行产后复查并行经会阴盆底超声检查。纳入标准:单胎足月产初产妇,无泌尿生殖道感染史及手术史,恶露干净,可以配合完成有效Valsalva动作。排除标准:合并泌尿、生殖系统感染者,产前已确诊PFD者,分娩过程中有Ⅲ度及以上会阴裂伤者,产程延长者。共计纳入107例初产妇作为研究对象,根据分娩方式分为顺产组66例和剖宫产组41例。选取同期未生育女性50例为未生育对照组。记录年龄、孕前身体质量指数(BMI)、孕期体重增长、新生儿体重、分娩方式、孕期及产后有无尿失禁等基本信息。
1.2 超声检查方法
采用Nuewa I9型迈瑞彩色多普勒超声诊断仪(深圳迈瑞生物医疗电子股份有限公司)行超声检查,采用腹部三维容积探头扫描,频率为1.3~8.2 MHz,最大扫查角度为85°,检查前10 min嘱咐产妇排空膀胱,检查中膀胱残余尿量小于50 ml。产妇检查时取膀胱截石位,将耦合剂涂于探头表面并套上避孕套,将经腹三维容积探头放于会阴部两侧大阴唇之间,以耻骨联合下缘为参考线,获得盆底正中矢状面的标准图像,在产妇静息状态、最大Valsalva状态及缩肛状态下分别采集、测量及储存二维、三维及四维容积图像。所有操作由通过盆底超声培训考核的医师完成,每个指标测量3次,取平均值。
1.3 超声测量指标
超声测量静息状态、Vasalva状态下膀胱颈与耻骨联合后下缘的距离、膀胱后角、膀胱颈移动度、尿道旋转角以及肛提肌裂孔面积,缩肛状态肛提肌裂孔面积。观察尿道内口有无漏斗样改变,有无膀胱脱垂、子宫脱垂。
1.4 诊断标准
正常参考值:膀胱后角<140°(Valsalva状态),膀胱后角<110°(静息状态),最大Valsalva状态肛提肌裂孔面积<20 cm2,膀胱颈移动度<25 mm,尿道旋转角<45°,子宫、膀胱、直肠均位于耻骨联合后下缘参考线以上。
1.5 统计学处理

2 结 果
2.1 3组一般情况比较
剖宫产组产妇年龄比阴道分娩组及对照组大(P<0.001),且BMI值在3组中最高。剖宫产组与阴道分娩组产妇的孕期体重增长及新生儿体重差异无统计学意义(P>0.05)。见表1。

表1 阴道分娩组、剖宫产组及未生育对照组一般情况比较
2.2 3组静息状态及缩肛状态超声测量值比较
3组静息状态下膀胱颈与耻骨联合后下缘的距离、肛提肌裂孔面积比较差异有统计学意义(P<0.05),阴道分娩组肛提肌裂孔面积大于未生育对照组及剖宫产组(P<0.05)。3组膀胱后角差异无统计学意义(P>0.05)。3组缩肛状态下肛提肌裂孔面积差异有统计学意义(P<0.05),阴道分娩组肛提肌裂孔最大,与剖宫产组比较差异有统计学意义(P<0.05)。见表2。

表2 阴道分娩组、剖宫产组及未生育对照组静息状态、缩肛状态超声测量值比较
2.3 3组Valsalva状态超声指标比较
Valsalva状态3组膀胱颈与耻骨联合后下缘的距离、膀胱颈移动度、尿道旋转角及肛提肌裂孔面积差异有统计学意义(P<0.05),阴道分娩组膀胱颈移动度、膀胱后角、尿道旋转角及肛提肌裂孔面积均大于剖宫产组,差异有统计学意义(P<0.05)。阴道分娩组尿道旋转角及肛提肌裂孔面积均大于未生育对照组,差异有统计学意义(P<0.05)。剖宫产组尿道旋转角及肛提肌裂孔大于未生育对照组,但差异无统计学意义(P>0.05)。见表3。
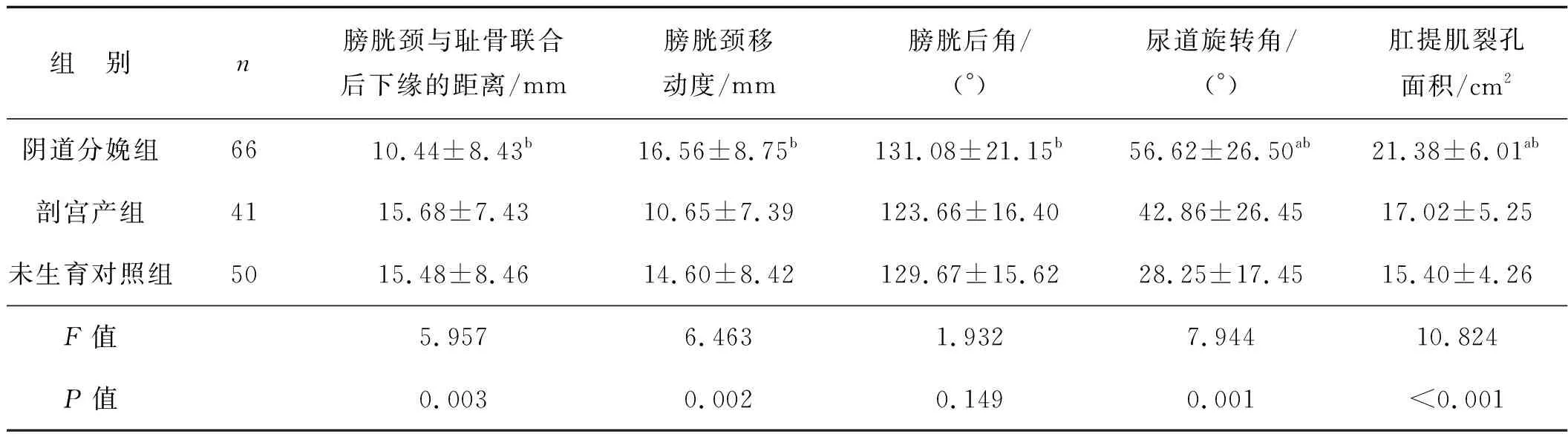
表3 阴道分娩组、剖宫产组及未生育对照组Valsalva状态超声测量值比较
2.4 产妇盆底功能损伤情况比较
Valsalva状态下顺产组尿道漏斗形成发生率、膀胱脱垂发生率均高于剖宫产组,但差异无统计学意义(P>0.05);两组间压力性尿失禁发生率差异有统计学意义(P<0.05),阴道分娩组明显高于剖宫产组。见表4。
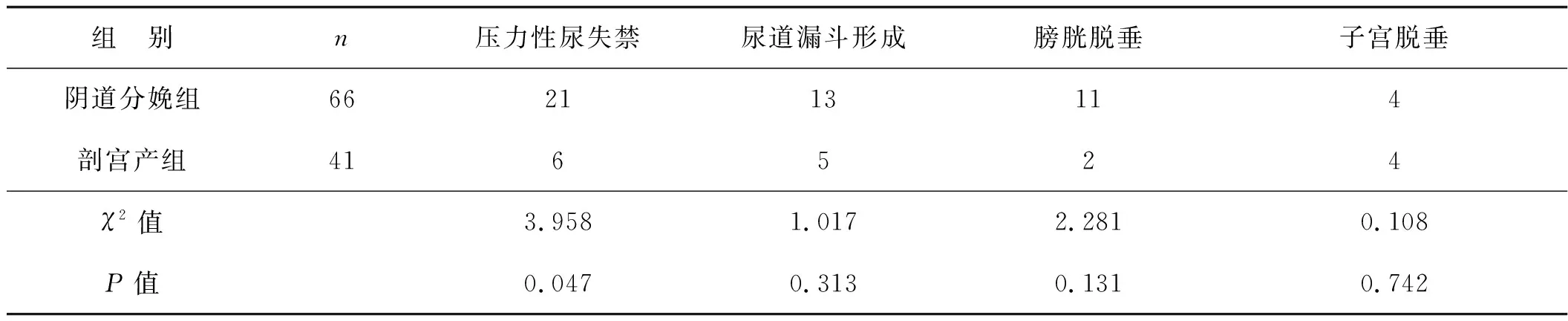
表4 阴道分娩组与剖宫产组盆底受损情况比较 例
3 讨 论
女性盆底是一个紧密而复杂的系统,由封闭骨盆出口的多层肌肉、筋膜及韧带等构成,类似“吊床”,对盆腹腔脏器起到承托作用。若因为各种原因其结构发生破坏或者损伤,“吊床”不再能承担前中后3个盆腔的脏器,则会产生PFD[3]。现阶段由于我国生育政策的放开,女性分娩次数的增多,对产后女性盆底功能的评估至关重要。本研究通过盆底超声量化分析妊娠以及不同分娩方式产妇的盆底功能,找寻盆底功能受损伤的因素,以求达到早期诊断、早期干预,延缓或避免后续PFD的发展,同时为后续妊娠提供指导,避免产生更严重的盆底损伤。
本研究发现不论选择怎样的分娩方式,肛提肌裂孔面积均会增大,而肛提肌裂孔面积多与盆腔脏器脱垂相关[4],由此说明妊娠过程本身对盆底组织产生损伤,从而影响盆底功能,此结果提示妊娠为盆底损伤的高危因素。本研究结果与马雪华等[4]研究相一致。其发生机制可能为增大的胎儿对于盆底组织的压迫不断加重,盆底结缔组织血液供应受到影响,加上孕期不断增加的激素的间接作用[5],导致盆底组织松弛,从而引起由肛提肌群及筋膜形成的肛提肌裂孔面积增大。同时妊娠过程中,由于增大的子宫挤压,膀胱颈及近端尿道向后下方移位,维持尿道闭合的结构及压力发生改变,导致膀胱颈移动度增加及尿道后角增大[6-7],本研究也得到相同的结果。当孕妇发生咳嗽、大笑甚至行走等腹压增大动作时,膀胱内压大于后尿道内压,会导致压力性尿失禁、盆腔脏器脱垂。
比较不同分娩方式产妇的盆底超声指标显示,阴道分娩组的与膀胱活动性相关指标即膀胱颈移动度、尿道旋转角、膀胱后角均较剖宫产组增高,差异有统计学意义,说明不同的分娩方式对盆底功能产生的影响并不相同,阴道分娩的损伤更大。其原因考虑有以下3个方面:第一,在阴道分娩过程中,胎儿通过产道下降,直接挤压位于子宫前方的膀胱,使其发生移位和倾斜导致膀胱后角、尿道旋转角度和膀胱颈移动度增加,进而影响盆底功能。肖汀等[8]研究认为,Valsalva动作时膀胱后角及膀胱颈移动度可作为评价尿道活动度的指标,膀胱颈移动度与压力性尿失禁程度呈正相关,移动度越大压力性尿失禁的程度越重。本研究阴道分娩组压力性尿失禁发生率为33.3%,远远高于剖宫产组。本研究压力性尿失禁的发生率高于李茗薇等[3]的研究,考虑与样本量相关,后续将扩大样本量继续研究。其次,产程中胎儿头部直接作用于肛提肌等盆底肌群,使其整体被牵拉产生机械性损伤。有文献[9]指出,在阴道分娩整个产程中,以第2产程的时间及产钳使用情况对盆底影响最为重要,过长的产程以及产钳使用均会加大盆底的损伤。最后,在产程中胎儿及其附属物长时间的压迫可能减少盆底支持结构的血液供应,使其发生缺氧、缺血,对盆底肌群及筋膜产生影响,从而对盆底结构及功能产生影响。而剖宫产时,胎儿经腹部切口娩出,相比阴道分娩产程中胎头下降、会阴裂伤、产钳牵拉等情况,其对盆底组织影响大大降低。因此阴道分娩相比于剖宫产对盆底的损伤更大,与刘文聪等[10]研究相一致。但现阶段对于是否选择剖宫产方式分娩以求保护盆底功能减少远期PFD的发生还存在争议。
肛提肌裂孔由耻骨联合、左右两侧耻骨支及肛提肌群共同组成,不但对盆腹腔脏器起承托作用,还参与到盆腔脏器的排泄、协同控制排尿等生理功能。盆底肌肉在分娩时延伸,肛提肌裂孔增大,使胎儿能够娩出。本研究结果显示,在受检者进行静息、Valsalva、缩肛3种状态时,阴道分娩组肛提肌裂孔面积均为最大。肛提肌裂孔面积反映了肛提肌群收缩能力及盆底周围肌肉及筋膜的松弛程度,与盆腔脏器脱垂密切相关。研究[11]发现阴道分娩时胎儿通过肛提肌裂孔娩出,盆底肌拉伸和扩张是未分娩状态下的1.47倍。阴道分娩过程中肛提肌群过度拉伸,甚至超过生理极限,部分阴道分娩女性分娩后被发现肛提肌撕裂[12],进而发展为PFD。本研究还发现阴道分娩组压力性尿失禁发生率高于剖宫产组,Valsalva动作时尿道漏斗形成率高于剖宫产组,但差异无统计学意义。国内外学者[6, 13-14]研究指出尿道漏斗形成被视为尿道括约肌功能缺陷的标志,可以评估和预测压力性尿失禁的发生。
综上所述,妊娠及分娩均会对盆底功能产生影响,且阴道分娩对于盆底组织的损伤较剖宫产更严重。盆底超声作为一种操作方便、可重复性强且无辐射的检查方法,可用于女性盆底功能及解剖结构的评估,通过量化盆底脏器位置的变化,可较早地发现无症状的PFD患者,以便临床医生及早提供康复指导。本研究量化了女性膀胱的活动性,更全面地评估分娩方式对膀胱尿道的影响,相比于磁共振,盆底超声能够实时监测盆底组织的运动情况,可随时指导病人动作,且在基层医院容易普及,使得女性盆底功能的评估更为准确和广泛。本研究的局限性在于样本量较小,未纳入产程时间的统计,且随访时间较短仅为产后早期,后续将扩大样本量并纳入阴道分娩中的各项因素,延长随访时间,探究阴道分娩中的各项因素与盆底的关系,了解不同产后康复方式以及不同开始康复时间对盆底的影响。

