白内障手术前后瞳孔直径、Kappa角及瞳孔中心位移的变化
王滨 马华锋 李会 马力兴
白内障患者对术后全程视力的需求逐渐增大,为满足其需求,可植入调节型、景深延长型或多焦点人工晶状体(Multifocal intraocular lens,MIOL),其中MIOL已在临床广泛使用。MIOL将光线分为2个或多个焦点,提供的近视力比单焦点晶状体更好,但术后视觉质量更容易受到瞳孔直径、Kappa角、瞳孔中心位移(Pupil centre shift,PCS)等的影响[1],对比敏感度更低,也更易出现眩光、光晕等视觉异常[2]。
研究表明,当瞳孔直径位于3.0~5.5 mm,Kappa角<0.5 mm时,方可在获得全程视力的同时尽量避免出现视觉异常[3]。有研究发现白内障患者手术后瞳孔直径将会减小,且术后瞳孔直径与年龄呈负相关,但瞳孔直径减小程度及其相关因素尚不清楚[4-6]。Wang等[7]发现白内障术后暗环境下Kappa角将减小,且术后Kappa角与年龄、眼轴长度无关,但关于Kappa角的研究大多停留在术前,术后较少,且术后明环境下Kappa角的变化情况尚不可知。Mabed等[8]发现PCS与性别、年龄、眼别及屈光不正均无相关关系,白内障术后PCS将会减小,但术后PCS方向的变化暂不清楚,且与PCS相关的研究鲜见报道。此外,上述各指标之间的关系也需进一步了解,尤其是PCS与瞳孔直径、Kappa角之间的关系尚不清楚。为此,本研究拟探讨白内障手术前后瞳孔直径、Kappa角、PCS大小及其方向的变化情况,了解与其变化相关的因素,为MIOL的选择提供理论依据。
1 对象与方法
1.1 对象
纳入标准:①角膜透明,无云翳、斑翳或白斑;②可配合测量(能标准摆放测量头位,找到视标);③无白内障手术外的眼部手术史、外伤史。
排除标准:①术前及术后检查时存在前房细胞等炎症反应;②眼压>21 mmHg(1 mmHg=0.133 kPa)的患者;③解剖结构异常,如瞳孔不规则、虹膜萎缩等;④除白内障外,有影响最佳矫正视力(BCVA)的眼病,如圆锥角膜、黄斑病变等;⑤发生瞳孔损伤、瞳孔欠圆、人工晶状体(IOL)移位等术中、术后并发症的患者;⑥术后1个月时未能按时随访。
连续纳入2022 年3—5 月在重庆医科大学附属第二医院江南院区眼科就诊的白内障患者147例(147眼),均选取第1只术眼用于分析;其中右眼57眼,左眼90眼;男62例,女85例;年龄51~88(68.4±10.2)岁,术前眼轴长度21.3~31.5(24.4±2.3)mm,术前前房深度2.5~4.6(3.1±0.4)mm。本研究遵循赫尔辛基宣言,获得重庆医科大学附属第二医院伦理委员会批准(批号:2022-90),所有纳入患者均签署知情同意书。
1.2 方法
1.2.1 手术方式 所有患者均行白内障超声乳化联合IOL植入术,在相同环境及仪器下由同一医师完成。术前散瞳、表面麻醉,消毒铺巾,行白内障双切口,注入黏弹剂,环形撕囊,水分离、分层,超声乳化吸核,I-A头抽吸残留皮质,抛光后囊,植入IOL,调整位置使其居中,抽吸残留黏弹剂,水密切口。
1.2.2 检查方法 受检者在暗室中适应15 min后,取坐位,将下颌置于视觉质量分析仪(KR-1W,日本Topcon公司)颌托上,调整高度使睑裂与标志线平齐,嘱睁眼注视物象。操纵手柄使瞳孔位于显示屏中央,先在暗视模式(0.02 lx)下测量3次,然后在明视模式(10.4 lx)下测量3次,结果取明暗模式下各自的平均值。
1.2.3 观察指标 在术前及术后1个月时,由同一技师采用视觉质量分析仪对147眼进行检查,检查均在上午9:00-12:00进行。对手术前后明视瞳孔直径(Photopic pupil diameter,PPD)及暗视瞳孔直径(Scotopic pupil diameter,SPD)、明视Kappa角(Photopic kappa,PK)及暗视Kappa角(Scotopic kappa,SK)、瞳孔中心位移大小(Pupil centre shift@size,PCS@S)及瞳孔中心位移方向(Pupil centre shift@angle,PCS@A)进行比较,评估手术前后2种视觉环境下眼部上述各指标变化情况。
1.2.4 测量参数的重复性评价 为了解视觉质量分析仪KR-1W测量SPD、PPD、SK、PK、PCS@S、PCS@A的重复性,另招募50例也满足上述纳入及排除标准的白内障患者作为研究对象,测量者使用KR-1W测量以上指标,在1周后再次进行测量,通过分析受试者内标准差(Standard deviation,Sw)、变异系数(Coefficient of variation,CoV)和组内相关系数(Intraclass correlation coefficient,ICC)来评估测量重复性。结果显示2 次测量的PPD、SPD、PK、SK及PCS@S的CoV均小于1%,ICC均大于0.95,而2次测量的PCS@A的ICC约为0.46,表明在白内障患者中,KR-1W测量的PPD、SPD、PK、SK及PCS@S具有良好的测量重复性,而测量的PCS@A重复性较差。
1.3 统计学方法
前瞻性临床研究。采用SPSS 26.0统计学软件进行数据分析。使用Shapiro-Wilk或Kolmogorov-Smirnov检验数据是否符合正态分布。PPD、SPD符合正态分布,采用表示,手术前后数据比较采用配对t检验;PK、SK、PCS@S及PCS@A不符合正态分布,采用M(Q1,Q3)表示,手术前后数据比较采用Wilcoxon符号秩检验。相关性分析采用Pearson相关分析或Spearman相关分析。以P<0.05为差异有统计学意义。
2 结果
2.1 手术前后SPD、PPD、SK、PK、PCS@S、PCS@A的分布及变化
纳入患者的术后SPD、PPD均小于术前,差异有统计学意义(t=16.61,P<0.001;t=13.12,P<0.001),见表1。术前SPD≥6 mm、≥5.5 mm及≥3 mm者分别为6眼(4%)、24眼(17%)及144眼(100%),术后分别为5眼(3%)、6眼(4%)及140眼(97%)。术前PPD<3 mm者为44眼(31%),术后为67眼(48%)。术前SPD、PPD位于3.0~5.5 mm者分别为120眼(83%)、99眼(69%),术后分别为134眼(93%)、75眼(52%)。术后SPD及PPD较术前分别减小了(0.42±0.31)(0.24±0.22)mm;SPD及PPD变化≥1 mm者共有9眼(3%),变化≥0.5 mm者共有62眼(22%)。

表1.手术前后明暗环境下瞳孔相关参数情况Table 1.Pupil related parameters in photopic and scotopic environment before and after surgery
手术前后SK差异无统计学意义(Z=-1.04,P=0.295),而PK较术前增大了(0.12±0.29)mm,且手术前后PK 差异有统计学意义(Z=-3.52,P<0.001)。术前SK≥0.3 及≥0.5 mm者分别为57眼(49%)、32眼(28%),术后分别为68眼(59%)、27眼(23%);术前PK≥0.3及≥0.5 mm者分别为38眼(37%)、22眼(21%),术后分别为68眼(66%)、38眼(37%)。见表1。
术后PCS@S均小于术前、PCS@A较术前顺时针变化,差异均有统计学意义(Z=-3.78,P<0.001;Z=-1.76,P=0.042),见表1。术后PCS@S平均较术前减小了22%。术前、术后PCS@S>0.25 mm者分别为4眼(3%)、2眼(2%),均无超过0.5 mm者。术前PCS@S≤0.1 mm者有56眼(47%),术后有87眼(74%)。无论术前术后,暗视瞳孔中心均主要位于明视瞳孔中心的上方,见图1。
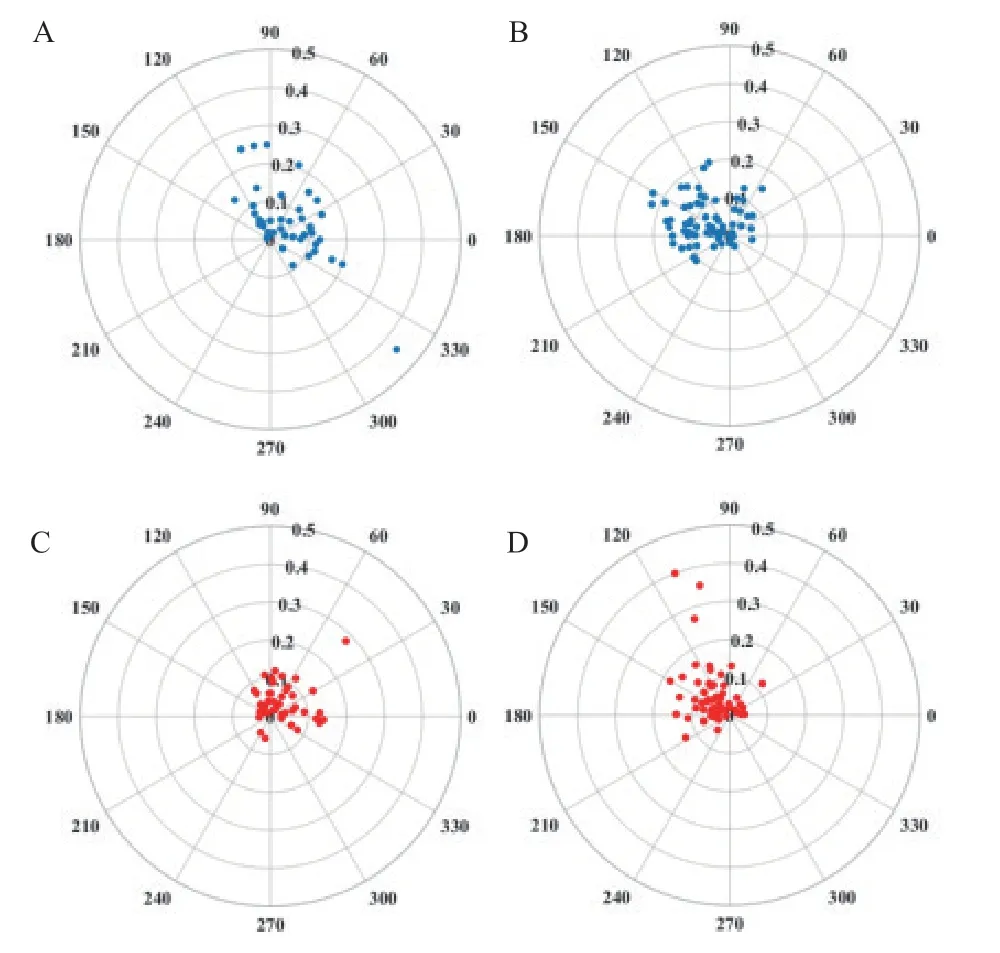
图1.白内障手术前后PCS的矢量分布半径表示位移大小(mm),0、90、180、270分别指双眼3、12、9、6点位。A:右眼术前PCS(n=43);B:左眼术前PCS(n=52);C:右眼术后PCS(n=41);D:左眼术后PCS(n=75)。部分患者配合欠佳,仅提取配合良好的该部分指标,故各观察指标的样本量有所不同Figure 1.Vector distribution of PCS value before and after cataract surgeryThe radius represents the shift distance (mm).Value 0,90,180 and 270 refer to points 3,12,9 and 6 of both eyes respectively.A: The PCS of the right eye before surgery (n=43).B: The PCS of the left eye before surgery (n=52).C: The PCS of the right eye after surgery (n=41).D: The PCS of the left eye after surgery (n=75).Some patients did not cooperate well,so we only extracted the parameters with good cooperation.PCS,pupilcentre shift.
右眼术后SPD、PPD均小于术前(t=10.91,P<0.001;t=8.02,P<0.001);手术前后SK差异无统计学意义(Z=-1.24,P=0.212),术后PK较术前增大(Z=-2.21,P=0.027);术后PCS@S小于术前(Z=-2.95,P<0.001),PCS@A较术前顺时针变化(Z=-0.69,P=0.049)。左眼术后SPD、PPD均小于术前(t=12.73,P<0.001;t=10.51,P<0.001);手术前后SK差异无统计学意义(Z=-0.27,P=0.790),术后PK较术前增大(Z=-2.77,P=0.006);术后PCS@S小于术前(Z=-2.52,P=0.012),PCS@A较术前顺时针变化(Z=-2.96,P=0.003)。右眼与左眼的改变一致,且二者与总体的改变均一致。
2.2 生物学特征与术后各观察指标的关系
对生物学特征与术后观察指标的相关性分析显示,年龄与术后SPD、PPD均呈负相关(r=-0.38,P<0.001;r=-0.29,P<0.001),与术后SK、PK均呈正相关(r=0.28,P=0.002;r=0.33,P=0.001);前房深度与术后SPD、PPD均呈正相关(r=0.31,P<0.001;r=0.24,P=0.004),与术后SK、PK均呈负相关(r=-3.00,P=0.001;r=-0.27,P=0.006);眼轴长度与术后SK、PK均呈负相关(r=-0.21,P=0.026;r=-0.24,P=0.013)。在术前和术后,右眼PCS@A均比左眼更接近3点钟方向,差异均有统计学意义(术前:t=-6.92,P<0.001;术后:t=-6.71,P<0.001)。术后SPD、SK、PPD、PK、PCS@S、PCS@A均与术前相应值呈正相关(r=0.22~0.92,均P<0.05)。
2.3 生物学特征与各观察指标手术前后变化量的关系
对患者的生物学特征与各观察指标手术前后变化量的相关性分析显示,性别与SPD、PPD变化量均无相关性(r=0.13,P=0.142;r=0.13,P=0.142)。前房深度、眼轴长度与SK变化量呈负相关(r=-0.22,P=0.020;r=-0.21,P=0.025),即前房越浅,眼轴长度越短,手术前后SK变化越大;前房深度与PPD变化量呈负相关(r=-0.19,P=0.024),前房越浅,手术前后PPD变化越大。前房深度<2.5 mm者PPD平均减小了8.6%,前房深度≥2.5 mm者平均减少了6.8%。SPD、PPD、SK、PK、PCS@S及PCS@A手术前后的变化量均与其术前对应值呈正相关(r=0.28,P=0.001;r=0.21,P=0.015;r=0.70,P<0.001;r=0.53,P<0.001;r=0.68,P<0.001;r=0.65,P<0.001),观察指标术前值越大,则该指标术后变化越大。术前SPD>5.5 mm者术后平均减小了11.2%,SPD≤5.5 mm者平均减少了8.6%;术前PPD>4.0 mm者术后平均减小了7.5%,PPD≤4.0 mm者平均减少了6.4%。
2.4 各观察指标之间的关系
在术前和术后,SPD和PPD均呈正相关(术前:r=0.82,P<0.001;术后:r=0.86,P<0.001);SK和PK均呈正相关(术前:r=0.70,P<0.001;术后:r=0.65,P<0.001),而SK和SPD之间、PK和PPD之间均无相关性(术前:r=-0.18,P=0.054;r=0.04,P=0.671;术后:r=-0.06,P=0.552;r=0.16,P=0.103)。在术前和术后,PCS@S与SK均呈正相关(术前:r=0.38,P<0.001;术后:r=0.26,P=0.010),PCS@S与SPD、PPD均无相关性(术前:r=-0.05,P=0.616;r=-0.002,P=0.986;术后:r=-0.03,P=0.753;r=0.005,P=0.959)。且SPD变化量和PPD变化量呈正相关(r=0.86,P=0.001),SK变化量和PK变化量呈正相关(r=0.53,P<0.001)。
3 讨论
随着MIOL应用的增加,与其视觉效果相关的眼部生物学特征得到的关注也逐渐增加,但白内障手术后瞳孔直径、Kappa角、PCS的变化情况尚不明确。本研究发现,与白内障术前相比,术后SPD、PPD均减小;术后SK无明显变化,PK增大;术后PCS@S减小,PCS@A较术前顺时针变化,且无论术前和术后,双眼暗视瞳孔中心均主要位于明视瞳孔中心的上方。
本研究发现术后SPD比术前减小了(0.42±0.31)mm,在Kanellopoulos和Asimellis[9]的研究中手术前后减小了(0.27±0.22)mm,相关研究中最大变化值为(0.8±0.42)mm[6];术后PPD比术前减小了(0.24±0.22)mm,在Ordiñaga-Monreal等[5]的研究中男性减小了0.11 mm,女性减小了0.04 mm,且二者差异有统计学意义,而本研究中不同性别患者的PPD减小程度差异无统计学意义。白内障手术后SPD比PPD减小更多,且二者变化量呈正相关(r=0.86,P=0.001)。手术前后SPD、PPD变化≥1 mm者占3%,≥0.5 mm者占22%,与Sahbaz等[6]的研究结果相近。本研究中术前瞳孔越大,术后减小得越多,SPD>5.5 mm者术后平均减小了11.2%,SPD≤5.5 mm者平均减少了8.6%;PPD>4.0 mm者术后平均减小了7.5%,PPD≤4.0 mm者平均减少了6.4%。PPD减小量与前房深度呈负相关,前房深度<2.5 mm者术后PPD平均减小了8.6%,前房深度≥2.5 mm者平均减少了6.8%,与Kanellopoulos和Asimellis[9]的结果相近。对于植入MIOL的患者,中国专家共识建议瞳孔直径位于3.0~5.5 mm,如此方可在获得不错近视力的同时尽量避免眩光、光晕等术后视觉异常的发生[3]。本研究中,术前SPD及PPD位于3.0~5.5 mm者分别约83%、69%,术后分别约93%、52%。相比于术前,术后SPD在建议范围内增加,考虑与部分术前SPD>5.5 mm者术后减小到范围内有关;术后PPD在建议范围内减少,考虑与部分术前PPD>3 mm者术后减小到范围外有关。Fernández等[10]发现植入MIOL后的患者中PPD位于3.0~5.5 mm者仅15.5%,与本研究差异较大,考虑与该研究中的明环境光照强度更强、瞳孔直径<3 mm者更多有关。本研究发现,白内障患者术后瞳孔直径将会减小,其中SPD比PPD变化更明显,且术前瞳孔越大者术后减小得越多,故若患者术前SPD>5.5或6 mm,仍可考虑植入MIOL;而如果患者术前PPD仅3 mm左右,考虑术后会进一步减小,需提前告知患者术后明环境下近视力可能有所受限,尤其是前房较浅的患者。然而,术后瞳孔直径减小也存在有利之处,因为较小的瞳孔可减小残留屈光不正或散光对视力的影响,一方面有助于获得更佳远视力;另一方面,对于术前瞳孔较小拟植入MIOL的患者,可以考虑降低对散光的要求。
对于植入MIOL的患者,为尽量避免出现视觉异常,有研究建议Kappa角<0.5 mm[3],也有研究建议≤0.3[11]或0.4 mm[12]。本研究中,术前SK≥0.3 mm、≥0.5 mm者分别约49%、28%,术后分别约59%、23%;术前PK≥0.3 mm、≥0.5 mm者分别约37%、21%,术后分别约66%、37%,且白内障术后PK增大(P<0.001),SK无明显变化(P=0.295),而Wang等[7]发现白内障术后SK减小,考虑该研究纳入了低视力患者,而低视力患者固视能力较差,会影响术前Kappa角测量的准确性。Wang等[7]发现SK变化量与性别、眼别、年龄均无相关性,与本研究一致。本研究还发现SK变化量和前房深度、眼轴长度均呈负相关,与术前SK呈强正相关,PK变化量也和术前PK呈正相关。因此,对于术前Kappa角较大的患者,术后SK与术前相近,而PK还可能增大,故应谨慎选择MIOL。此外,对于术前PK≥0.3 mm者,应告知术后PK可能增大,进而出现明环境下的视觉异常。
Tchah等[1]发现MIOL植入后的视觉异常和PCS@S呈正相关,其相关强度甚至大于Kappa角,但临界值目前尚不清楚。本研究中术前、术后PCS@S>0.25 mm者分别为4 眼(3%)、2 眼(2%),均无超过0.5 mm者,与Mabed等[8]的研究相近,该研究中近视及远视人群PCS@S分别为(0.11±0.07)mm、(0.12±0.07)mm,近远视人群中PCS@S>0.3 mm者为2%。本研究PCS@S由术前的0.1(0.05,0.13)mm减小到术后的0.06(0.04,0.1)mm,差异有统计学意义,平均较术前减小22%,与Kanellopoulos等[13]的研究相近,该研究中PCS@S由术前平均0.12 mm减小至术后的0.05 mm(P<0.05),平均减小58%;而涂海霞等[14]的研究中术前PCS@S[0.1(0.07,0.14)mm]与术后PCS@S[0.08(0.04,0.13)mm]无明显差异(P>0.05),考虑与该研究的样本量较少有关。本研究发现,手术前后PCS@S减小量与术前PCS@S呈正相关,与年龄、前房深度、眼轴长度无明显相关性。本研究发现手术前后PCS@S极大值均较少,故PCS@S不是选择MIOL的主要阻碍因素;此外,术后PCS@S会减小,若患者术前PCS@S较大,根据情况仍可考虑植入MIOL。对于不同亮度的PCS@A,相关研究鲜见报道。Mabed等[8]发现正常人右眼低亮度瞳孔中心(大瞳孔)位于高亮度瞳孔中心(小瞳孔)的上方轻度偏左,左眼则位于左侧轻度偏上,与本研究一致。本研究中右眼手术前后PCS@A中位数分别为100°、89°,左眼分别为179°、144°;无论术前和术后,双眼暗视瞳孔中心均主要位于明视瞳孔中心的上方。
本研究双眼之间术前及术后PCS@A均不同,右眼均比左眼更接近3 点钟方向,与Mabed等[8]的研究一致,考虑系双眼解剖不同所致。年龄越大,手术后SPD、PPD越小,与Ordiñaga-Monrea等[5]的研究一致;而随着年龄增大,手术后SK及PK均越大。前房越深,手术后SPD及PPD均越大,手术后SK及PK均越小。眼轴长度越长,手术后SK及PK越小。Meng等[15]调查了15 127例白内障患者,也发现Kappa角与年龄呈正相关,与眼轴长度及前房深度呈负相关,与本研究均一致。手术前后SPD和PPD之间均呈正相关。手术前后SK与PK之间均呈正相关,而SK和SPD之间、PK和PPD之间均无相关性,与Reinstein等[16]的研究一致。无论术前术后,PCS@S与SK均呈正相关,PCS@S与SPD、PPD均无相关性。手术前后SPD与PPD变化量呈正相关,SK变化量与PK变化量也呈正相关。
各研究结果之间的差异,可能与研究人群年龄、测量仪器、测量环境以及术后测量的时间点等的差异有关[6]。对于手术前后相关指标的变化,可能的原因如下:①平均厚4.4 mm的晶状体手术后替换为约1 mm厚的IOL,后房空间变大,虹膜收缩肌运动更加自由[5-6];②术中超声乳化能量对虹膜肌肉及结构造成损伤,引起瞳孔直径、形状及其中心的改变[7,17];③术后眼内炎症的影响;④手术前后视轴发生变化[7],角膜反射点随之变化,进而引起Kappa角的改变;⑤术后IOL透光性更好,对于外界相同亮度的光线,感光细胞比术前感知到更多,对刺激瞳孔收缩的作用更强[13];但对于以上影响因素,何者占主要地位需进一步研究。已发现白内障手术植入IOL后,前后房空间增大,虹膜运动受限减小,瞳孔更小、更圆,偏心率更低[9],明暗环境下的瞳孔中心更加集中,PCS@S更小,而Kappa角在受视轴及瞳孔中心的双重影响下,SK无明显变化,PK增大。
本研究在术前及术后1个月时通过裂隙灯显微镜检查排除存在炎症反应的患者,但仅凭肉眼观察,并不能完全排除炎症的影响,今后可延长随访时间到术后3个月以减轻炎症的影响。此外,本研究仅观察了术后1个月的情况,随访更短或更长时间可能会获得不同的结果,未来可在多个时间点进行测量,以获取术后瞳孔直径、Kappa角及PCS的动态变化。本研究测量的相关指标及分析结果仅对应于KR-1W明视10.4 lx及暗视0.02 lx这2种照明度,而不是全范围亮度的自然光,可在其他照明度下再探索其变化情况。此外,受研究仪器功能所限,本研究未能测量手术前后Kappa角角度的变化,未来需对该方面进行补充。
综上所述,本研究发现白内障手术后的患者,SPD、PPD均会减小,尤其是术前瞳孔直径较大的患者;PCS@S减小,瞳孔集中性增加;PCS@A顺时针变化,且无论术前和术后,双眼暗视瞳孔中心均主要位于明视瞳孔中心的上方;PK增大,SK无明显变化;白内障术前选择IOL时应考虑以上改变。未来需测量远近期多个时间点的瞳孔直径及Kappa角的变化情况,以观察其动态变化。今后MIOL除了努力提高全程视力外,同时应致力于降低瞳孔直径、Kappa角、散光等对其功能的影响,提高对异常值的耐受,使更多人能够获益于MIOL。
利益冲突申明本研究无任何利益冲突
作者贡献声明王滨:收集数据,参与选题、设计及资料的分析和解释;撰写论文;根据编辑部的修改意见进行修改。马华锋:参与选题、设计和修改论文的结果、结论。李会、马力兴:参与选题、设计、资料的分析和解释,根据编辑部的修改意见进行核修

