基于多模态超声的原发性甲状腺淋巴瘤诊断模型构建分析
刘雪平 周余旺 刘庆华 邱俊芬
[摘要] 目的 构建基于多模态超声的原发性甲状腺淋巴瘤诊断预测模型,并分析其预测效能。方法 回顾性选取2015年1月至2020年3月衢州市人民医院收治的30例原发性甲状腺淋巴瘤(primary thyroid lymphoma,PTL)患者(PTL组)和30例桥本甲状腺炎(hashimoto thyroiditis,NHT)患者(NHT组)为研究对象,所有患者均接受组织病理学检查及多模态超声检查,评估PTL和NHT结节在多模态超声检查上的成像特征参数差异,对有价值的参数进行多因素Logistic回归分析,绘制受试者操作特征(receiver operating characteristic,ROC)曲线,分析预测模型的诊断效能。结果 多模态超声检查显示,PTL组和NHT组成像特征参数比较,结节最大直径、达峰时间(time to peak,TTP)比、时间-强度曲线(time-signal intensity curve,TIC)面积比、血管分布、峰值强度(peak intensity,PI)比及向心增强型,差异有统计学意义(P<0.05)。多因素Logistic回归分析显示结节最大直径、TTP比、TIC面积比、血管分布、PI比是PTL的诊断因子。ROC曲线显示诊断模型曲线下面积为0.940,特异性为93.43%,敏感度为92.74%。结论 在原发性甲状腺淋巴瘤诊断中,通过多模态超声检查患者甲状腺结节最大直径、TTP比、TIC面积比、血管分布、PI比建立的预测模型可用于鉴别诊断PTL和NHT。
[關键词] 多模态超声;原发性甲状腺淋巴瘤;桥本甲状腺炎;诊断预测模型
[中图分类号] R445.1 [文献标识码] A [DOI] 10.3969/j.issn.1673-9701.2023.02.017
[Abstract] Objective To construct a multimodal ultrasound-based diagnostic and predictive model for primary thyroid lymphoma and analyze its predictive performance. Methods Thirty patients with primary thyroid lymphoma (PTL) (PTL group) and thirty patients with hashimoto thyroiditis (NHT) (NHT group) admitted to Quzhou People's Hospital from January 2015 to March 2020 were retrospectively selected as the research subjects. All patients underwent histopathological examination and multimodal ultrasonography to evaluated the differences in imaging characteristic parameters of PTL and NHT nodules on multimodal ultrasonography. Multivariate Logistic regression analysis was performed on valuable parameters, and receiver operating characteristic (ROC) curve was drawn to analyze the diagnostic performance of the predictive model. Results Multimodal ultrasonography showed that there were statistically signficant differences between the PTL and NHT groups in the imaging characteristic parameters diameter, time to peak (TTP) ratio, time-signal intensity curve (TIC) area ratio, blood vessel distribution, peak intensity (PI) ratio and centripetal enhancement (P<0.05). Multivariate Logistic regression analysis showed that nodule maximum diameter, TTP ratio and TIC area ratio, vascular distribution, and PI ratio were the diagnostic factors of PTL. The ROC curve showed that the diagnostic model area under the curve was 0.940, the specificity was 93.43%, and the sensitivity was 92.74%. Conclusion In the diagnosis of primary thyroid lymphoma, the prediction model established by multimodal ultrasound examination of the maximum diameter of the patient's thyroid nodule, TTP ratio, TIC area ratio, blood vessel distribution, PI ratio can be used to differentially diagnose PTL and NHT.
[Key words] Multimodal ultrasound; Primary thyroid lymphoma; Hashimoto thyroiditis; Diagnostic predictive models
桥本甲状腺炎是一种常见的自身免疫性甲状腺疾病,常伴有甲状腺功能减退[1]。随着疾病的发展,桥本甲状腺炎可发展为原发性甲状腺淋巴瘤(primary thyroid lymphoma,PTL),约80%的PTL患者有橋本甲状腺炎病史[2]。PTL是一种罕见的恶性肿瘤,占所有甲状腺恶性肿瘤的5%[3],但PTL的治疗策略不同于其他种类的甲状腺肿瘤,因此早期诊断和治疗可以避免大范围手术并改善预后。超声是诊断PTL的常用影像学检查手段,包括二维超声、彩色多普勒、超声造影等,虽然二维超声特征如低回声、后部声学增强、血管丰富等可提示PTL[4],但具有一定的主观性,且在桥本甲状腺炎的背景下,良恶性病变之间的超声表现重叠,增加了常规超声诊断PTL的难度。研究显示,多模态超声可提高临床诊断正确性,通过联合多种成像技术,融合不同模态图像,完成信息互补[5],在甲状腺乳头状癌的诊断中显示出显著诊断效能[6]。因此,本研究将多模态超声应用于PTL诊断中,构建PTL诊断预测模型并分析其预测效能。
1 资料与方法
1.1 一般资料
回顾性选取2015年1月至2020年3月衢州市人民医院收治的30例原发性甲状腺淋巴瘤(primary thyroid lymphoma,PTL)患者(PTL组)和30例桥本甲状腺炎(Hashimoto thyroiditis,NHT)患者(NHT组)为研究对象,年龄40~70岁,平均(55.33±10.72)岁。纳入标准:①均经组织病理学检查确诊[7];②接受多模态超声;③首次确诊;④签署知情同意书。排除标准:①甲状腺结节过大,无足够结节周围实质进行超声造影(contrast enhanced ultrasound,CEUS)定量分析者;②既往甲状腺病史,颈部手术史者;③合并其他肿瘤者。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经衢州市人民医院医学伦理委员会批准[伦理审批号:伦审LD第(2019-81)号]。
1.2 方法
1.2.1 常规超声检查 使用iU22 US系统(Phillips Healthcare,Bothell,美国),5~12MHz超声换能器进行常规超声检查。选择清晰二维切面,多角度观察患者甲状腺结节的内部结构、回声、形态、边缘,根据甲状腺超声影像和数据报告系统(thyroid imaging reporting and data system,TI-RADs)分类标准将观察到的结节进行分类并保留数据。
1.2.2 CEUS检测方法 使用iU22 US系统实时、低机械指数为0.06的反向脉冲成像技术进行检查。经患者前壁浅静脉建立静脉通路,注射2.0ml超声造影剂SonoVue(Bracco,意大利),后用5ml盐水溶液冲洗,同时启动定时器,连续记录CEUS动态视频90s。
1.3 观察指标
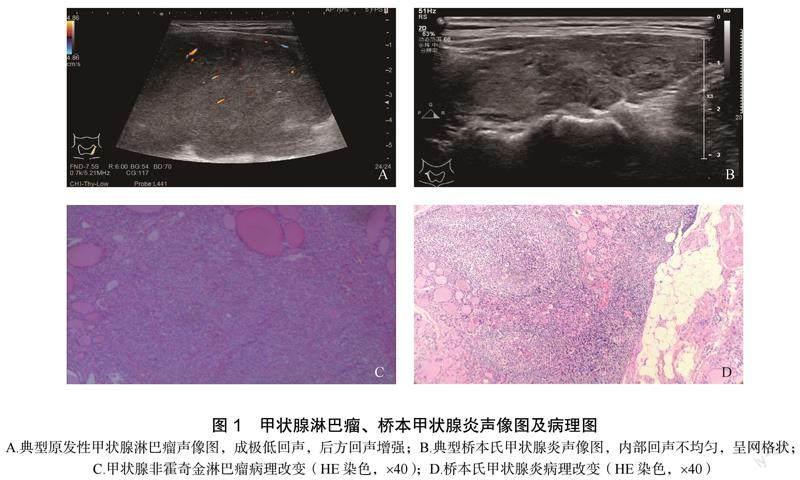
1.3.1 常规超声成像特征 评估结节最大直径、结节的数量、形状(高径大于横径或横径大于高径)、边缘(光整或不光整)、内部回声(低回声、等回声或高回声)、后声增强(存在或不存在)、钙化(存在或不存在)、血管分布(无、内部、外周或内外混合)。甲状腺淋巴瘤、桥本甲状腺炎声像图及病理图,见图1。
1.3.2 CEUS成像特征 包括增强模式、程度和均匀性。根据造影剂进入结节的方式,将增强模式定义为向心灌注(造影剂从周围区域向中心填充病灶)和同步灌注(造影剂同时填充周围区域和病灶中心)。对于周围甲状腺实质,病变增强程度分为高增强、等强化和低强化。根据造影剂在病灶内是否均匀分布,增强均匀性分为均质性和非均质性。使用Q-LAB软件(Philips Healthcare,Bothell,美国)对结节进行CEUS参数分析,并生成感兴趣区域(region of interest,ROI)内的时间-强度曲线(time-signal intensity curve,TIC),主要的CEUS量化参数包括峰值强度(peak intensity,PI)、达峰时间(time to peak,TTP)、TIC面积。此外,通过病变的ROI与甲状腺实质背景的ROI的比值进一步计算PI、TTP和TIC面积的比值指标。
为保证数据的有效性,在图像解读及资料收集过程中均由相同两名主治医师按统一标准和方法进行评估、收集、整理及录入,整理数据时剔除部分不合理数据,数据均采用Epidata 3.1软件进行平行双录入。
1.3 统计学方法
采用SPSS 20.0统计学软件对数据进行处理分析,符合正态分布的计量资料采用均数()标准差表示,组间比较采用t检验,不符合正态分布采用Mann-Whitney U检验;计数资料采用例数(百分比)[n(%)]表示,组间比较采用χ2检验;多因素分析采用Logistic回归方程分析;通过R3.6.1建立列线图预测模型,计算C指数并绘制内部验证曲线,P<0.05为差异有统计学意义。
2 结果
2.1 临床资料比较
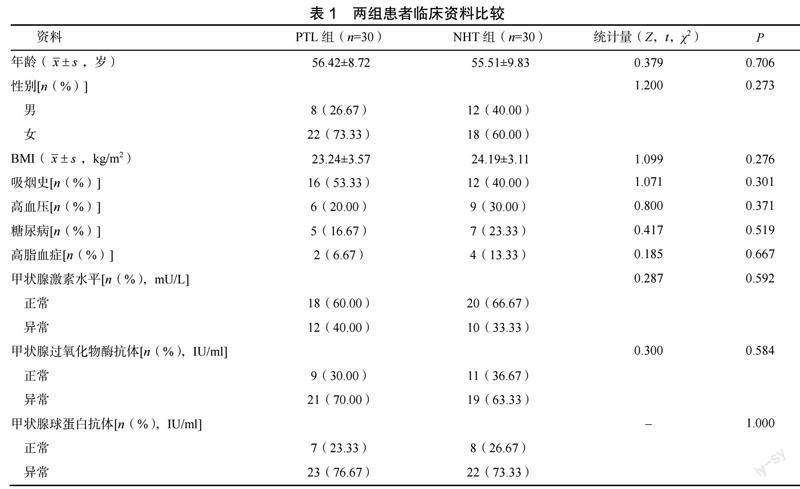
两组患者年龄、性别等临床资料比较,差异无统计学意义(P>0.05),见表1。
2.2 PTL和NHT结节患者多模态超声特征比较
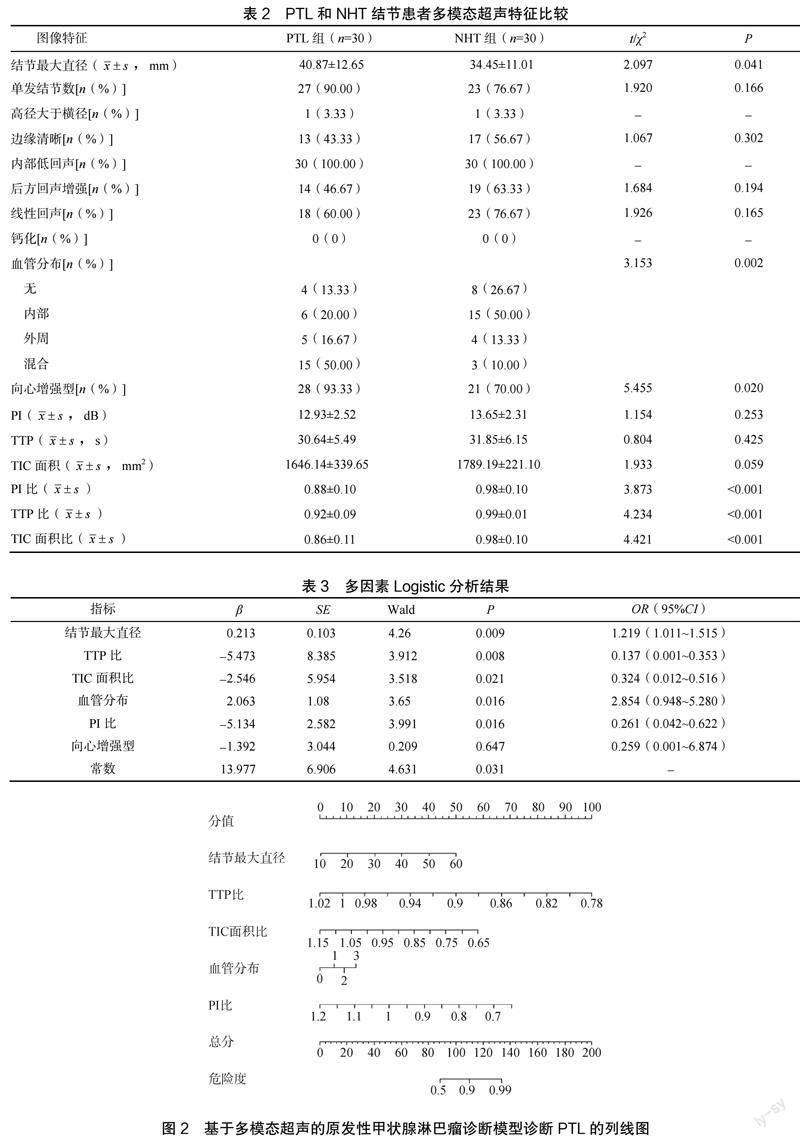
多模态超声检查显示PTL和NHT成像特征参数在结节最大直径、TTP比、TIC面积比、血管分布、PI比及向心增强型比较,差异有统计学意义(P< 0.05),见表2。
2.3 多因素Logistic回归分析
多因素Logistic回归分析显示,结节最大直径、TTP比、TIC面积比、血管分布、PI比是PTL的诊断因子(P<0.05),见表3。
2.4 PTL的诊断模型构建与验证
根据多因素Logistic分析结果及拟合方程建立诊断模型,诊断模型的列线图见图2。经Bootstrap自抽样方法对验证集进行内部验证,活动校正曲线,见图3。校正曲线显示列線图模型预测可能性绝对误差为0.040。诊断模型的曲线下面积为0.940,特异性为93.43%,敏感度为92.74%,见图4。
3 讨论
PTL是一种较为罕见的恶性肿瘤,表现为甲状腺肿瘤迅速增大并伴有气管、喉部受压症状等[8]。近80%的PTL患者患桥本甲状腺炎,但只有约0.6%的桥本甲状腺炎患者会发展成为PTL[9]。绝大部分PTL对化疗、放疗敏感,因此早期诊断并尽早放化疗对延长患者生存期有重要意义。随着超声仪器分辨率的提高和超声技术在甲状腺结节筛查中的广泛应用,许多甲状腺肿瘤可以被早期诊断,但常规超声诊断存在主观性,且合并桥本甲状腺炎的PTL患者可显示不均匀的实质回声降低和血管分布增加,导致常规超声诊断受限[10]。因此,寻找新型诊断方式以克服不均匀的实质回声降低和血管分布增加对诊断准确性的影响,对提高PTL准确性具重要意义。多模态超声诊断是通过融合不同模态图像的信息,反映甲状腺不同性质,实现了从单一模态诊断准确性较低的状态到联合超声多模态诊断甲状腺结节信息的互补。既往研究证实多模态超声诊断可提高乳腺结节的诊断效能[11],因此本研究将其应用于PTL诊断中并构建基于多模态超声的PTL诊断预测模型,验证其效能。
超声特征如低回声、后方声学增强和强回声线有助于预测甲状腺淋巴瘤,但上述表现均不具有特异性,不同研究结果也存在差异。Li等[12]表明超声后方增强是诊断PTL的唯一特征表现,线性回声间隔在检测中不易被发现。另有研究显示,76.9%的PTL病灶中具有线性回声间隔的异质低回声,且后方声学增强不明确[13]。而NHT在超声上的回声表现取决于局灶性淋巴细胞浸润的严重程度,Wang等[14]关于NHT病变的调查中发现,NHT结节表现出更多的高回声外观,而其他研究指出多数NHT病变表现为低回声,边缘不明确[15]。本研究结果显示,14例PTL患者观察到后方回声增强,但与NHT比较,差异无统计学意义,可能是增强的后方回声源于超声易穿透密集且均匀增殖的淋巴瘤细胞,当同时存在桥本甲状腺炎时,淋巴细胞浸润破坏滤泡细胞后出现纤维化结构,导致反射或吸收超声。
目前的研究显示,形状、边缘、内部和后方回声等常规超声特征都不能区分PTL和NHT。Penta等[16]提出了类似的观点,即淋巴瘤与假瘤无法区分。但在结节最大直径方面,观察到PTL较NHT更大,混乱血管分布更多。在Yu等[17]的研究中也证实中央血流模式有利于PTL的诊断,且在13个PTL病变中有可观察到有61.5%的混乱血管分布增加。本研究结果显示,混乱血管分布可作为诊断PTL的CEUS特征,在区分患者的PTL和NHT方面也具价值,该特征表现可能为甲状腺实质的异质性和血管丰富情况差异差异所致[18]。在PTL和NHT的鉴别中,病灶与相应实质的参数比表现优于单个病灶的参数,这与之前的研究一致[19]。其中,通过CEUS识别甲状腺结节时,比率指数可以消除甲状腺背景和个体差异的影响。此外,通过3个比率、CEUS成像特征及常规超声联合诊断中表现出出色的诊断效率,在临床上可避免不必要的侵入性活检。
综上所述,在原发性甲状腺淋巴瘤诊断中,通过多模态超声检查患者甲状腺结节最大直径、TTP比、TIC面积比、血管分布、PI比建立的预测模型可用于鉴别诊断PTL和NHT。但本研究也存在诸多局限,由于PTL患病率低,纳入的病例非常有限,同时所有入组的结节都可能怀疑恶性并进一步安排活检,可能导致不可避免的选择偏差。另外,考虑影像学图像质量,在检测甲状腺结节的过程中选择了甲状腺实质分析参考,未纳入弥漫型PTL,因此得出的CEUS诊断标准是否适用于所有类型的PTL还需要进一步研究。
[参考文献]
[1]彭登付, 李海金, 董良, 等. 原发性甲状腺淋巴瘤一例[J]. 浙江临床医学, 2018, 20(7): 13101311.
[2]SILVA DE MORAIS N, STUART J, GUAN H, et al. The impact of hashimoto thyroiditis on thyroid nodule cytology and risk of thyroid cancer[J]. J Endocr Soc, 2019, 3(4): 791800.
[3]TRAVAGLINO A, PACE M, VARRICCHIO S, et al. Hashimoto thyroiditis in primary thyroid non-hodgkin lymphoma[J]. Am J Clin Pathol, 2020, 153(2): 156164.
[4]YANG L, ZHAO H, HE Y, et al. Contrast-enhanced ultrasound in the differential diagnosis of primary thyroid lymphoma and nodular hashimoto's thyroiditis in a background of heterogeneous parenchyma[J]. Front Oncol, 2020, 10(1): 597975.
[5]PEI S, CONG S, ZHANG B, et al. Diagnostic value of multimodal ultrasound imaging in differentiating benign and malignant TI-RADS category 4 nodules[J]. Int J Clin Oncol, 2019, 24(6): 632639.
[6]LIU T, GE X, YU J, et al. Comparison of the application of B-mode and strain elastography ultrasound in the estimation of lymph node metastasis of papillary thyroid carcinoma based on a radiomics approach[J]. Int J Comput Assist Radiol Surg, 2018, 13(10): 16171627.
[7]ANSELL S M, GRANT C S, HABERMANN T M. Primary thyroid lymphoma[J]. Semin Oncol, 1999, 26(3): 316323.
[8]PAVLIDIS E T, PAVLIDIS T E. A review of primary thyroid lymphoma: molecular factors, diagnosis and management[J]. J Invest Surg, 2019, 32(2): 137142.
[9]TROVATO M, GIUFFRIDA G, SEMINARA A, et al. Coexistence of diffuse large B-cell lymphoma and papillary thyroid carcinoma in a patient affected by Hashimoto's thyroiditis[J]. Arch Endocrinol Metab, 2017, 61(6): 643646.
[10]劉琛茹, 陶玲燕. UE联合CEUS诊断甲状腺癌颈部淋巴结转移的价值[J]. 浙江临床医学, 2020, 22(10): 15071509.
[11]XIANG W, HUANG Z, TANG C, et al. Use of ultrasound combined with magnetic resonance imaging for diagnosis of breast masses and fibroids[J]. J Int Med Res, 2019, 47(7): 30703078.
[12]LI P, ZHANG H. Ultrasonography in the diagnosis and monitoring of therapy for primary thyroid lymphoma[J]. Ultrasound Q, 2019, 35(3): 246252.
[13]刘灵川, 陈斌, 朱张茜, 等. PTC颈部中央区淋巴结转移与超声征象的相关性分析[J]. 浙江临床医学, 2020, 22(11): 16731675.
[14]WANG W, ZHENG H N, WANG Q, et al. Value of ultrasound shear wave elasticity imaging in diagnosis of Hashimoto's thyroiditis[J]. Nan Fang Yi Ke Da Xue Xue Bao, 2017, 37(5): 683686.
[15]WANG D, DU L Y, SUN J W, et al. Evaluation of thyroid nodules with coexistent hashimoto's thyroiditis according to various ultrasound-based risk stratification systems: a retrospective research[J]. Eur J Radiol, 2020, 131(1): 109059.
[16]PENTA L, COFINI M, LANCIOTTI L, et al. Hashimoto's disease and thyroid cancer in children: are they associated?[J]. Front Endocrinol (Lausanne), 2018, 9(1): 565.
[17]YU X, LIANG W, JIANG Y, et al. Sonographic appearance of primary thyroid lymphoma-preliminary experience[J]. PLoS One, 2014, 9(12): e114080.
[18]WANG Y, CHEN M, NI C, et al. Case report: primary mediastinal large B-Cell lymphoma invasion of extranodal thyroid tissue mimicking tuberculosis and confounded by similar ultrasonic appearance[J]. Front Oncol, 2022, 12(1): 879295.
[19]PENG Q, NIU C, ZHANG M, et al. Sonographic characteristics of papillary thyroid carcinoma with coexistent hashimoto's thyroiditis: conventional ultrasound, acoustic radiation force impulse imaging and contrast-enhanced ultrasound[J]. Ultrasound Med Biol, 2019, 45(2): 471480.
(收稿日期:2022–08–10)
(修回日期:2022–09–06)

