内囊前肢在外科治疗精神疾病中的运用进展
何伟斌 李宸辉 邵灵敏 王高华 易伟
【摘要】 约30%~40%的精神疾病患者对药物、心理疗法和其他治疗方式多模式综合治疗后反应不佳或无效,從而进展为难治性精神疾病。神经调控技术运用于治疗难治性精神疾病已有60多年历史。近年来,越来越多的神经影像学研究发现精神疾病发病与神经环路功能障碍有关。内囊前肢(ALIC)是这些神经环路中的关键节点,调控ALIC在治疗强迫症(OCD)、重度抑郁症等精神疾病显得越来越重要,本文就ALIC的解剖学、神经影像学及在难治性精神疾病的运用进展做一综述。
【关键词】 内囊前肢;脑网络;神经影像学;精神疾病;强迫症
【中图分类号】 R651.1+1 【文献标志码】 A 【文章编号】 1672-7770(2023)02-0224-07
Abstract: About 30%-40% psychiatric patients respond poorly to multimodal comprehensive treatment including drugs, psychotherapy and other treatment methods, and will further progress to refractory psychiatric patient. Neuromodulation technology has been used in the treatment of refractory psychiatric diseases for more than 60 years. More and more neuroimaging studies have found that the pathophysiology of mental disorders is related to the dysfunction of neural circuits. The anterior limb of the internal capsule(ALIC) is a key point in the neural circuit. Regulation ALIC is becoming more and more important in the treatment of refractory obsessive-compulsive disorder(OCD), severe depression, and other mental diseases. This paper reviews the anatomy, neuroimaging and application progress of ALIC in refractory mental diseases.
Key words: anterior limb of the internal capsule; brain network; neuroimaging;psychiatric disorder; obsessive compulsive disorder
基金项目:武汉大学医学腾飞计划基金项目(TFLC2018001)
作者单位:430071 武汉,武汉大学人民医院神经外科(何伟斌,李宸辉,邵灵敏,易伟),精神科(王高华)
通信作者:易伟
大多数精神疾病患者可以通过药物治疗、心理治疗、物理治疗(如电休克治疗、经颅磁治疗)或几种方案的联合治疗得到有效治疗。但是,仍然有相当一部分患者存在长期用药疗效较差或无效、不配合治疗、服药量太大、副作用不能耐受等情况。对这些难治性精神疾病患者,可能通过神经调控获益。目前精神疾病发病机制仍然不明确,近年来,越来越多的神经影像学研究发现强迫症(obsessive-compulsive disorder,OCD)、抑郁症和其他精神疾病发病与神经环路功能障碍有关[1]。内囊前肢(anterior limb of the internal capsule,ALIC)是这些神经环路中的关键结构,它是前额叶和海马、杏仁核和丘脑之间白质连接纤维的关键汇合点,这些白质纤维共同形成核心边缘神经环路[2]。基于ALIC在边缘环路中的作用,Talairach等[3]在1949年首次采用ALIC切开术治疗难治性精神疾病。随着研究的深入,越来越多的治疗证据表明,ALIC的毁损手术[射频毁损术(raiofrequency lesion surgery,RFS)、伽玛刀放射治疗手术(Gamma knife radiotherapy surgery,GKRS)、磁共振引导聚焦超声术(magnetic resonance guided focused ultrasound,MRgFUS)]和脑深部电刺激(deep brain stimulation,DBS)可有效治疗OCD、重度抑郁症(major depressive disorder,MDD)等精神疾病。本文就ALIC的解剖学、相关疾病的神经影像学研究和其在这些疾病中的疗效做一综述,以提高医师对干预ALIC在治疗难治性精神疾病的认识。
1 ALIC解剖及功能
内囊是一种白质结构,它位于两侧大脑半球的中下部,并将尾状核和丘脑与豆状核分开。内囊分为三部分:(1)ALIC,位于豆状核和尾状核头之间;(2)内囊膝,在尾状核头和丘脑之间;(3)内囊后肢,在豆状核与丘脑之间[2]。ALIC主要由丘脑前辐射、额桥束以及尾状核和豆状核之间的连接组成。丘脑前辐射包含了内侧额叶、眶额皮质(orbitofrontal cortex,OFC)和前内侧丘脑核之间的双向投射,这些双向投射是边缘系统参与情感调节的重要组成部分。ALIC还与背外侧和腹外侧前额叶皮质广泛连接,其最腹侧的纤维直接毗邻伏隔核的尾侧。扩散张量成像(diffusion tensor imaging,DTI)发现ALIC可以分为结构重叠但功能又各不相同的四个区域,分别是来自OFC和腹内侧前额叶皮质的纤维,来自背侧前扣带回皮质和腹外侧前额叶皮质的纤维,以及来自背侧前额叶皮质的纤维(进一步分为背内侧和背外侧前额叶皮质纤维)[4]。ALIC 似乎是丘脑前辐射(与情绪处理和调节有关)和内侧前脑束(寻求奖赏和食欲行为的核心介质)之间的汇聚点[2]。
ALIC连接的最重要的前额叶皮质是OFC。OFC位于前额叶的腹侧表面,OFC与多个脑区(杏仁核、尾状核、前扣带皮层、海马体、腹侧被盖区、下丘脑、颞极)有着广泛联系,接受所有感觉的输入,并在行为和情绪反应整合中起关键作用[5]。举例来说,OFC、前扣带皮层、腹侧纹状体、背内侧丘脑和杏仁核之间的相互联系构成了皮质-纹状体-丘脑-皮质(cortex-striatum-thalamus-cortex,CSTC)环路,SCTC环路异常在OCD发病中起着关键作用[6]。
近年来,神经影像学研究通过识别脑功能活动和脑结构完整性的改变,发现许多精神疾病的发病与前额叶皮质及皮质下脑区的神经环路异常有关,这为阐明精神疾病的发病机制提供了重要证据。另一方面,研究发现ALIC在这些神经环路连接中起着直接或间接的关键作用[2],这为外科治疗难治性精神疾病奠定了理论基础。
ALIC的上部血液由大脑中动脉的豆纹动脉供应,下部由大脑前动脉的Heubner返流动脉供血。涉及ALIC的脑梗死患者通常表现为偏瘫、失语症、执行功能障碍、情感淡漠。因此,在干预ALIC时需考虑到毁损ALIC面积的大小,以免不精确或过大的毁损导致严重的并发症。
2 ALIC在精神疾病外科治疗中的运用
ALIC在调节边缘系统的认知和情感功能方面起着关键作用,这已经在许多精神疾病神经影像学研究中得到证实。以下章节主要回顾了精神疾病的结构磁共振(高分辨率结构成像及DTI)和功能磁共振成像(functional magnetic resonance imaging,fMRI)研究发现,还梳理了ALIC在治疗不同精神疾病中的具体作用。
2.1 ALIC在OCD中的运用 OCD是第四大常见的精神障碍,终生患病率为1%~3%[7]。OCD以强迫行为和强迫思维为主要临床表现,常伴有焦虑、抑郁情绪,严重影响患者社会功能及生活质量。OCD通常通过药物治疗(选择性血清素再摄取抑制剂和三环抗抑郁药)以及心理治疗。尽管OCD的病因仍不清楚,但结构和功能神经影像学研究证实了,CSTC环路异常在OCD的发病中起着重要作用。具体来说,fMRI发现OCD患者在症状发作期或间歇期的前额叶-纹状体区(如OFC、前扣带回、丘脑和基底节区)功能亢进,而在症状改善后可观察到这些区域代谢活动恢复正常[8]。ALIC参与CSTC环路中前额皮质、纹状体和丘脑之间的双向连接[9]。如前所述,ALIC的丘脑前辐射包含了大部分前额叶(特别是OFC)到丘脑的连接。DTI研究发现,OCD患者的ALIC各向异性分数(fractional anisotropy,FA)比健康人增大[10]。此外,ALIC的FA值与强迫、抑郁和焦虑的症状严重程度评分呈正相关。与此相反,也有研究表明ALIC的FA值降低、ALIC体积增加、双侧内侧前额叶皮质、右侧OFC和右侧背外侧前额叶皮质的灰质体积减少[11]。上述研究表明ALIC是这些异常的OFC-皮层下环路的一个关键组成部分,因此,干预ALIC可能在OCD中起到治疗作用。
2.1.1 ALIC毁损术治疗OCD 1949年Talairach根据ALIC在边缘环路中的作用,首次将ALIC切开术运用于治疗OCD。此后,半个多世纪的研究证实了ALIC毁损术在OCD中的疗效。最近的一项综述表明,343例OCD患者接受ALIC毁损术(174例ALIC-RFS、139例ALIC-GKRS、11例ALIC-MRgFUS)的总体有效率达59%[12]。ALIC-RFS术后副作用包括情绪迟钝、冷漠、主动性低下、疲劳、性格改变、记忆力差、短暂的幻觉、癫痫发作、尿失禁、体重增加以及各种手术并发症[12]。来自OFC和扣带皮层的白质纤维在ALIC汇合,并投射到腹侧纹状体和背内侧丘脑,ALIC-RFS通过阻断该CSTC环路达到治疗作用。Yin等[13]证实了在ALIC-RFS后,OCD患者腹侧纹状体/伏隔核和前扣带皮层之间的功能连接性降低。此外,脑桥与小脑之间的环路在控制OCD行为功能中起作用,额桥束间接参与脑桥-小脑环路,ALIC-RFS还可能通过破坏额桥束来起作用。
非侵入性毁损手术也可有效改善OCD患者的强迫症状,如:ALIC-GKRS[14]和ALIC-MRgFUS[15]。ALIC-GKRS的療效与ALIC-RFS相似,但需要更大样本量来证实[12,14]。ALIC-GKRS有潜在短期或长期的辐射相关副作用(放射性脑水肿和液化囊腔)。MRgFUS作为非开颅手术技术,主要优势是对毁损范围的实时监测和对患者术中的状况实时监测。最近的I期临床试验报告了6例OCD患者接受了ALIC-MRgFUS治疗,其中4例有效,且没有出现严重的不良反应,表明ALIC-MRgFUS似乎是安全、有效的[15]。非侵入性手术避免了开放手术相关的手术风险,但目前对于非侵入性毁损手术的经验依然不足,需要进一步优化。
2.1.2 ALIC-DBS治疗OCD ALIC-DBS于1999年首次被运用于治疗OCD。最新的综述表明,约60%的OCD患者在ALIC-DBS术后症状得到改善[16]。神经影像学研究表明,ALIC-DBS术后OCD患者内侧OFC、前扣带回皮层、尾状核头部、背侧纹状体、苍白球腹侧和内侧丘脑的活动受到调节[17]。ALIC-DBS潜在的精神不良反应包括伏隔核和腹侧ALIC刺激引起恐慌发作、短暂性轻度躁狂症状、异常情绪变化、抑郁和自杀意念增加、焦虑增加、记忆减退、注意力下降等。迄今为止,还没有研究直接比较DBS和毁损手术的疗效。间接的荟萃分析表明,ALIC-RFS疗效显著好于DBS[18],且两组的术后严重不良反应(自杀、死亡、脑出血、神经功能缺损)的发生率没有统计学差异。其中62例接受DBS治疗(靶点为腹侧内囊或伏隔核)的患者 Y-BOCS 评分下降了40%,而108例接受ALIC-RFS治疗的患者下降了51%。值得注意的是,这项研究中DBS组患者术前Y-BOCS评分比RFS组更严重。另一项研究也表明,毁损的疗效好于DBS,且毁损术后副反应中发生率显著低于DBS[19]。值得注意的时,也有荟萃研究表明,ALIC-DBS与ALIC-RFS疗效没有差异[20],但DBS术后出现冲动行为与躁狂症状的比例比RFS高。纳入文献范围不同、大部分毁损手术研究未报道手术对神经行为学改变、毁损手术随访次数比DBS少,从而观察不良事件的机会少等原因可以部分解释上述研究结果的不一致。
2.2 ALIC在MDD中的运用 MDD是严重致残的精神疾病之一,表现为持续的情绪低落、快感缺乏和意志消沉。尽管接受系统的药物治疗、心理治疗等综合治疗,约30%~40%的患者仍然有症状[21]。结构影像学研究发现多个脑区异常与抑郁症的情绪和认知障碍有关,其中可重复识别最高的异常脑区包括OFC、背侧和内侧前额叶皮层、背侧和腹侧前扣带回皮层、岛叶、前扣带回膝下部、杏仁核、海马和背内侧丘脑[22]。享乐-情绪回路的功能障碍与抑郁情绪出现有关,享乐-情绪系统由OFC、内侧前额叶皮质、中脑腹侧被盖区和边缘基底节结构(如伏隔核、ALIC)之间的回路构成[23]。DTI 研究表明,相对于健康对照组,抑郁症患者的双侧ALIC、胼胝体、右侧颞下回和右侧额上回的FA值显著减低,右侧ALIC和右侧额上回的FA减低值与症状严重程度和抑郁持续时间呈负相关[24]。这些研究表明,大脑半球间连接和额叶-皮质下神经元环路的白质损伤可能在MDD发病机制中起重要作用。如前所述,ALIC在上述大脑区域的连接和相互作用中起着关键作用,特别是OFC。
2.2.1 ALIC毁损术治疗MDD 最近的综述表明,在前瞻性、开放性研究中,有三分之一到一半的MDD患者在ALIC-RFS术后达到治疗反应或缓解[25]。ALIC-RFS治疗作用可能与中断了额叶-皮质下边缘脑区之间异常的连接有关,特别是可能调控了来自腹内侧前额叶皮层并经过ALIC的传导束[26]。大部分患者不能完全缓解,这可能与ALIC不能完全调控异常的神经环路有关[25]。MDD患者ALIC-RFS术后不良反应与ALIC-RFS治疗OCD类似[25]。此外,Chang等[27]报道了4例MDD患者的贝克抑郁问卷评分在ALIC-MRgFUS术后1年降低了61.2%。另外一项临床试验也证实了ALIC-MRgFUS在OCD及MDD的疗效[15]。目前,尚无ALIC-GKRS治疗MDD的报道。
2.2.2 ALIC-DBS治疗MDD 现有的研究证实了ALIC-DBS治疗MDD的有效性和安全性,但总体结果并不一致。具体来说,第一项随机对照实验的盲法治疗阶段没有证实ALIC-DBS对MDD的有效性[28]。而最新的荟萃分析则证实了ALIC-DBS在MDD的治疗作用,需要注意的是,部分患者ALIC-DBS术后会出现抑郁症状加重、轻躁狂、躁狂症状等不良反应[29]。总体而言,ALIC-DBS对MDD的疗效似乎没有比治疗OCD确切。目前,伏隔核和前扣带回是DBS治疗MDD运用较多的靶点。
2.3 ALIC在神经性厌食症中的运用 进食神经环路非常复杂,明确的神经性厌食症(anorexia nervosa,AN)环路还尚不清楚。fMRI研究表明,前额叶纹状体边缘环路的负性激活作用造成了AN患者认知适应性的损伤,进而导致患者节食和控制体重的刻板、仪式性行为[30]。此外,进食动机和食物获取是犒赏环路的重要组成部分,在神经性厌食症患者中,该环路出现功能障碍。由前文所述,ALIC在边缘环路及犒赏环路中起着重要连接作用。DTI研究表明,AN患者大量胼胝体、放射冠、内囊、上纵束的平均扩散系数显著高于健康对照组[31]。
2.3.1 ALIC毁损术治疗AN Sun等[32]在2007年首次将ALIC-RFS运用于治疗AN,12例AN患者接受ALIC-RFS后进食障碍得到显著改善。最近的研究表明,74例接受ALIC-RFS的AN患者的平均身体质量指数由术前的13.63 kg/m2提升到术后的19.33 kg/m2[33]。目前尚无ALIC-GKRS、ALIC-MRgFUS治疗AN的研究。
2.3.2 ALIC-DBS治疗AN McLaughlin等[34]在2013年首次报道了一例OCD患者伴AN的患者,在腹侧内囊DBS后,患者的身体质量指数从17.4 kg/m2提升到的19.6 kg/m2。目前伏隔核和前扣带回DBS治疗的研究取得了一些好的结果[35],未来可以考虑探索ALIC-DBS在AN中的疗效。
2.4 ALIC在精神分裂症中的运用 精神分裂症(schizophrenia,SCH)是一种病因不明的重症精神障碍,臨床表现为感知觉、思维、情感、行为等多方面障碍及精神活动不协调。结构影像学研究表明,首发SCH患者在疾病早期即可观察到广泛的灰质体积减小(大多数报道在颞叶、边缘系统和联合皮质)[36],并且灰质体积减小可能是进行性的,特别是在疾病早期。与健康对照组相比,SCH的双侧ALIC体积持续减少,一些研究报告左侧ALIC体积减少更多[37]。DTI研究表明,SCH是一种白质异常所致的神经整合障碍,比较一致的发现是胼胝体、放射冠、内囊和额枕束、扣带和弓状束的白质纤维束FA值减小。此外,SCH患者的精神病性症状严重程度和这些白质纤维束的FA值呈正相关[37],这进一步支持神经环路异常在SCH发病中的作用。正电子发射断层成像(positron emission tomography,PET)研究表明,SCH患者白质代谢明显增加,而灰质则明显减少[38]。SCH白质代谢增加可能与脑环路的效率减低有关。SCH的病理生理学复杂,SCH的异质性临床表现与多种神经环路异常有关,如前文所述,ALIC在这些功能失调的前额叶皮层和皮层下结构之间的神经网络中起着关键作用。
基于ALIC在SCH发病中的作用,常义等[39]首次将ALIC-RFS运用于治疗SCH,8例患者术后精神症状消失或基本消失,3例部分消失,3例无变化。最近一项关于ALIC-RFS治疗难治性SCH的研究表明,74%的患者在两年的随访中表现出一定程度的改善;100例接受手术的患者中,11例术后完全恢复,25例术后明显改善,38例术后改善,26例术后无变化,术后无严重并发症和死亡病例[40]。目前ALIC-GKRS、ALIC-MRgFUS尚未有研究报道。由于SCH患者的神经环路尚不明确,而毁损手术是不可逆的,因此必须谨记ALIC的毁损手术只能是SCH患者综合治疗的一种补充,必须严格掌握手术的纳入标准。SCH的症状表现和神经环路紊乱模式比OCD、MDD和AN更为复杂,这使得探索SCH有效靶点增加了挑战。目前伏隔核、前扣带回、缰核和黑质网状部DBS治疗SCH个案报道表明,DBS可能也对SCH有效,但ALIC-DBS治疗SCH的研究还没有报道。
2.5 ALIC在其他精神疾病中的运用 抽动秽语综合征(tourette's syndrome,TS)是一种复杂的精神障碍,具有广泛的表型谱,包括抽搐和精神共病,如OCD和注意缺陷障碍。DTI研究表明,TS患者ALIC的FA值比健康对照组显著降低,尤其是在左侧[41]。最近的综述表明,ALIC-RFS和ALIC-DBS均有助于改善TS患者的抽搐和共病的精神症状[42]。此外,ALIC-RFS和ALIC-DBS还被运用于治疗难治性焦虑障碍、精神障碍共病的攻击行为等疾病[43]。
3 外科治疗精神疾病的环路机制
影像学研究不仅揭示了精神疾病的发病机制,还阐明了外科治疗精神疾病的环路机制。如前所述,环路异常是导致多种精神疾病发病的关键因素,神经调控治疗诸多精神疾病的疗效与调节一处或多处神经环路有关。具体来说,调控ALIC可能通过调节异常的CSTC环路来改善强迫症状。虽然目前的研究没有完全一致的结果,但ALIC-RFS和ALIC-DBS对OCD患者异常脑环路中某些区域的影响是一致的,并且与治疗疗效相关,这些区域包括尾状核、前扣带回、丘脑(尤其是内侧背核)、OFC、前额叶皮质(尤其是背外侧、腹内侧、腹外侧)。Chen等[44]通过功能磁共振发现ALIC-RFS(27例)和ALIC-DBS(14例)均通过减低皮质-皮质下和增强皮质-皮质间功能连接来改善强迫症状;该研究还发现皮质-皮质功能连接增加与焦虑和强迫症状的改善有显著相关性。ALIC-RFS通过调控OFC、背侧和内侧前额叶皮层、前扣带回膝下部、杏仁核、海马和背内侧丘脑脑区之间的异常环路连接来改善抑郁症状。ALIC-RFS通过切断前额叶至丘脑间的腹侧纤维来改善改善焦虑症状。
此外,通过分析术前患者脑影像特征与疗效评分的相关性,初步发现了可以预测外科治疗疗效的术前影像标志物。例如,Davidson等[45]的综述表明,术前患者额-纹状体边缘环路的過度激活可以预测ALIC毁损或ALIC-DBS治疗OCD、MDD的手术疗效。
DBS和毁损手术都是通过阻断病理环路的振荡而起作用的。DTI的研究发现,ALIC有着许多功能不同的纤维投射,奖赏神经环路更偏向ALIC的腹侧,认知控制、决策的神经环路更偏向ALIC的背侧。因此需要根据不同疾病异常环路机制和症状特征在ALIC的腹侧、背侧或内侧方向进行调整达到最佳的手术疗效[15]。
总体而言,目前神经调控治疗精神疾病患者环路机制的影像学研究取得了较大进展,但目前对于不同精神疾病神经调控疗效相关的脑环路仍然知之甚少且尚无一致的发现。神经调控方式、患者因素(脑结构、症状表现、年龄等)、研究方法(神经影像学成像方法、成像的局限性)的不同,可能是影像学结果不一致的主要原因。
4 外科治疗精神疾病的伦理学问题
立体定向功能神经外科手术治疗精神疾病已经有60多年的历史,外科治疗精神疾病依然面临着许多伦理学问题。目前立体定向射频损毁术治疗难治性精神疾病缺乏随机对照的I级证据;DBS通过假刺激取得了治疗难治性OCD、MDD的I级证据,但仍然处于研究阶段。运用外科技术治疗精神疾病时,应该接受伦理审查委员会伦理学方面全面的调查和监管,尤其是以下几方面,患者得到精神科医师为主导的,由经验丰富的医学专家组成的多学科团队的评估;患者的诊断明确;患者既往药物、心理、物理等治疗充分;患者具有提供知情同意的能力;治疗组接受过充分训练来开展手术并提供术后管理;治疗技术应用正确性;科学研究的比例合适;团队之外独立专家对工作的指导;全面的术前和术后长期随访评估;术后评估应采用盲法以避免安慰剂效应和偏倚;报告手术对所有患者的疗效和副作用。神经调控治疗精神疾病还应在具备充分资源的治疗中心开展,并且该中心必须服从年度审查以及遵循完备的临床和监管制度。依照这些原则将确保精神疾病外科治疗的疗效、维护患者的利益和保护为患者进行手术的医生。
此外,无论运用什么技术去治疗难治性精神疾病,外科医生必须明白所采用的技术是处于治疗运用阶段还是研究阶段。如果还处于研究阶段,凭经验或在数据不足的情况下进行的治疗必须受到数据安全监测委员会和伦理学机构的监管和指导。在开展科研时,推动高质量的科研成果的同时,维护患者的利益是最重要的考虑因素之一,所有科研人员、临床医生在研究的过程中必须保证患者充分的知情权和选择权,尤其在精神疾病伴有自知力下降的患者中。
5 总结与展望
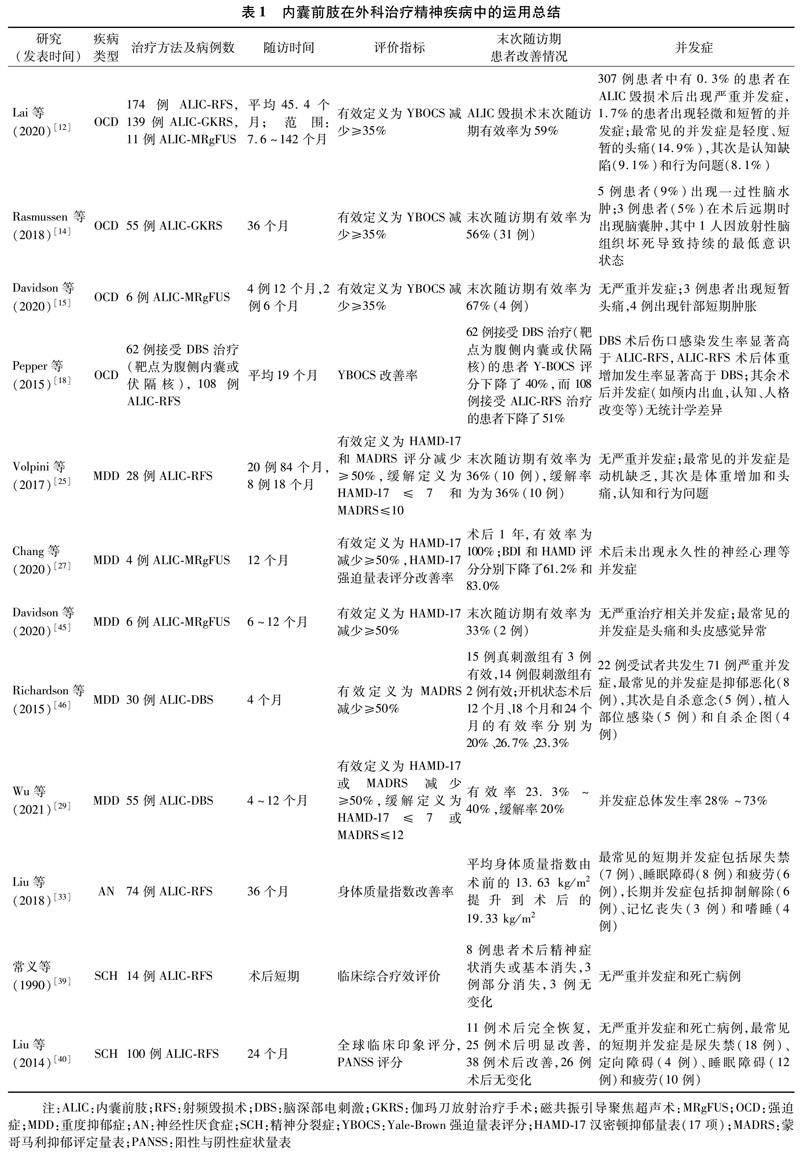
神经影像学的研究发现前额叶-皮质下环路异常在不同的精神疾病的发病中均起着关键作用,ALIC是这些神经环路的关键节点,这一发现为ALIC在治疗难治性精神疾病中的作用奠定了理论基础。当前证据表明ALIC的毁损手术(RFS、GKRS、MRgFUS)和DBS能有效治疗多种精神疾病(表1),特别在OCD、MDD和AN治疗中起着关键作用。
目前尚未有证据直接表明ALIC的哪种手术方式更安全有效,不同的手术方式各有特点。有效性方面,半个多世纪的研究证实了ALIC-RFS在治疗OCD和MDD方面有着确切的临床疗效。ALIC-DBS对OCD和MDD也有效,而荟萃研究间接表明RFS对OCD的疗效似乎好于DBS。ALIC的GKRS、MRgFUS在小样本的OCD和MDD研究中表现出一定的疗效,其有效性有待更大样本的研究进一步证实。安全性方面,ALIC-RFS和ALIC-DBS术后严重的副反应发生率都非常小。ALIC-RFS副反应大多是短期的,长期术后副反应包括情绪迟钝、冷漠、性格改变、体重增加等。ALIC-DBS和ALIC-RFS之间的严重副反应发生率似乎没有明显差异,但是OCD患者DBS后出现冲动、躁狂、轻躁狂症状的比例比RFS高,而RFS术后出现体重增加比例比DBS高。相比RFS和DBS,目前小样本研究表明,ALIC的GKRS、MRgFUS可能有更好的安全性,但需要更大规模的研究证实。截至目前,ALIC的DBS、GKRS和MRgFUS仍然处于探索阶段,研究病例数远少于RFS,且长期疗效未得到证实,经验相对少;而ALIC-RFS术后长期的安全性和有效性已被大量的临床经验所证实。另一方面,DBS比毁损具有可逆性、可调节性等优势,但也需要考虑限制DBS发展的实际因素(DBS费用高、依赖高度专业化多学科诊疗中心以及长期程控治疗管理等)。因此,当前ALIC的DBS、GKRS和MRgFUS作为新的技术不断发展,但还不能完全取代RFS,ALIC-RFS在难治性精神疾病治疗中仍具有重要作用。
本文還存在一些局限性:(1)主要纳入了精神疾病的部分DTI和fMRI研究结果,而神经影像学研究还包括脑磁、PET研究等;(2)对神经疾病神经影响学发现及神经调控治疗机理的环路机制赘述不全面。未来的研究还应继续比较这些干预方法疗效和安全性的差异。此外,还需通过结构及功能等影像学方法,探索预测手术疗效的因子,从而找到最佳的ALIC干预靶点,并实现个体化治疗需求。
综上,对于ALIC手术方式的选择应该根据具体因素,比如患者的症状特点、患者的选择以及精神科医生和神经外科医生的经验。此外,运用外科技术治疗精神疾病时应受到伦理审查委员会进行伦理学方面全面的调查和监管。
[参 考 文 献]
[1]Cao HY,Chén OY,Chung Y,et al.Cerebello-thalamo-cortical hyperconnectivity as a state-independent functional neural signature for psychosis prediction and characterization[J].Nat Commun,2018,9(1):3836.
[2]Coenen VA,Schlaepfer TE,Sajonz B,et al.Tractographic description of major subcortical projection pathways passing the anterior limb of the internal capsule.Corticopetal organization of networks relevant for psychiatric disorders[J].Neuroimage Clin,2020,25(1):102165.
[3]Talairach J,Hecaen H,David M.Lobotomie prefrontale limitee par electrocoagulation des fibres thalamo-frontalis leur emergence du bras anterior de la capsule interne[C]//Proceedings of the 4th Congress Neurologique Internationale.Paris,Masson.1949:141.
[4]Nanda P,Banks GP,Pathak YJ,et al.Connectivity-based parcellation of the anterior limb of the internal capsule[J].Hum Brain Mapp,2017,38(12):6107-6117.
[5]Rolls ET.The orbitofrontal cortex and emotion in health and disease,including depression[J].Neuropsychologia,2019,128(5):14-43.
[6]Fettes P,Schulze L,Downar J.Cortico-striatal-thalamic loop circuits of the orbitofrontal cortex:promising therapeutic targets in psychiatric illness[J].Front Syst Neurosci,2017,11(4):25.
[7]Stein DJ,Costa DLC,Lochner C,et al.Obsessive-compulsive disorder[J].Nat Rev Dis Primers,2019,5(1):52.
[8]Pauls DL,Abramovitch A,Rauch SL,et al.Obsessive-compulsive disorder:an integrative genetic and neurobiological perspective[J].Nat Rev Neurosci,2014,15(6):410-424.
[9]Rǎdulescu A,Marra R.A mathematical model of reward and executive circuitry in obsessive compulsive disorder[J].J Theor Biol,2017,414(2):165-175.
[10]Li Q,Zhao YJ,Huang ZX,et al.Microstructural white matter abnormalities in pediatric and adult obsessive-compulsive disorder:a systematic review and meta-analysis[J].Brain Behav,2021,11(2):e01975.
[11]Benedetti F,Giacosa C,Radaelli D,et al.Widespread changes of white matter microstructure in obsessive-compulsive disorder:effect of drug status[J].Eur Neuropsychopharmacol,2013,23(7):581-593.
[12]Lai YJ,Wang T,Zhang CH,et al.Effectiveness and safety of neuroablation for severe and treatment-resistant obsessive-compulsive disorder:a systematic review and meta-analysis[J].J Psychiatry Neurosci,2020,45(5):356-369.
[13]Yin DZ,Zhang CH,Lv QM,et al.Dissociable frontostriatal connectivity:mechanism and predictor of the clinical efficacy of capsulotomy in obsessive-compulsive disorder[J].Biol Psychiatry,2018,84(12):926-936.
[14]Rasmussen SA,Noren G,Greenberg BD,et al.Gamma ventral capsulotomy in intractable obsessive-compulsive disorder[J].Biol Psychiatry,2018,84(5):355-364.
[15]Davidson B,Lipsman N,Meng Y,et al.The use of tractography-based targeting in deep brain stimulation for psychiatric indications[J].Front Hum Neurosci,2020,14(11):588423.
[16]Senova S,Clair AH,Palfi S,et al.Deep brain stimulation for refractory obsessive-compulsive disorder:towards an individualized approach[J].Front Psychiatry,2019,10(12):905.
[17]吳芸昊,张陈诚,张莹莹,等.脑深部电刺激在难治性强迫症治疗中的研究进展[J].中华精神科杂志,2020,53(2):146-150.
[18]Pepper J,Hariz M,Zrinzo L.Deep brain stimulation versus anterior capsulotomy for obsessive-compulsive disorder:a review of the literature[J].J Neurosurg,2015,122(5):1028-1037.
[19]Kumar KK,Appelboom G,Lamsam L,et al.Comparative effectiveness of neuroablation and deep brain stimulation for treatment-resistant obsessive-compulsive disorder:a meta-analytic study[J].J Neurol Neurosurg Psychiatry,2019,90(4):469-473.
[20]Hageman SB,Van Rooijen G,Bergfeld IO,et al.Deep brain stimulation versus ablative surgery for treatment-refractory obsessive-compulsive disorder:a meta-analysis[J].Acta Psychiatr Scand,2021,143(4):307-318.
[21]McIntyre RS,Filteau MJ,Martin L,et al.Treatment-resistant depression:definitions,review of the evidence,and algorithmic approach[J].J Affect Disord,2014,156(3):1-7.
[22]Ding YD,Yang R,Yan CG,et al.Disrupted hemispheric connectivity specialization in patients with major depressive disorder:evidence from the REST-meta-MDD Project[J].J Affect Disord,2021,284(2):217-228.
[23]Fenoy AJ,Quevedo J,Soares JC.Deep brain stimulation of the“medial forebrain bundle”:a strategy to modulate the reward system and manage treatment-resistant depression[J].Mol Psychiatry,2022,27(1):574-592.
[24]Jia ZY,Wang YQ,Huang XQ,et al.Impaired frontothalamic circuitry in suicidal patients with depression revealed by diffusion tensor imaging at 3.0 T[J].J Psychiatry Neurosci,2014,39(3):170-177.
[25]Volpini M,Giacobbe P,Cosgrove GR,et al.The history and future of ablative neurosurgery for major depressive disorder[J].Stereotact Funct Neurosurg,2017,95(4):216-228.
[26]Avecillas-Chasin JM,Hurwitz TA,Bogod NM,et al.An analysis of clinical outcome and tractography following bilateral anterior capsulotomy for depression[J].Stereotact Funct Neurosurg,2019,97(5/6):369-380.
[27]Chang JG,Jung HH,Kim SJ,et al.Bilateral thermal capsulotomy with magnetic resonance-guided focused ultrasound for patients with treatment-resistant depression:a proof-of-concept study[J].Bipolar Disord,2020,22(7):771-774.
[28]Dougherty DD,Rezai AR,Carpenter LL,et al.A randomized sham-controlled trial of deep brain stimulation of the ventral capsule/ventral striatum for chronic treatment-resistant depression[J].Biol Psychiatry,2015,78(4):240-248.
[29]Wu YL,Mo JJ,Sui LS,et al.Deep brain stimulation in treatment-resistant depression:a systematic review and meta-analysis on efficacy and safety[J].Front Neurosci,2021,15(4):655412.
[30]Steward T,Menchon JM,Jiménez-Murcia S,et al.Neural network alterations across eating disorders:a narrative review of fMRI studies[J].Curr Neuropharmacol,2018,16(8):1150-1163.
[31]Miles AE,Kaplan AS,French L,et al.White matter microstructure in women with acute and remitted anorexia nervosa:an exploratory neuroimaging study[J].Brain Imaging Behav,2020,14(6):2429-2437.
[32]Sun B,Liu W.Stereotactic surgery for eating disorders[J].Surg Neurol Int,2013,4(Suppl 3):S164-169.
[33]Liu W,Li DY,Sun FF,et al.Long-term follow-up study of MRI-guided bilateral anterior capsulotomy in patients with refractory anorexia nervosa[J].Neurosurgery,2018,83(1):86-92.
[34]McLaughlin NCR,Didie ER,Machado AG,et al.Improvements in anorexia symptoms after deep brain stimulation for intractable obsessive-compulsive disorder[J].Biol Psychiatry,2013,73(9):e29-e31.
[35]Villalba Martínez G,Justicia A,Salgado P,et al.A randomized trial of deep brain stimulation to the subcallosal cingulate and nucleus accumbens in patients with treatment-refractory,chronic,and severe anorexia nervosa:initial results at 6 months of follow up[J].J Clin Med,2020,9(6):1946.
[36]Lu XB,Zhang Y,Yang DY,et al.Analysis of first-episode and chronic schizophrenia using multi-modal magnetic resonance imaging[J].Eur Rev Med Pharmacol Sci,2018,22(19):6422-6435.
[37]Kelly S,Jahanshad N,Zalesky A,et al.Widespread white matter microstructural differences in schizophrenia across 4322 individuals:results from the ENIGMA Schizophrenia DTI Working Group[J].Mol Psychiatry,2018,23(5):1261-1269.
[38]Lubeiro A,Rueda C,Hernández JA,et al.Identification of two clusters within schizophrenia with different structural,functional and clinical characteristics[J].Prog Neuropsychopharmacol Biol Psychiatry,2016,64(1):79-86.
[39]常義,黄兰绮,肖安平,等.内囊前肢破坏术在精神病外科治疗中的应用[J].立体定向和功能性神经外科杂志,1990,3(4):20-22,61.
[40]Liu W,Hao QQ,Zhan SK,et al.Long-term follow-up of MRI-guided bilateral anterior capsulotomy in patients with refractory schizophrenia[J].Stereotact Funct Neurosurg,2014,92(3):145-152.
[41]Bruce AB,Yuan WH,Gilbert DL,et al.Altered frontal-mediated inhibition and white matter connectivity in pediatric chronic tic disorders[J].Exp Brain Res,2021,239(3):955-965.
[42]Xu WY,Zhang CH,Deeb W,et al.Deep brain stimulation for Tourettes syndrome[J].Transl Neurodegener,2020,9(1):4.
[43]孙发发,潘宜新,曹春燕,等.双侧内囊前肢毁损术治疗难治性焦虑症[J].中华神经医学杂志,2015,14(2):112-115.
[44]Chen XY,Wang Z,Lv Q,et al.Common and differential connectivity profiles of deep brain stimulation and capsulotomy in refractory obsessive-compulsive disorder[J].Mol Psychiatry,2022,27(2):1020-1030.
[45]Davidson B,Suresh H,Goubran M,et al.Predicting response to psychiatric surgery:a systematic review of neuroimaging findings[J].J Psychiatry Neurosci,2020,45(6):387-394.
[46]Richardson RM,Ghuman AS,Karp JF.Results of the first randomized controlled trial of deep brain stimulation in treatment-resistant depression[J].Neurosurg,2015,77(2):N23-N24.
(收稿2021-11-09 修回2022-03-03)