高度近视合并白内障患者不同IOL植入方案的术后视觉质量评估
王广江,董 竟
0 引言
在全世界范围内,白内障和高度近视是主要致盲性眼病,并且发病率逐年上升[1]。据报道我国白内障患者中,同时患有高度近视的比例高达12.8%[2]。由于高度近视患者常期处于低矫正视力状态,以及患白内障后视觉质量进一步的恶化,促使他们对白内障术后能拥有优秀的远、中、近距离视力有着更高的期盼。有文献报道,因Symfony IOL具有优于多焦点IOL的中距离视力及更高的屈光不正耐受性,故利用双眼微单视设计来改善其近视力不足后,可以让高度近视合并白内障患者拥有优秀的连续视程[3-4],但因其扩展景深能力有限,近视力仍没有达到理想状态,针对这一问题有研究者通过Symfony IOL联合多焦点IOL的混搭方案来增强近视力,但大部分研究仅限于正常眼轴者,而在高度近视合并白内障患者中鲜有报道[5-7]。因此通过探索不同的IOL植入方案来提升高度近视合并白内障术后视觉质量是本研究的主要目的。
1 对象和方法
1.1对象采用前瞻性非随机对照研究,选取2020-08/2022-03于包头医学院第一附属医院行双眼超声乳化吸除联合IOL植入术的高度近视合并白内障患者93例186眼。入组标准:(1)按Emery-Little分级标准,选取晶状体核硬度为Ⅱ~Ⅳ级之间;(2)眼轴长度设定在26~28mm;(3)角膜散光<-1.00D;(4)认知能力清晰、具备良好的依从性并能接受随访者。排除标准:(1)病理性高度近视;(2)色素膜炎、高眼压、圆锥角膜或不规则角膜散光、晶状体脱位等眼部异常者;(3)既往眼外伤、内眼手术者或屈光手术者;(4)全身疾病合并眼部病变者;(5)术中后囊膜破裂或其它并发症者;(6)瞳孔过大或过小者;(7)对术后视觉质量有过高期盼且明显沟通困难者。术前讲解Tecnis Symfony IOL、Tecnis ZMB00 IOL、AcrySof IQ PanOptix IOL的优略点,并介绍不同植入方案的目的。患者根据用眼需求自行选择入组,最终分为Symfony微单视组、Symfony联合ZMB00混搭组及PanOptix三焦组。微单视组32例64眼,年龄43~62(平均50.62±5.12)岁;混搭组31例62眼,年龄41~67(平均53.32±7.14)岁;三焦组30例60眼,年龄45~63(平均52.97±5.24)岁。术前三组基线资料对比,差异均无统计学意义(P>0.05,表1)。本项研究获得包头医学院第一附属医院人类伦理委员会审批通过(伦理号为20200002),所有程序均遵循《赫尔辛基宣言》原则。入选者均明确知晓研究内容并自愿签署知情同意书。

表1 三组患者基本信息对比
1.2方法
1.2.1术前检查详细检查双眼未矫正及最佳矫正远视力(5m);裂隙灯、眼B超、眼压;间接镜查眼底,光学相干断层扫描仪检查视神经及黄斑;视功能分析仪测量Kappa角、角膜散光、角膜地形图、角膜总高阶像差;生物测量(IOL Master 500)测眼轴、角膜曲率。运用Barrett Universal Ⅱ公式计算IOL度数,混搭组及三焦组目标屈光度为正视,微单视组中通过Dolman法确定优势眼,优势眼选择正视,预留约-0.50D,非优势眼选择近视、预留约-1.25D。
1.2.2手术方法手术由同一位经验丰富医师来负责完成。常规在2∶00位行透明角膜主切口,若角膜散光大于0.75D,则于角膜陡峭轴处切口,连续环形撕囊,水分离,超声乳化仪乳化核及抽吸皮质、抛光,按设计方案植入IOL。1wk后行另一只眼手术。
1.2.3术后临床效果评价指标:(1)未矫正视力及屈光度:术后3mo测未矫正远(UCDVA、5m)、中(UCIVA、80、60cm)及近(UCNVA、33cm)距离视力,并转换成LogMAR视力,术后屈光度通过电脑验光获得,所得结果均在同一亮度下测得。(2)对比敏感度(CS):术后3mo使用中距离目标,在各空间频率(3、6、12、18c/d)下,测明光、明光加眩光、暗光、暗光加眩光下的CS,并转换为对数值。(3)离焦曲线:术后3mo利用综合验光仪,双眼前放置从+1.50~-4.50D球镜度、分别递减+0.50D来测量视力,并转换为LogMAR视力,y轴标记LogMAR视力,x轴标记屈光度(D),进而绘制离焦曲线。(4)主观视觉质量:通过美国国立眼科研究所,42项屈光不正生活质量问卷调查量表(NEI-RQL-42)中文版[8],进行术后3mo主观视觉质量评估。(5)光学干扰现象:术后1、3mo出现光学干扰现象的比率及程度进行组间比较。

2 结果
2.1三组双眼未矫正视力及屈光度术后3mo三组双眼UCDVA(5m)、UCIVA(60cm)同样优秀,差异均无统计学意义(P>0.05);微单视组和混搭组双眼UCIVA(80cm)结果相当,差异无统计学意义(P=1.000),但均优于三焦组,差异有统计学意义(P=0.033、0.020);双眼UCNVA(33cm):混搭组优于三焦组(P=0.036),混搭组、三焦组优于微单视组(P<0.001、=0.030),见表2。术后3mo角膜散光:微单视组-0.48±0.10D,混搭组-0.45±0.15D,三焦组-0.46±0.12D,差异无统计学意义(F=0.405,P=0.668)。等效球镜显示各组均达到目标屈光度,微单视组(优势眼-0.06±0.25D,非优势眼-0.69±0.14D),混搭组0.03±0.22D,三焦组0.01±0.23D。
表2 术后3mo三组未矫正视力对比
2.2术后3mo三组CS对比CS暗光加眩光(12、18c/d)时,三焦组表现最好,其次是混搭组,最差的为微单视组,差异有统计学意义(12c/d:微单视组vs混搭组、三焦组:P=0.001、<0.001,混搭组vs三焦组:P=0.031;18c/d:微单视组vs混搭组、三焦组:均P<0.001,混搭组vs三焦组:P=0.022),明光、明光加眩光、暗光(3、6、12、18c/d)及暗光加眩光(3、6c/d)时,三组差异均无统计学意义(P>0.05),见表3。

表3 术后3mo三组空间频率CS对比
2.3术后3mo三组离焦曲线对比在+1.00~-3.00D跨度上离焦曲线显示,三组视力均优于0.3LogMAR;在-1.00~-1.25D跨度上微单视组和混搭组视力均优于三焦组,差异均有统计学意义(P<0.05);-2.50D时混搭组和三焦组视力优于微单视组,差异均有统计学意义(P<0.05);在-3.00~-3.50D跨度上,混搭组视力优于三焦组及微单视组,而三焦组优于微单视组,差异均有统计学意义(P<0.05),见图1。
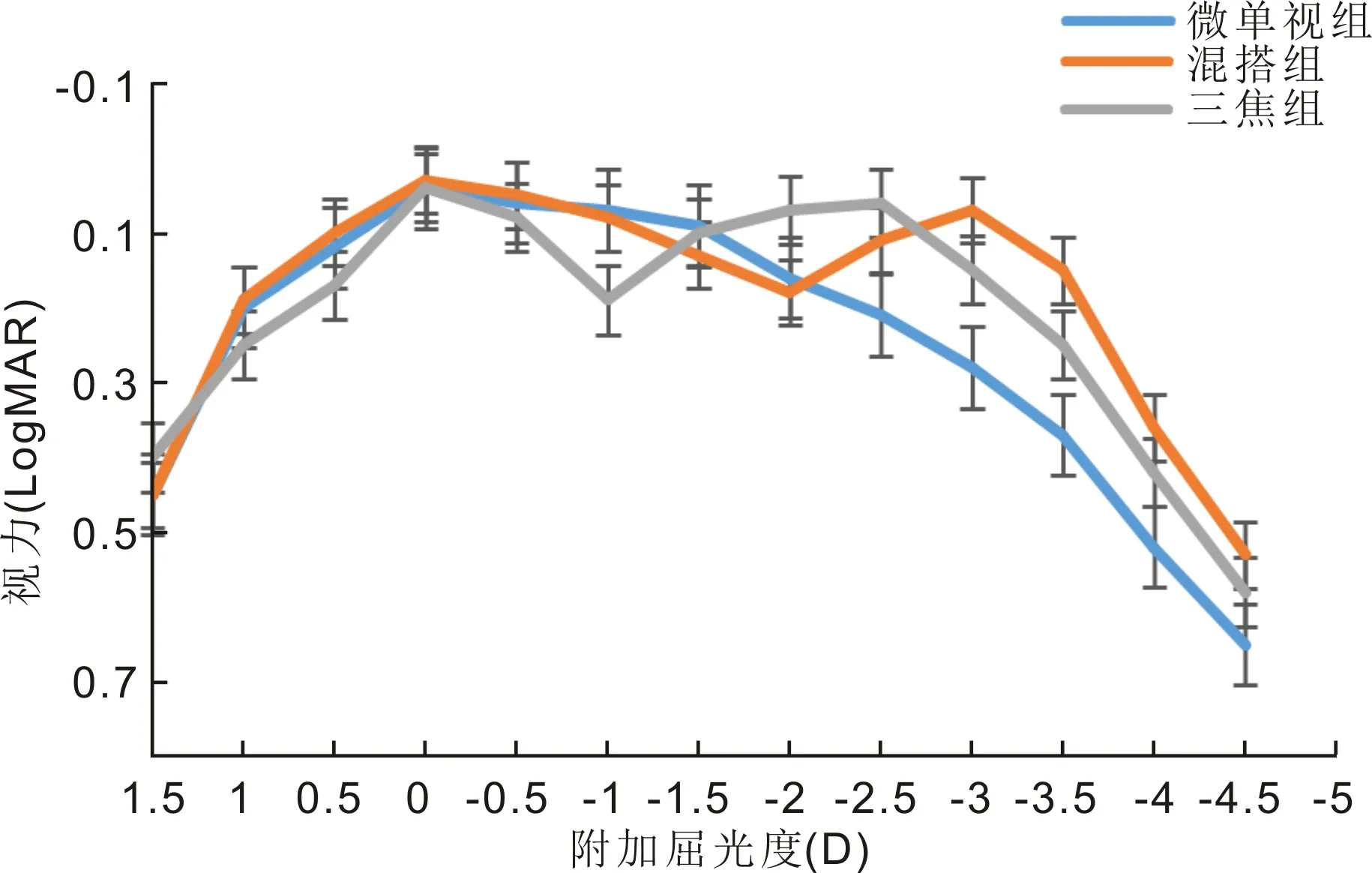
图1 术后3mo三组离焦曲线对比。
2.4术后3mo三组主观视觉质量及光学干扰现象对比术后3mo三组NEI-RQL-42评分同样优秀,差异无统计学意义(均P>0.05,表4)。术后1mo微单视组有13例(40.6%)、混搭组有6例(19.4%)、三焦组有4例(13.3%)出现较明显的光学干扰现象,差异有统计学意义(χ2=6.918,P=0.031),主要表现在夜间加重,但无判断远、近距离困难和减少户外运动等抱怨;术后3mo微单视组有5例(15.6%)、混搭组有3例(9.7%)、三焦组有1例(3.3%),诉仍存在可接受或适应的光干扰现象,三组间差异无统计学意义(P=0.286)。

表4 术后3mo三组NEI-RQL-42评分对比
3 讨论
高度近视合并白内障发病呈现年轻化,因为在工作及生活中带来的诸多不便,迫使他们强烈要求通过手术来获得优秀的视觉质量。但是这类人群具有囊袋过大、囊膜变薄、悬韧带松弛、前房过深等解剖异常,增加了手术的复杂性及不可预判性,加之患者对术后视觉质量的过分期待及严重焦虑,导致既往在选择是否植入功能性IOL时较为慎重。但科技的发展推动了白内障屈光手术时代的到来,通过完善的术前检查、精准的IOL度数计算、先进的手术仪器及优化的手术技巧、严格的手术适应证把控和长期的术后随访及健康宣教等,均促使高度近视合并白内障患者合理使用功能性IOL成为现实,而且在长期的术后随访中患者也给出了较高的评价[9-11]。长眼轴患者术后植入IOL后可能出现较预期更大的屈光不正,Ogawa等[12]、Hayashi等[13]证实眼轴长度在27.00~29.07mm时,给予IOL预留-0.25~-0.75D时,术后可达到正视状态,本研究也选择同样的方法,给予微单视组中优势眼预留-0.50D、非优势眼预留-1.25D,期望优势眼在术后达到正视状态、非优势眼预留少量近视。因为Symfony IOL有更大的屈光不正耐受性,双眼屈光参差在-0.50~-0.75D时不会增加患者光干扰现象,而且能达到在不减弱远距离视力的同时,增加中、近距离视力的目的[3,14-15]。本研究显示,术后3mo三组等效球镜值均达到目标屈光度,角膜散光均小于-0.75D,说明三组术后各项数据存在可比性。
本研究显示,术后3mo三组UCDVA(5m)同样优秀,尽管微单视组非主视眼预留了近视度数,但双眼视时并未减弱远视力,Cochener[15]、张赢等[3]、Palomino-Bautista等[16]均得出相同结论。通过离焦曲线显示,在0.00~-3.00D跨度上,三组未矫正视力均优于0.3LogMAR,说明三组设计方案均能提供优秀的未矫正远、中、近视力;由于三焦组在各焦点外仍存在视力略为下降的波谷,而Symfony IOL聚焦深度的扩展,视力在有效视程内呈高峰值的平台期,使得其在-1.00~-1.25D时视力优于三焦组(差异有统计学意义),这也得到Böhm等[4]、Ruiz-Mesa等[17]、Song等[18]的证实,故微单视组及混搭组的UCIVA(80cm)优于三焦组;Symfony IOL聚焦深度包容性为-1.50D,在-1.50D之后视力缓慢下降,但其UCIVA(60cm)仍保持在较高峰值并且与三焦组相近,尽管三焦组的PanOptix IOL中距离视力波峰在60cm处[4],虽然微单视组使离焦曲线峰值向右侧移动,即提高了中距离视力[3,14],但其提高能力有限,故三组在UCIVA(60cm)时无统计学差异,这也得到Koo等[5]的证实。混搭组的ZMB00 IOL中距离视力表现较差(-2.00D时为波谷),但由于其视近焦点的聚焦深度扩展作用,使其在-2.00D后视力略有上升[12],并且混搭Symfony IOL后双眼视力有一定协同作用,故在-2.00D后混搭组视力略有提高,微单视组也通过聚焦深度的进一步扩展,使其在-2.00D时视力得到一定提升,但二者均较三焦组明显降低,因为此时的三焦组处于另一个视力高峰值[19-20]。微单视组在-2.50~-3.00D跨度上视力优于0.3LogMAR、且高于双眼正视时的视力[3,14],说明微单视设计确实可以提高近视力,尽管视力仍低于混搭组和三焦组。由于三焦组近用附加+3.25D[21],即近视力高峰约在-2.50D,混搭组ZMB00 IOL近用附件+4.00D,其近视力高峰值约在-3.00D[22],故在-3.00、-3.50D时混搭组近视力表现更好[19],而微单视组非主视眼仅预留了轻度近视,其聚焦深度扩展能力有限[5,17],因此其近视力(33cm)表现最差。以上研究表明混搭组在各焦点间均表现出更为连续的优秀视敏度,Ke等[23]在正常眼轴患者中证明Tecnis Symfony IOL与Tecnis ZMB00 IOL的混搭设计是诸多混和植入方案中,视觉质量和阅读能力最为优秀的,但未纳入长眼轴者进行比较,而本研究的长眼轴患者所得结果,恰恰进一步验证了其结论。
本研究显示,CS在暗光加眩光(12、18c/d)时,三焦组表现最优秀,混搭组次之,微单视组最低。Alba-Bueno等[24]发现晕尺寸与强度呈负相关,因为晕尺寸越大其能量可分布在更大的区域内,从而减弱了区域内晕的强度,因为Symfony IOL将光线分布在更集中的区域,其晕强度更高。Teshigawara等[25]证明PanOptix IOL和ZMB00 IOL晕的强度明显低于Symfony IOL,因为随着IOL添加功率的增加,晕的强度反而更低,并进一步证实PanOptix IOL较ZMB00 IOL有更低的晕强度。而且在中、高频暗光加眩光下Symfony IOL表现出更高的总高阶像差及初级像差[21,26],故暗光加眩光(12、18c/d)时,三组CS表现出差异。
术后3mo三组NEI-RQL-42评分同样优秀,并且近视力上表现相当。与前面的客观数据存在差异,这也恰恰反映了患者满意度并不完全取决于客观测量结果。正如Grzybowski等[27]所认为的,患者术前视觉质量状况、术后视觉需求及患者心理特征,都会影响术后视觉质量的主观感知,因此了解患者的个性特征至关重要。术后1mo微单视组光学干扰现象明显高于三焦组和混搭组,这可能是微单视组非优势眼预留了近视度数,导致的光现象增加的原因之一[13]。而术后3mo三组光干扰现象明显减轻且程度可耐受,这也是得益于大脑皮层具有很强的神经适应能力的结果[25]。
综上所述,三种设计方案均为高度近视合并白内障患者提供优秀的术后视觉质量。Symfony IOL联合ZMB00 IOL植入方案,可提供高峰值的连续视程,并且在-1.00~-1.25D及-3.00~-3.50D跨度上具有最佳的视力表现。而通过微单视设计可以弥补Symfony IOL近视力不足的弱点,但其扩展景深的能力仍较有限。

