后房型人工晶状体巩膜层间固定术后屈光状态研究
杨 斐,李明武,2
0 引言
对于缺乏足够晶状体囊袋及悬韧带支撑的手术眼,可选择植入前房型、虹膜夹持型或经巩膜固定的后房型人工晶状体(intraocular lens,IOL)[1-3]。经巩膜后房型IOL固定术因其角膜内皮损伤小及青光眼等并发症发生率低已被临床广泛使用,其中一种为IOL睫状沟缝线悬吊术,另一种为近年来逐渐流行的IOL巩膜层间固定术[4]。巩膜层间固定术避免了前者术后远期的缝线切割效应,减少了玻璃体出血等并发症,且伴随着器械的优化各种改良术式层出不穷[5-7],然而关于该术式的术后屈光状态及IOL稳定性研究相对较少,本研究通过回顾性分析对我院行该术式患者的手术后屈光状态进行初步的分析。
1 对象和方法
1.1对象回顾性临床研究。纳入研究对象为2017-03/2021-12在北京大学国际医院行后房型IOL巩膜层间固定术的患者55例55眼。其中晶状体脱位28眼,IOL脱位17眼,无晶状体眼10例。根据手术步骤的不同分为常规组和改良组。纳入标准:晶状体、IOL半脱位或全脱位、无晶状体眼,因悬韧带病变或晶状体囊膜损伤致囊膜无法支撑IOL。排除标准:外伤致角、巩膜瘢痕形成;角、巩膜炎症;角膜内皮细胞计数<1000cell/mm2;术中使用原脱位IOL再固定;青光眼眼压控制不理想;合并活动性炎症及眼底疾病。本次研究遵循《赫尔辛基宣言》,并获得北京大学国际医院伦理委员会批准,患者均签署知情同意书。
1.2方法
1.2.1术前准备纳入患者术前均完善眼科检查,包括裸眼及矫正视力、非接触眼压测量、验光、眼前节裂隙灯、散瞳后眼底等检查。预留屈光度计算:患者坐位,自然瞳孔大小下于暗室环境应用IOL Master 500光学生物测量仪,注视仪器固视灯,确保双眼正位,测量眼轴,每眼测量5次,取平均值;同时测量角膜曲率,记录术前角膜散光并应用SRK/T公式计算IOL屈光度及预留屈光度数。
1.2.2手术方法手术由同一位技术熟练的眼科医师完成。所有病例均行球后麻醉(2%利多卡因注射液1.5mL及0.75%罗哌卡因注射液1.5mL等量混合)。采用常规25G玻切三通道切口,颞下放置灌注。超声乳化刀于12∶00位角巩膜缘行3.0mm主切口,2∶00位行角膜侧切口。对于晶状体全脱位的病例,玻切头于玻璃体腔切吸并固定晶状体,光纤辅助下将脱位晶状体托至前房,采用超声乳化吸除晶状体,切除玻璃体及残留皮质;晶状体半脱位的病例,光纤托举并稳定晶状体,采用超声乳化吸除晶状体,切除玻璃体及残留皮质。对于IOL脱位或半脱位病例,采用玻璃体镊将脱位IOL托至前房,沿光学部中央剪开IOL,通过角巩膜缘主切口取出IOL,切除玻璃体及残留囊膜。IOL固定:术中所植入IOL均为三片式可折叠IOL(AR40e,Sensar)。根据IOL巩膜层间固定方式不同分为常规组及改良组。其中常规组手术步骤为于5∶00及11∶00位剪开球结膜,分别在角膜缘后1.5mm处26G针头垂直穿刺制作巩膜切口,同时以切口为起点,26G针头平行于角膜缘逆时针在巩膜内穿行制作巩膜隧道,长度约3mm,将IOL通过角巩膜缘切口缓慢推入眼内,前袢末端伸入5∶00位26G针头管腔并引出巩膜外,镊子夹紧前袢送至巩膜隧道内,袢末端使用眼科电凝制作铆钉状凸缘,针持夹紧凸缘形成与巩膜表面平行的扁平面,然后将扁平末端埋入巩膜隧道。后袢以相同方式在11∶00位角膜缘后1.5mm处巩膜隧道内固定。去灌注,缝合球结膜。改良组为5∶00及11∶00位剪开球结膜,分别在角膜缘后1.5mm处26G针头垂直穿刺制作巩膜切口,15°穿刺刀自巩膜切口为起始做与角巩膜缘平行的三角形巩膜袋,约3mm长,起始处约1.5mm宽,250μm深。IOL前袢末端伸入5∶00位26G针头管腔并引出巩膜外,然后将前袢插入三角形巩膜袋内。后袢以相同方式在11∶00位角膜缘后1.5mm处插入三角形巩膜袋内。8-0可吸收缝线将袢固定于三角形巩膜袋入口中央并密闭入口。去灌注,缝合球结膜。
1.2.3观察指标(1)术后随访时间为3mo,随访期间行视力、非接触眼压、眼前节裂隙灯、散瞳后眼底等检查,记录术后并发症,患者于术后1、3mo分别应用自动验光仪进行屈光状态检查,记录术后散光值,计算等效球镜度数作为术后实际屈光度,并与术前预留屈光度进行比较,计算差值作为屈光误差。(2)术后1、3mo应用IOL Master 500型光学生物测量仪测量并记录角膜散光值。(3)散瞳至6mm以上,应用Pentacam眼前段分析仪对IOL倾斜角与偏心值进行测量。Pentacam以25帧Scheimpflug图像重建眼前节三维结构,获得IOL 360°全周扫描图像。选取0°~180°、90°~270°两帧图像应用Image-pro plus提高图像亮度及对比度后进行分析。以上检查均由同一位医师完成。(4)图像分析:用最佳拟合法分别画出IOL前后表面所在的圆,两圆交点所在直线为IOL水平轴,其与虹膜平面所在直线之间的夹角即为IOL倾斜角。IOL偏心值为IOL的中心到瞳孔轴的垂直距离。水平轴中间点位IOL的中心,瞳孔轴为通过瞳孔中心与虹膜平面垂直的线,经过IOL中心且与瞳孔轴平行的直线与瞳孔轴之间的距离即为IOL偏心值。使用Image-pro plus对所有角度及距离进行测量并记录。在0°~180°、90°~270°两帧图像中选取倾斜及偏心最大值作为最终结果。
2 结果
2.1纳入患者基本资料共55例55眼病例纳入研究,男43例,女12例,年龄24~73(平均51.03±13.03)岁;术前眼压为17.22±4.31mmHg,眼轴长度为23.73±1.12mm,术前角膜散光为1.28±0.54D。其中晶状体全脱位10眼和半脱位18眼,IOL全脱位9眼和半脱位8眼,无晶状体眼10眼。常规组35眼,改良组20眼。两组患者的性别、年龄、病种、眼压、眼轴、术前角膜散光及术前预留屈光度比较,差异均无统计学意义(P>0.05),见表1。

表1 两组患者术前基本资料比较
2.2患者手术前后屈光变化患者55眼中,术后3mo实际屈光度为0.83±0.72D,与术前预留屈光度(0.05±0.38D)比较,差异具有统计学意义(t=2.553,P=0.011)。术后3mo患者表现为远视漂移,屈光误差平均值为0.75±0.63D。术前角膜散光(1.28±0.54D)与术后3mo角膜散光(1.37±0.67D)比较,差异无统计学意义(t=1.084,P=0.313)。术后3mo角膜散光与总散光(1.88±0.52D)比较,差异具有统计学意义(t=4.471,P<0.001)。
2.3两组术后不同时间的屈光变化常规组与改良组术后均表现为远视漂移。术后1、3mo两组屈光误差比较,差异均有统计学意义(1mo:t=3.500,P=0.001;3mo:t=3.311,P=0.002)。两组术后1、3mo角膜散光比较,差异均无统计学意义(P>0.05)。两组术后1、3mo总散光比较,改良组均低于常规组,差异均有统计学意义(1mo:t=3.884,P<0.001;3mo:t=3.314,P=0.002),见表2。

表2 两组术后不同时间的屈光变化
2.4两组术后IOL倾斜度及偏心值比较改良组术后1、3mo IOL倾斜角度均小于常规组,差异具有统计学意义(1mo:U=163.500,P=0.001;3mo:U=199.000,P=0.008)。改良组术后1、3mo IOL偏心值均小于常规组,差异具有统计学意义(1mo:U=235.000,P=0.044;3mo:U=229.000,P=0.034)。组内比较:两组术后1mo与术后3mo IOL倾斜度及偏心值差异均无统计学意义(P>0.05),见表3。
表3 两组术后IOL倾斜度与偏心值比较
2.5手术相关并发症情况所有病例均未发生严重的术中及术后并发症,如IOL再脱位、IOL夹持、袢暴露、眼内炎、黄斑水肿、视网膜脱离、暴发性脉络膜出血等(图1)。其中2眼一过性眼压升高,2眼一过性低眼压,均行局部药物治疗后恢复正常;1眼发生玻璃体积血,自行吸收无需手术干预。
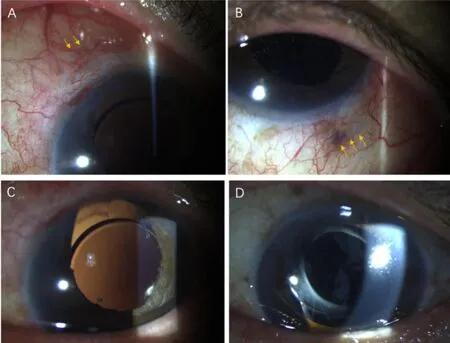
图1 后房型IOL巩膜层间固定术后前节相 A:采用改良术式患者于术后1mo可见11∶00位板层巩膜下人工晶状体袢;B:同一患者术后1mo 5∶00位板层巩膜下人工晶状体袢;C:同一患者术后1mo可见人工晶状体居中位正;D:采用常规术式患者术后3mo IOL倾斜。
3 讨论
无缝线后房型IOL巩膜层间固定术自Gabor于2007年首次提出后,因其在避免IOL悬吊术缝线并发症方面的优势,现已成为后囊膜支撑不足患者的理想手术选择[8]。然而随着白内障进入屈光性手术时代,该类患者术后能够实现脱镜及获得良好的视觉质量,成为患者及医生的共同目标[9],因此明确后房型IOL巩膜层间固定术后的屈光状态对于指导术前IOL屈光度的选择及获得满意的术后效果至关重要。
本研究中无论常规组还是改良组,术后1、3mo均表现为远视漂移,其中改良组较常规组在减少术后远视漂移程度方面有明显优势(t=3.500、3.311;P=0.001、0.002)。与近视漂移不同,术后远视往往因远、近视力均模糊而影响患者生活质量,成为术后满意度下降的主要原因。Kakisu等[10]通过回顾性分析223例行IOL巩膜层间固定术的病例,发现术后轻度近视漂移并建议选择IOL屈光度时预留+0.50D。相反,Abbey等[11]通过分析23例经套管针通道行无缝线IOL巩膜层间固定术的屈光,提出该术式可能存在术后远视漂移。Mustafi等[12]进一步采用多种IOL计算公式得出IOL巩膜层间固定术后发生约+0.19~+0.76D的远视漂移。Kansal等[13]则认为IOL巩膜层间固定术虽不断改良,但仍存在较长的学习曲线,且总体术后表现为远视漂移。本研究中共55眼行后房型IOL巩膜层间植入,术后3mo远视漂移平均值为0.75±0.63D,同时两种不同手术方法的屈光表现均证实了该术式术后易发生远视漂移,因此本研究是对既往研究结果的进一步验证及补充。
关于术后远视漂移发生的原因,Jacob[14]认为术中对IOL袢反复牵拉及袢在巩膜层间穿行易使其失去自然弧度而变得相对扁平,导致袢相对延长,造成IOL光学部远离虹膜,光线折射后聚焦于视网膜后。极少数情况下,IOL袢穿出巩膜位置偏后也会造成远视漂移[11]。因此预防术后屈光漂移成为该术式研究的热点,与此同时多种改良术式应运而生。其中缩短袢长度被认为是预防术后远视漂移的一种方法,Yamane等[5]提出通过将IOL袢末端烧灼制作“铆钉”状凸缘从而加强在巩膜隧道中的固定,但同时也指出过度烧灼缩短IOL袢可导致光学部瞳孔夹持、偏中心、倾斜等并发症发生[15]。本研究中常规组手术即采用了Yamane等[5]提出的对IOL袢末端的处理方式,然而术后3mo仍旧表现出0.84±0.46D的远视漂移。分析其原因:(1)可能与穿出巩膜外并在巩膜隧道中穿行的袢长度偏短,对IOL产生的固定力较薄弱,术后早期袢在巩膜隧道内发生轻度位移有关;(2)因巩膜隧道狭窄,将IOL袢自巩膜穿出口插入巩膜隧道步骤困难,反复操作造成隧道直径的扩大及袢弧度的改变均可促进隧道内袢的滑动。在改良组中,通过制作相对较宽的三角形的巩膜袋覆盖IOL袢,不仅降低了手术难度,同时巩膜袋内袢长度较长,具备足够的巩膜支撑,增强了IOL固定的稳定性。而且不同于Agarwal等[16]通过纤维蛋白胶密闭巩膜切口的方式,通过8-0可吸收缝线将袢固定于巩膜袋入口,不仅可以降低术后最初几周袢滑脱的风险,同时缝线吸收过程中形成的瘢痕组织可以更好地稳定IOL袢。本研究结果显示,改良组术后无论远视漂移程度还是术后散光均低于常规组,进一步证明改良术式的IOL稳定性优于常规术式。
即使术前准确选择了IOL屈光度,术后发生严重散光同样会导致视觉质量显著下降。除角膜散光外,IOL倾斜及偏心是术后散光的主要来源,尤其是对于巩膜层间固定的IOL因其缺乏囊袋的支撑发生率相对更高。既往文献报道IOL倾斜及偏心主要造成屈光漂移、斜向散光及像差增加。Shuaib等[17]应用超声生物显微镜测量无缝线巩膜层间固定术后IOL的水平偏心值为0.14~2.23(0.48±0.57)mm,水平倾斜度为0.9°~9.1°(3.36°±2.55°)。本研究中无论常规组还是改良组,术后3mo的IOL偏心值均大于既往文献报道,倾斜度均小于既往文献报道,分析其原因除与不同测量方式的误差有关外,也与本研究选取的测量值均为水平及垂直向的较大值有关,且本研究中IOL的固定倾向于垂直位,不同的术式及医师手术经验不同也导致了差异的产生。本研究中改良组与常规组相比,术后IOL倾斜及偏心均表现出明显的优势,说明巩膜袋联合可吸收缝线固定IOL袢在长期的稳定性及可预见性上优于常规组,这与Postorino等[18]的研究结果类似,但本研究采用侧切刀代替文献中的隧道刀制作巩膜袋,既满足了降低IOL袢巩膜层间植入难度的需求,同时三角形巩膜袋末端的进行性缩窄进一步限制了袢的移动。
综上,后房型IOL巩膜层间固定术无论常规或改良术式术后均表现为远视漂移,通过增加植入IOL屈光度,术前预留轻度近视可预防术后远视化。侧切刀制作巩膜袋联合可吸收缝线实现IOL巩膜层间植入能够降低术后IOL倾斜及偏心的发生率。因此后房型IOL巩膜层间固定术对于缺乏囊膜支撑的患者实现视力的恢复及良好视功能的维持来说是一种有效的手术方法,但由于本研究随访时间较短、病例数较少,需待更大规模、更远期的随访资料进一步验证。

