SMILE术后不同效价激素治疗对角膜光密度值和角膜上皮厚度的影响
任雪文 夏丽坤
作者单位:中国医科大学附属盛京医院近视诊疗中心,沈阳 110000
飞秒激光小切口角膜基质透镜取出术(SMILE)是近年来最受欢迎的角膜屈光手术之一。SMILE因其微创、无瓣和高精度的特点受到临床医师青睐[1]。SMILE仅切割少量角膜周围基质胶原纤维和神经纤维,这在很大程度上保留了角膜的正常结构和形态,对角膜完整性的破坏性较小[2-4]。
目前,临床上关于SMILE术后糖皮质激素应用方案的研究鲜见报道。术后局部使用糖皮质激素可有效预防和抑制炎症反应,改善角膜水肿,避免产生角膜上皮下混浊,抑制角膜上皮重塑。对于角膜屈光手术后的患者,临床医师多使用低效价的糖皮质激素,但常常出现角膜水肿消退较慢的问题,因此如何合理使用糖皮质激素才能更快速、安全和有效地恢复角膜的透明度,是目前有待研究的问题。
角膜光密度值是描述角膜透明程度的参数,可以通过Pentacam等测量仪器获得,能够直观地反映角膜的健康状况[5-6]。以往研究所记录的大多是Pentacam系统划分区域的光密度平均值,然而区域内未手术组织会影响手术区域光密度值的分析,使SMILE手术层面角膜光密度无法被准确评估。
在角膜屈光手术后,角膜上皮通过代偿性地改变自身厚度来重塑角膜表面的这一现象称之为角膜上皮重塑[7]。目前临床上普遍认为角膜上皮厚度(Central epithelial thickness,CET)变化可以反映术后屈光稳定性及手术的精准性。SMILE术后CET变化的影响因素尚不明确,术后不同效价激素是否会影响CET的变化研究鲜见报道。
本研究将通过对手术层面角膜光密度值和CET的观察,来评价不同激素应用方案的术后效果,以期获得SMILE术后最佳激素应用方案。
1 对象与方法
1.1 对象
纳入标准[8]:①年龄18岁以上的近视、散光患者;②术前球镜度为-10.00~-1.00 D,柱镜度为≤5.00 D;③过去1 年内屈光状态稳定,度数变化≤0.5 D;④术前停戴软性角膜接触镜2周以上,硬性角膜接触镜4周以上,角膜塑形镜3个月以上;⑤术前中央角膜厚度≥500 μm,且预计术后角膜基质床剩余≥280 μm;⑥既往无眼部手术、外伤史及其他疾病。
本研究收集了2020年7月至2021年10月在盛京医院近视诊疗中心行SMILE的患者共101 例(197 眼),根据数字随机表法随机分为地塞米松组(51 例,99 眼)和氟米龙组(50 例,98 眼)。地塞米松组中,4例(7眼)发生激素性高眼压症而改变用药,5例(10眼)失访,最终42例(82眼)完成随访;氟米龙组中,7 例(14 眼)失访,最终43 例(84 眼)完成随访。本研究通过医院伦理委员的审核,批号:2020PS743K。所有患者知情同意并签署知情同意书。
1.2 术前、术中用药及手术方式
术前:术前散瞳使用复方托吡卡胺滴眼液(沈阳兴齐)散瞳检眼,术前患者均使用0.5%左氧氟沙星滴眼液(日本参天制药)4次/d点术眼,0.1%玻璃酸钠滴眼液4次/d点术眼,0.3%加替沙星眼用凝胶(沈阳兴齐制药)睡前1次点术眼,术前用药至少3 d,合并轻度结膜炎或泪膜功能不稳定者用药至少7 d。术中:所有患者使用0.4%盐酸奥布卡因滴眼液(日本参天制药)行表面麻醉。
SMILE手术均由同一位眼科医师完成。手术设备:Visumax 500 kHz 飞秒激光系统(德国卡尔蔡司公司),光斑间距为4.5 μm,脉冲能量为165 nJ。手术光学区设置为6.5 mm,过渡区为0.1 mm,帽厚度均设置为110~140 μm。进行表面麻醉后,在负压环开始吸附前要求患者持续注视指示灯,以确保激光切削以视轴为中心。随后,使用飞秒激光由外向内切削微透镜的后表面,透镜边切,再由内向外切削微透镜的前表面,以形成基质透镜和角膜帽,并在120°位置切削1个2 mm的周切口。在激光切削全部完成后,用钝性分离器将透镜上、下表面完全分离,并从周切口取出角膜基质透镜。
1.3 术后用药
将SMILE术后的患者随机分为2组。地塞米松组:术后使用0.3%妥布霉素和0.1%地塞米松滴眼液(美国爱尔康公司)4次/d点眼,每次1滴,用药1周,1 周后改为0.1%氟米龙滴眼液(日本参天公司),3 次/d,每次1滴,每周减量1次,至术后1个月时停药。氟米龙组:术后使用0.1%氟米龙滴眼液和0.3%妥布霉素滴眼液(美国爱尔康公司),均4次/d点眼,每次1滴,1周后停用妥布霉素滴眼液,并继续使用0.1%氟米龙滴眼液,3次/d,每次1滴,每周减量1次,至术后1个月时停药。2组术后均使用0.1%玻璃酸钠滴眼液(德国URSAPHARM公司)4次/d点眼,每次1滴,连续用药1个月。
若患者术后任一随访时间点的眼压高于术后预测眼压值,则中止研究并予以降眼压治疗。术后的眼压预测值通过Shah眼压校正公式计算获得[9-10]。
1.4 术前与术后检查
术前所有患者分别进行眼前节裂隙灯显微镜、裸眼视力(UCVA)、最佳矫正视力(BCVA)、电脑验光(AR-1 自动验光仪,日本尼德克公司)、眼压(KT-800,日本Kowa公司)、角膜高阶像差(Pentacam HR,德国 Oculus公司)、对比敏感度(CSV-1000E,美国 Stero Optical公司)等检查。所有患者在术前,术后1 d、1周、1个月时进行随访检查。
1.5 角膜光密度测量
本研究的角膜光密度值检查时间均在上午8—10点完成,分别取Pentacam系统测量的135°、90°、45°、180°轴位的角膜Scheimpflug图像,在SMILE的手术层面上以角膜顶点为中心各取7个测量点,记录各点角膜光密度值进行统计分析(见图1-2)。

图1.SMILE术后角膜矢状面上手术层面的测量点示意图Figure 1.Diagram of the corneal cross-section,the black points presented the measuring points of corneal densitometry in surgical plane after SMILE
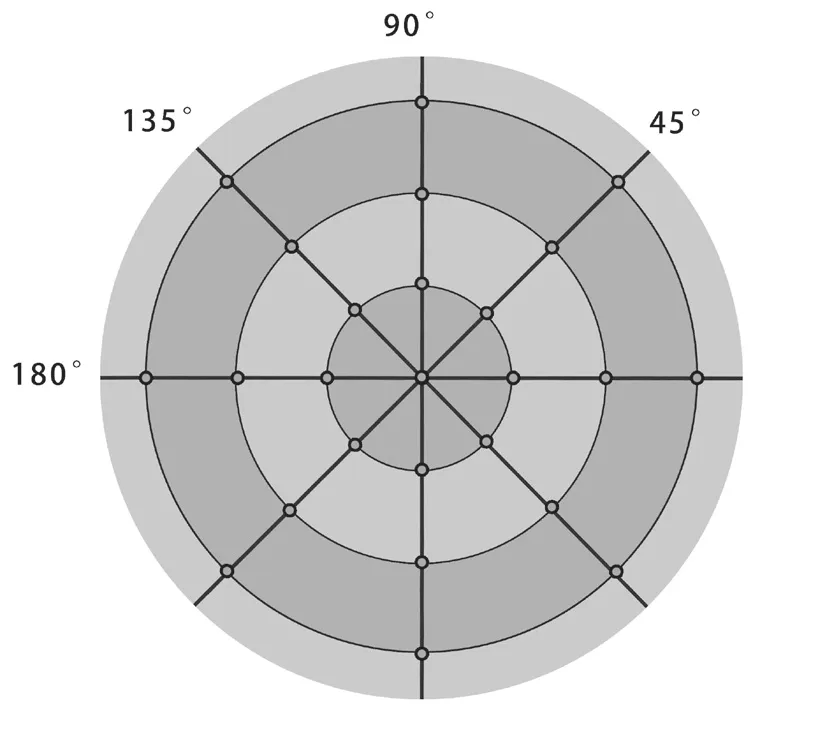
图2.角膜上的各测量点位置示意图Figure 2.Diagram of the position of measuring points on cornea
1.6 CET测量
应用光学相干断层扫描仪(Cirrus HD-OCT model 5000,德国卡尔蔡司公司)对CET进行测量。应用光学相干断层扫描仪及其外置角膜镜头来扫描角膜。本研究记录了中心2 mm直径区域,中心旁环区域>2~5 mm和中周环区域>5~7 mmCET的平均值(>7~9 mm区域不在手术区域内,因此收集过程中未采集该区域内的数据)。为了尽量减少泪膜对测量结果准确性的影响,在扫描前2 h内被测量者不允许使用任何滴眼液。
1.7 统计学方法
前瞻性临床研究。本研究采用SPSS 23.0进行数据统计分析。首先对计量资料进行Kolmogorov-Smirnov检验和方差齐性检验,若地塞米松组和氟米龙组的数据均符合正态分布且方差齐,则采用独立样本t检验;若不符合正态分布或方差不齐,则采用Mann-WhitneyU检验进行比较。以P<0.05为差异有统计学意义。
2 结果
2.1 基本情况
本研究最终共收集85 例(166 眼),其中地塞米松组42例(82眼),氟米龙组43例(84眼)。地塞米松组术中切口出血发生率为2.2%,氟米龙组术中切口出血发生率为1.2%,2组不透明气泡层、黑区、负压吸引失吸、透镜碎裂等并发症的发生率均为0,2 组术中并发症发生率差异均无统计学意义(P>0.05)。2组的年龄、性别、UCVA和术前等效球镜度差异无统计学意义(P>0.05)。2组手术参数如中央角膜厚度、角膜帽厚度、剩余基质床厚度和透镜厚度差异均无统计学意义(P>0.05)(见表1)。

表1.地塞米松组与氟米龙组的SMILE患者基本情况及手术参数Table 1.SMILE patients demographics of dexamethasone group and fluorometholone group
2.2 角膜光密度值
在术前时,2 组角膜光密度值差异无统计学意义(t=-0.97,P=0.156)。在术后1 d时,2组的角膜光密度值均较术前升高,2 组角膜光密度值差异无统计学意义(t=-1.12,P=0.265)。在术后1周时,2 组角膜光密度值较术后1d时降低,地塞米松组的角膜光密度值明显低于氟米龙组(t=-3.96,P=0.011)。在术后1个月时,2组角膜光密度值差异无统计学意义(t=-1.84,P=0.067)。见图3。

图3.地塞米松组(82眼)和氟米龙组(84眼)SMILE手术前后的角膜光密度值a,术后1周时,2组的角膜光密度值差异有统计学意义Figure 3.Time course of corneal densitometry in dexamethasone group and fluorometholone group before and after SMILEa,significant difference in corneal densitometry between dexamethasone group and fluorometholone group at 1 week after SMILE.SMILE,small incision lenticule extraction.
2.3 CET
2组患者CET在术前、术后1 d的差异均无统计学意义。术后1周时,地塞米松组的CET低于氟米龙组,其中0~2 mm(t=-2.89,P=0.005)和>2~5 mm区域(t=-3.48,P=0.001)差异均有统计学意义。术后1个月时,2组CET差异均无统计学意义(P>0.05)。见表2。

表2.地塞米松组与氟米龙组SMILE术前后不同时间点角膜上皮厚度(μm)Table 2.Epithelial thickness in dexamethasone group and fluorometholone group before and after SMILE (μm)
2.4 眼压
2组患者术前眼压差异无统计学意义(Z=-0.14,P=0.886)。术后1周时,地塞米松组的眼压高于氟米龙组,差异有统计学意义(Z=-3.86,P<0.001)。术后1个月时,2组眼压差异无统计学意义(Z=-1.07,P=0.286)。见表3。

表3.地塞米松组与氟米龙组SMILE术前后不同时间点的眼压值(mmHg)Table 3.Intraocular pressure (mmHg) in dexamethasone group and fluorometholone group before and after SMILE
2.5 视力及视觉质量
地塞米松组与氟米龙组的术前及术后不同时间点UCVA和角膜总高阶像差均方根值的差异均无统计学意义(P>0.05),见表4—5。

表4.地塞米松组与氟米龙组SMILE手术前后不同时间点裸眼视力(LogMAR)Table 4.UCVA (LogMAR) in dexamethasone group and fluorometholone group before and after SMILE
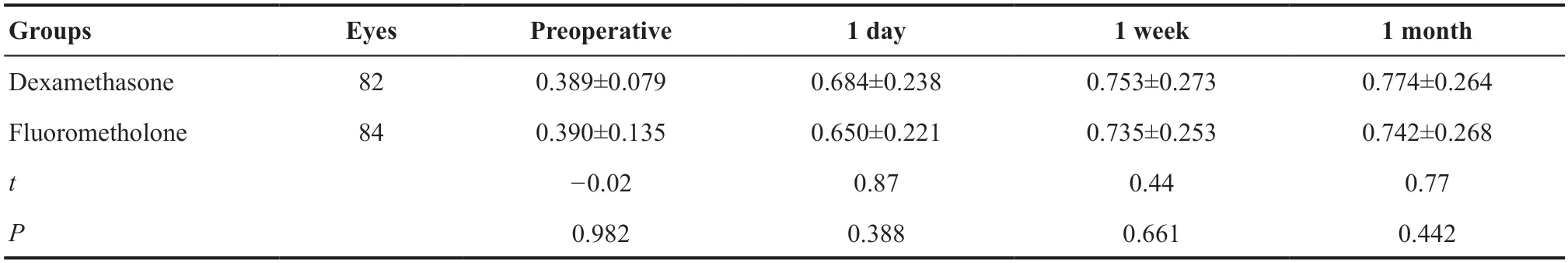
表5.地塞米松组与氟米龙组SMILE手术前后不同时间点角膜高阶像差均方根值(μm)Table 5.High order aberrations RMS (μm) in dexamethasone group and fluorometholone group before and after SMILE
术前地塞米松组和氟米龙组在亮环境和暗环境中各个空间频率下对比敏感度差异均无统计学意义(均P>0.05),见表6。在术后1 周时,地塞米松组在亮环境下6 c/d和18 c/d空间频率(Z=-2.50、-2.58,均P<0.05),暗环境下3、6 c/d空间频率(Z=-2.17、-2.88,均P<0.05)的对比敏感度均优于氟米龙组,见表7。在术后1个月时,地塞米松组在亮环境18 c/d空间频率下的对比敏感度优于氟米龙组(Z=-2.07,P=0.039),见表8。

表6.地塞米松组与氟米龙组术前各空间频率下对比敏感度Table 6.Contrast sensitivity in dexamethasone group and fluorometholone group before SMILE

表7.地塞米松组与氟米龙组术后1周各空间频率下对比敏感度Table 7.Contrast sensitivity in dexamethasone group and fluorometholone group at 1 week after SMILE

表8.地塞米松组与氟米龙组术后1个月各空间频率下对比敏感度Table 8.Contrast sensitivity in dexamethasone group and fluorometholone group at 1 month after SMILE
2.6 有效性与安全性分析
有效指数定义为术后UCVA/术前BCVA。术后1个月,地塞米松组的有效指数是1.15±0.13,氟米龙组的安全指数是1.13±0.15,2 组差异无统计学意义(t=0.66,P=0.512)
安全指数定义为术后UCVA/术前BCVA。术后1个月,地塞米松组的安全指数是1.16±0.13,氟米龙组的安全指数是1.14±0.15,2 组差异无统计学意义(t=0.81,P=0.419)。
3 讨论
据目前已有研究来看,本研究通过Pentacam眼前节分析系统中角膜光密度值来评估SMILE术后糖皮质激素的应用方案。以往相关研究缺少对手术层面针对性的观察,测量的精确性有待考量[11]。既往有研究者使用OCT进行角膜光密度分析,但是OCT只能获取角膜图像,并不能直接获得角膜光密度的数值[12]。角膜光密度是通过测量角膜后向光散射值来监测角膜恢复情况,而后向光散射以往常被用于评估屈光手术后角膜的健康情况[13-17]。本研究通过测量SMILE术后角膜光密度值来评估低效价糖皮质激素组和高效价糖皮质激素组手术平面的透明程度,来了解角膜水肿的恢复情况。
本研究显示在术后1 d和1 周时,角膜光密度明显升高,这与以往的研究结果[11,18]相似。在术后1周时,氟米龙组的角膜光密度值水平明显高于地塞米松组。这一差异表明,在使用地塞米松治疗期间,手术层面的角膜透明度恢复得更快。上皮屏障阻止生长因子穿过基质侧切口,刺激角质细胞迁移和增殖,而糖皮质激素能够改善紧密连接蛋白的组织结构,增强上皮屏障功能,使角膜水肿恢复更快[19-20]。这2组术后的角膜光密度值差异可能是由于地塞米松的激素效价高于氟米龙,具有更好的抗炎作用和组织渗透性[21]。因此,在术后第1周给予高效价糖皮质激素相比给予低效价糖皮质激素,可使角膜透明度恢复更快。2组手术层面的角膜光密度值在术后1个月均明显下降,且差异无统计学意义,这提示2组术后均有良好的长期效果。
本研究术后1周时,地塞米松组的角膜上皮重塑程度明显低于氟米龙组。以往有动物研究显示,角膜屈光术后10 d内使用类固醇药物可减少上皮下透明质酸的生成,抑制上皮增殖[19,22]。本研究结果提示高效价糖皮质激素对抑制上皮细胞重塑的作用更为明显。
在术后1 周时,地塞米松组中有7 眼出现了激素性高眼压症,并因此中止研究。这提示地塞米松升高眼压的作用较为明显。这与Martino等[23]的研究结果相似,其对角膜屈光术后不同效价激素给药后的眼压进行比较,显示高效价激素升高眼压的作用明显。高效价激素的角膜渗透性更强,更容易进入前房,导致激素性高眼压症[24]。氟米龙组术后眼压并无明显升高,且在术后1周时氟米龙组的眼压明显低于地塞米松组的眼压,但术后1 个月时2 组眼压差异无统计学意义,这提示高效价激素易导致术后眼压升高,在术后不宜长期使用,且使用过程中应严格监测眼压。
本研究还发现,地塞米松组在术后1 周和1 个月时的对比敏感度优于氟米龙组。这提示术后1周内给予高效价糖皮质激素可以帮助患者术后获得更好的对比敏感度。本研究未发现不同效价激素治疗后视力和高阶像差的差异。既往有研究者发现在准分子激光屈光性角膜切削术后3个月时,高效价激素组患者和低效价激素组患者的视力没有明显差异[25]。这提示不同效价的糖皮质激素对于屈光手术后患者视力和高阶像差的影响较小。
综上所述,SMILE术后早期使用高效价激素能够帮助患者更快地恢复角膜光密度和对比敏感度,但是高效价激素升高眼压的作用更明显,不宜长期使用,用药期间应严格监测眼压。此外,相比使用低效价激素,SMILE术后早期使用高效价激素能够明显抑制角膜上皮重塑。因此,术后高效价与低效价糖皮质激素相结合的给药方案,能够帮助患者获得更快、更安全有效的术后恢复。本研究的局限性在于测量的位点数量有限,不能覆盖手术界面上所有位置。本研究仅比较了SMILE术后1个月内随访时间点的结果,这仅显示了术后1 d、1周、1个月的差异,缺少对术后效果的长期观察。目前临床上对于SMILE术后激素用药方案的研究尚不完备,还需要后续更多的临床研究进行完善。
利益冲突申明本研究无任何利益冲突
作者贡献声明任雪文:收集数据,参与选题、设计及资料的分析和解释;撰写论文;根据编辑部的修改意见进行修改。夏丽坤:参与选题、设计、资料的分析和解释,修改论文中关键性结果、结论,根据编辑部的修改意见进行核修

