单胎濒死儿发生的围生期危险因素分析
杨旻 汪吉梅
(复旦大学附属妇产科医院新生儿科,上海 200011)
Apgar评分是最早由Virginia Apgar提出的用来评价新生儿出生时窒息程度的指标[1]。新生儿窒息是新生儿死亡的重要原因之一,也是造成脑性瘫痪及智力障碍的主要原因之一。濒死儿是指成功复苏的出生时因窒息处于死亡边缘即“正在死亡”的新生儿[2],亦称“近死产儿”[3]。濒死儿是窒息死亡的主要人群,国外定义为Apgar评分1 min 0分后续复苏成功者[2]。因为濒死儿出生时可完全无心跳或仅有几次心跳,经过有效复苏后,至1 min甚至5 min或更久才能恢复缓慢心跳,此时Apgar评分可能得分,从心跳停止到真正死亡大约经历5~8 min[4],即通常所说的Apgar 0~1分儿。故国内定义濒死儿为1 min Apgar评分0~1分后续复苏成功者[5-6]。1976年国际首次报道关于濒死儿的研究[7]。该研究纳入48个重度窒息患儿,其中15个濒死儿,该队列重度窒息患儿病死率为52%(25/48),濒死儿病死率为53%(8/15)。
随着新生儿重症监护的进步,同时新生儿复苏培训的普及和复苏水平不断提高,新生儿窒息的病死率逐渐下降。但重度窒息,尤其是濒死儿是窒息死亡的主要人群,其抢救越来越受到人们的关注。濒死儿出生时往往抢救极其困难,病死率极高,可导致缺血缺氧性脑病、颅内出血等,进而导致脑性瘫痪、癫痫等严重的神经系统后遗症[8-9]。
国内胎龄小于28周的濒死儿由于其严重的神经系统后遗症,很多家长最终选择放弃抢救,而胎龄≥28周的濒死儿成为国内复苏抢救的主要人群,故加强对胎龄≥28周濒死儿的识别及复苏抢救工作,减少其死亡和严重并发症的发生,对降低新生儿病死率及改善预后具有重要意义。大部分国内外濒死儿研究是关于其预后,特别是神经系统后遗症及复苏效果[2,8],而对于引起濒死儿发生的主要危险因素国内鲜有报道。2010—2013年南方医科大学一项关于38例濒死儿的研究表明,产前的高危因素包括胎盘早剥、早产、先天畸形、羊水Ⅲ度污染、脐带异常、分娩困难、胎膜早破、前置胎盘、宫内感染等[5]。目前国内引起濒死儿发生的围生期危险因素尚不明确。本研究以胎龄≥28周的单胎濒死儿为研究对象,探讨单胎濒死儿发生的围生期危险因素,为临床上单胎濒死儿的诊治和预防提供依据。
1 资料与方法
1.1 研究对象
濒死组纳入标准:2006年1月—2015年12月在复旦大学附属妇产科医院出生、胎龄≥28周、1 min Apgar评分0~1分、后续成功复苏的单胎新生儿。
对照组纳入标准:以濒死儿为病例组(濒死组),采用随机数字表在病案系统里根据与濒死组相邻的住院号,按1∶4比例随机选取616例同期出生的单胎非濒死儿(1 min Apgar评分>1分)作为对照组。
排除标准:排除母亲有精神疾患、智力障碍、重大器质性疾病、吸烟史、酗酒史的新生儿。
1.2 研究方法
以复旦大学附属妇产科医院作为研究现场进行回顾性病例对照研究。比较濒死组和对照组母亲临床特征、新生儿临床特征、产前和产时危险因素,采用多因素logistic回归法进行濒死儿发生的危险因素分析。
本研究已获复旦大学附属妇产科医院伦理委员会审查批准(2019-92)。
1.3 数据采集
从产科和新生儿科病案系统中采集围生期人口学指标。从新生儿母亲病例中采集母亲妊娠年龄、是否初产妇、常住人口、不良孕产史、产前发热、上胎畸形史、既往死胎史、胎膜早破、羊水Ⅲ度污染、胎盘早剥、前置胎盘、球拍状胎盘、脐带脱垂、脐带扭转、母亲妊娠期疾病(妊娠糖尿病、重度子痫前期、妊娠甲状腺疾病)、产前胎心监护、产前胎动及麻醉方式等。从新生儿病例中采集胎龄、出生体重、性别、出生方式、Apgar评分(1 min、5 min、10 min),以及是否为试管婴儿、小于胎龄儿(small for gestational age infant,SGA)、大于胎龄儿、臀位、新生儿失血性休克、脐动脉舒张末期血流缺失、胎儿水肿、畸形等。
1.4 定义和分类
(1)不良孕产史包括之前怀孕期间有胚胎停育、胎儿畸形、死胎、死产、产后大出血等病史。(2)根据产妇居住地情况分为常住人口和流动人口。(3)重度子痫前期、前置胎盘、胎盘早剥、胎膜早破的诊断根据文献[10-13]。(4)妊娠糖尿病的诊断根据《妊娠合并糖尿病临床诊断与治疗推荐指南(草案)》[14]。(5)妊娠高血压:定义为妊娠期收缩压高于140 mmHg和/或舒张压高于90 mmHg[15]。(6)SGA:定义为出生体重小于同胎龄同性别平均体重第10百分位数,或低于同胎龄同性别平均体重2个标准差的新生儿[16]。(7)产前胎心监护异常:定义为美国儿童健康与人类发展研究院更新的电子胎心监护结果判读标准中分类Ⅲ的胎心监护图形[17]。(8)产前胎动减少:自测或B超监测,若胎动计数<10次/12 h,提示胎动减少[18]。
1.5 统计学分析
采用SPSS 19.0统计软件进行分析。不符合正态分布的计量资料以中位数(四分位数间距)[P50(P25,P75)]表示,组间比较采用Wilcoxon秩和检验。计数资料用频数和百分率(%)或千分率(‰)表示,组间比较采用χ2检验(含校正χ2检验)或Fisher确切概率法。采用SPSS 19.0统计软件进行自变量间共线性分析,若方差膨胀因子(variance inflation factor,VIF)<5表示各自变量间无明显共线性。采用多因素logistic回归分析探讨濒死儿发生的围生期危险因素。P<0.05为差异有统计学意义。
2 结果
2.1 研究对象一般情况
2006年1月—2015年12月我院共分娩胎龄≥28周单胎新生儿102 341例,其中单胎濒死儿154例,单胎儿中濒死儿发生率为1.50‰。154例单胎濒死儿中,46例转儿科专科医院(其中1例死亡),剩余在我院救治的108例濒死儿中,28例死亡,76例存活,4例自动出院后死亡。单胎濒死儿病死率为21.4%(33/154)。
2.2 濒死组和对照组母亲人口学特征和临床特征的比较
濒死组和对照组母亲人口学特征和临床特征的比较差异均无统计学意义(P>0.05),见表1。

表1 濒死组和对照组母亲人口学特征和临床特征的比较
2.3 濒死组和对照组新生儿人口学特征和临床特征的比较
濒死组胎龄和出生体重均低于对照组,差异有统计学意义(P<0.05);濒死组Apgar评分(1 min、5 min、10 min)低于对照组,差异有统计学意义(P<0.05);两组其余指标的比较差异均无统计学意义(P>0.05)。见表2。
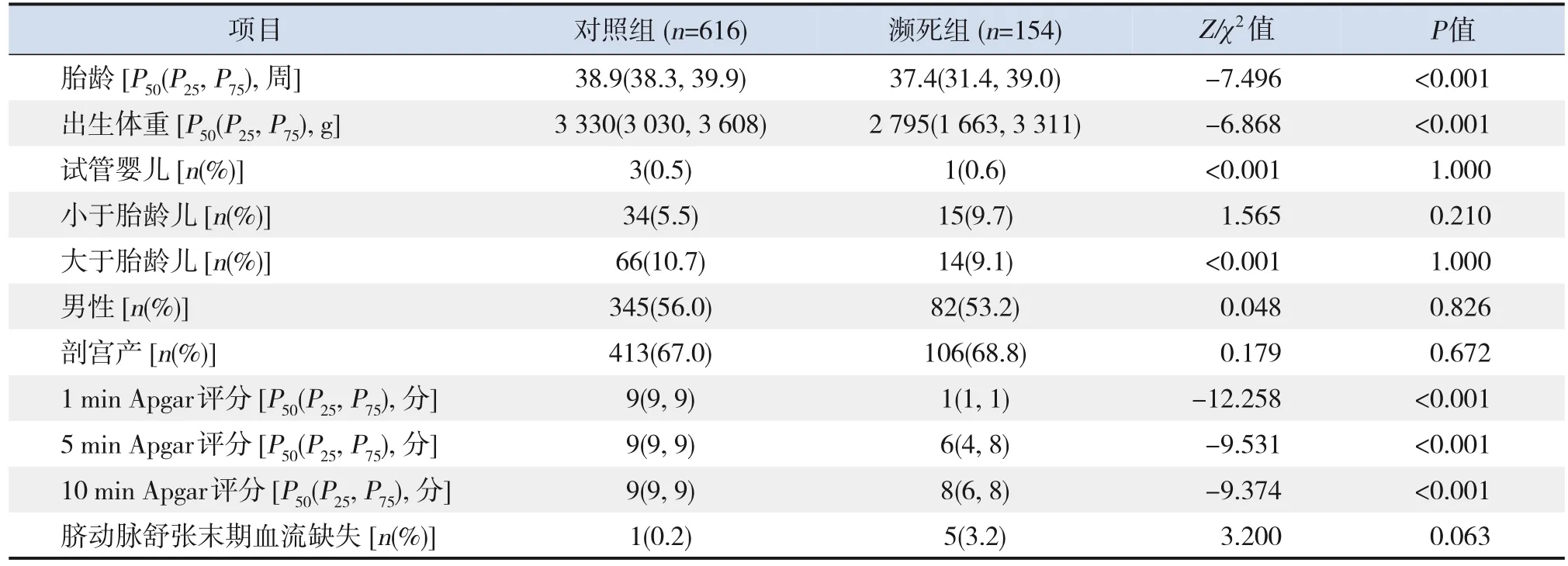
表2 濒死组和对照组新生儿人口学特征和临床特征的比较
2.4 濒死儿发生的产前和产时危险因素的单因素分析
濒死组胎儿水肿、脐带脱垂、羊水Ⅲ度污染、胎盘早剥、臀位、重度子痫前期、母亲产时全身麻醉(简称全麻)、产前胎心监护异常和产前胎动减少的发生比例高于对照组,差异有统计学意义(P<0.05);而两组其他产前和产时指标的比较差异无统计学意义(P>0.05)。见表3。
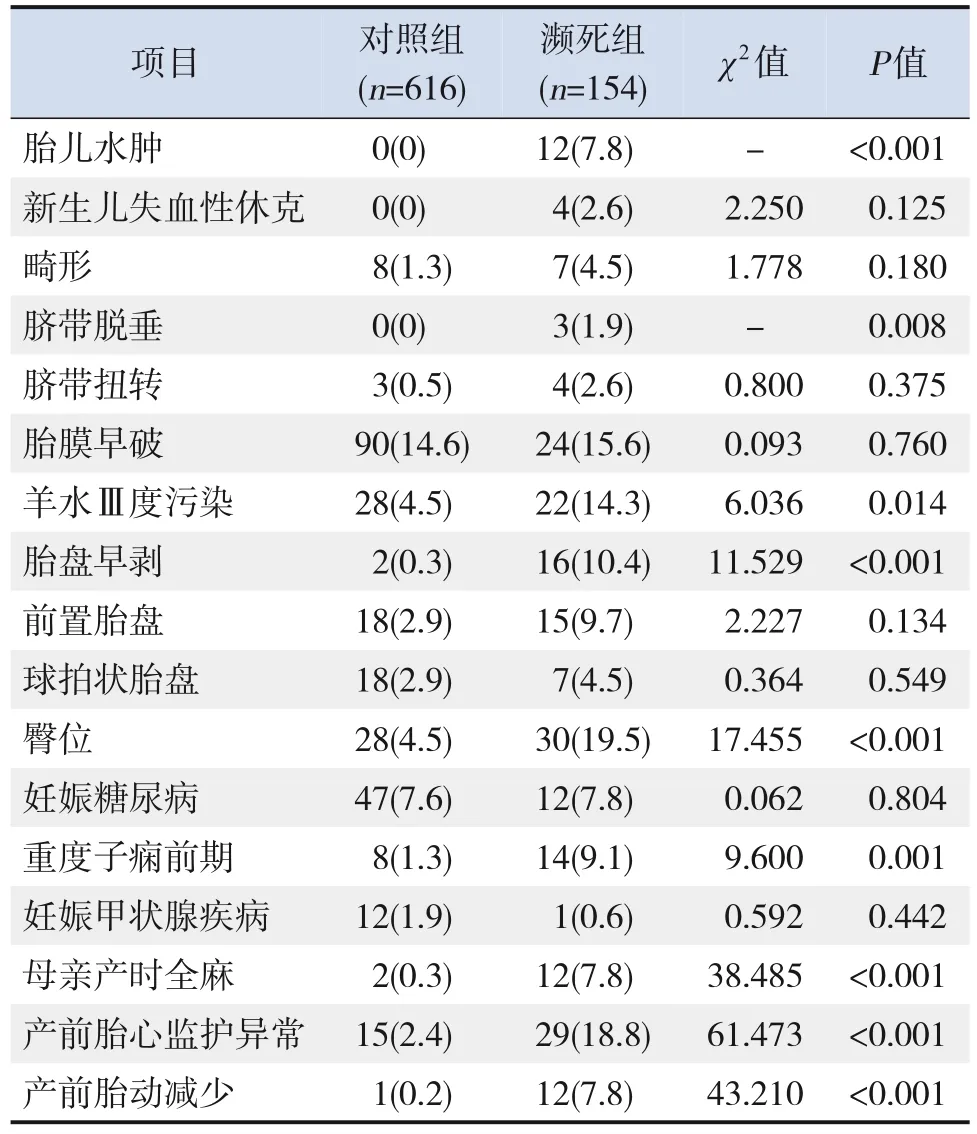
表3 濒死儿发生的产前和产时危险因素的单因素分析 [n(%)]
2.5 濒死儿发生的危险因素的多因素logistic回归分析
以表3中差异有统计学意义的变量(“胎儿水肿”和“脐带脱垂”两项对照组无病例,故这两个变量未纳入)及胎龄、出生体重为自变量(赋值见表4),以濒死儿的发生为因变量(未发生=0,发生=1),采用多因素logistic回归分析探讨濒死儿发生的危险因素。共线性分析显示各自变量间无明显共线性(VIF<5)。多因素分析结果显示,母亲产时全麻、产前胎动减少、胎盘早剥、羊水Ⅲ度污染、产前胎心监护异常、臀位是濒死儿发生的危险因素(P<0.05),胎龄较大是保护性因素(P<0.05),见表5。
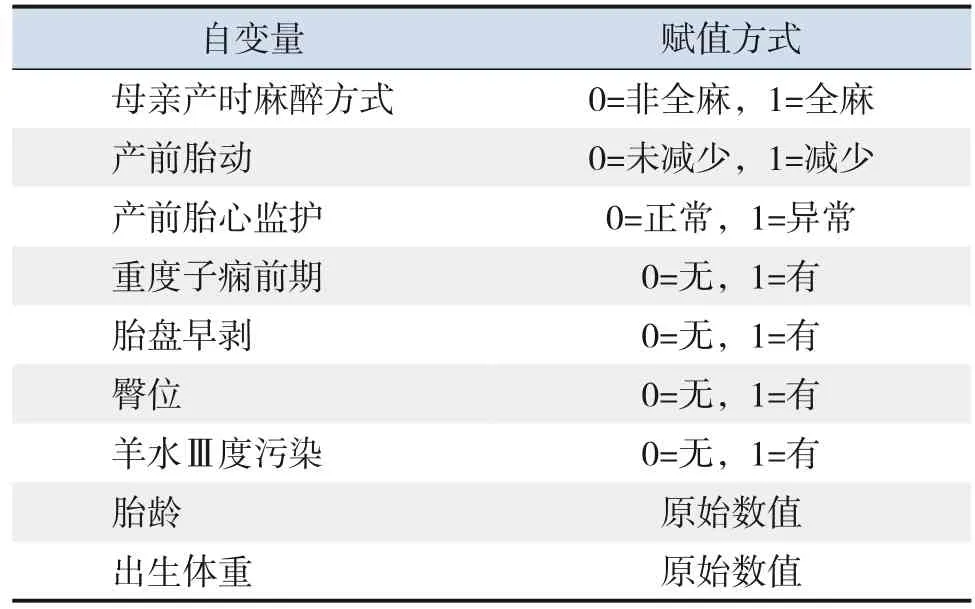
表4 多因素分析中各自变量赋值
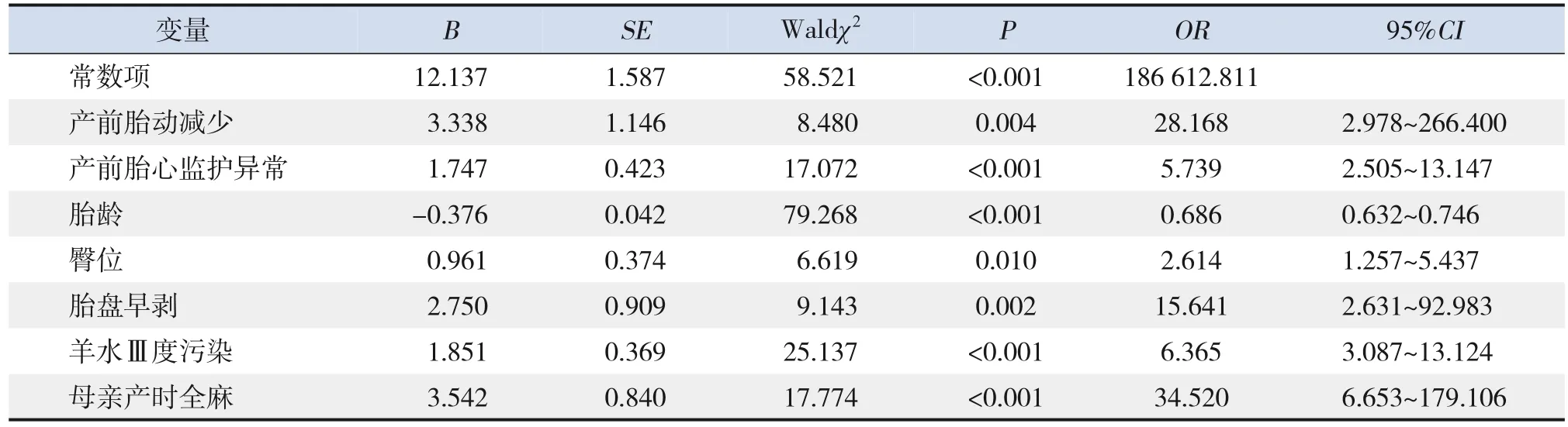
表5 濒死儿围生期危险因素的多因素logistic回归分析结果
3 讨论
国外研究中纳入胎龄>24周濒死儿,其发生率为 0.4‰~0.8‰[19-21],病死率为 28%~57%,14%~60%濒死儿存在神经系统损害[3,19-20],部分可引起多器官功能衰竭。本研究中单胎胎龄≥28周单胎濒死儿154例,濒死儿发生率为1.50‰,明显高于国外的濒死儿发生率[19-21];濒死儿的病死率为21.4%,略低于国外水平[19-20]。
本研究单因素分析结果显示,以下情况与濒死儿发生的风险增加有关:胎儿水肿、脐带脱垂、羊水Ⅲ度污染、胎盘早剥、臀位、重度子痫前期、母亲产时全麻、产前胎心监护异常、产前胎动减少。本研究中濒死组母亲产时全麻的比例为7.8%,远高于对照组(0.3%);多因素分析显示母亲产时全麻是导致濒死儿发生的重要因素。Huang等[22]证实,与神经轴向麻醉相比,子痫前期妇女剖宫产全身麻醉与中风风险增加相关。接受全身麻醉的子痫前期妇女与接受神经轴向麻醉的妇女相比,儿茶酚胺的血浆浓度升高。母亲血浆儿茶酚胺的增加不仅损害母亲的健康,还会引起子宫胎盘血管收缩,对胎儿产生不利影响。一项纳入39 321例活产婴儿的国际多中心的病例对照研究发现,全麻药使用组发生新生儿严重代谢性酸中毒的风险是非全麻组的8.04倍,全麻药的使用是导致新生儿严重代谢性酸中毒的独立危险因素[23]。
本研究多因素分析显示,胎盘早剥可增加濒死儿发生的风险(OR=15.641)。随着产妇年龄、体重指数的增加,以及辅助生殖技术的广泛应用,胎盘早剥的发生率越来越高[24]。既往研究表明,胎盘早剥是死胎、濒死儿、围生期新生儿死亡的主要危险因素[24-26]。与胎盘早剥相关的新生儿高病死率与早产、低出生体重和胎儿窘迫有关[26]。同时,胎盘早剥是妊娠创伤的一种并发症,其机制与损伤直接相关。剪切作用会破坏胎盘与蜕膜的附着[27]。美国妇产科医师学会建议在有子宫收缩或压痛、胎儿心率模式不稳定、阴道出血、羊膜破裂或母体严重损伤的情况下,应继续进行胎心监护[28]。故对发生胎盘早剥的患儿临床上应高度重视,做好持续胎心监护及新生儿复苏抢救准备。
本研究中濒死组产前胎心监护异常率明显高于对照组(18.8% vs 2.4%)。多因素分析发现,胎心监护异常是濒死儿发生的独立危险因素之一,这和美国孟菲斯田纳西大学的研究结果[25]一致。该研究中74%濒死儿出现胎心监护异常,进一步分析发现,濒死组心动过速和心动过缓的发生率分别是对照组的25.6倍和14.9倍。该研究显示导致濒死儿胎心监护异常的主要因素是胎盘早剥、子痫前期或胎儿生长受限[25]。另外,胎儿活动是其中枢神经系统正常的反应,而规律的胎动长期以来被认为是胎儿健康的指标。既往报道胎动减少与胎儿宫内生长受限及神经肌肉系统发育异常有关[29]。O'Sullivan等[30]研究发现产前通过耻骨联合至宫底的高度或超声评估未发现胎儿生长受限而出现产前胎动减少胎儿中有72%存在SGA。Stacey等[31]研究发现胎儿运动强度下降与妊娠晚期死胎风险增加有关(OR=2.37,95%CI:1.29~4.35)。本研究多因素分析显示产前胎动减少是濒死儿发生的独立危险因素(OR=28.168),提示临床上对于产前胎动减少的产妇需要给予足够的重视,可能存在胎儿宫内缺氧的情况,需做好胎儿的评估,及时了解病因,采取适当的治疗,必要时需提前中止妊娠,避免死胎的发生。
本研究多因素分析显示,羊水Ⅲ度污染与濒死儿发生存在关联。既往研究发现,羊水Ⅲ度污染与胎儿缺氧和其他胎母应激因素、羊膜内炎症/感染有关[32-33]。Jaques等[33]报道在进行脑组织和胎盘病理检查的35例死胎患儿中,51%足月死胎患儿存在羊水Ⅲ度污染,羊水Ⅲ度污染组中脑损伤(脑灰质、脑白质、脑出血)发生率较羊水清组明显升高,但胎盘病变与羊水Ⅲ度污染无显著关联,缺氧仍是足月死胎患儿羊水Ⅲ度污染的原因。
本研究多因素分析显示臀位是濒死儿发生的危险因素之一。Gardner等[34]对73例出生体重小于1 kg的濒死儿研究发现,非头位胎位是1 min Apgar评分低的危险因素。Haddad等[25]的研究单因素分析结果提示濒死组非头位胎位率明显高于对照组,但多因素分析显示非头位胎位与濒死儿发生无关。本研究中濒死组、对照组胎龄中位数分别为37.4周、38.9周,大部分为足月儿,足月儿臀位与胎儿生长受限、羊水过少、妊娠糖尿病、剖宫产史和先天性畸形等不良胎儿结局危险因素显著相关[35]。此外 , 芬兰[35]、匈牙利[36]、瑞典[37]的研究也发现足月臀位与胎死宫内显著相关。本研究多因素分析显示胎龄与濒死儿发生呈显著负关联:较大胎龄是濒死儿发生的保护性因素,即胎龄越大的新生儿,濒死儿发生的危险性越小,与既往报道一致[19-20,25]。Haddad等[25]认为胎龄和濒死儿发生的负相关性与可能导致早产的原因,如胎膜早破、绒毛膜羊膜炎或子痫前期无关。Catlin等[38]发现低Apgar评分可反映和胎龄相关的肌肉和神经发育不成熟、呼吸费力的情况。
本研究是一项国内大样本量关于濒死儿危险因素的病例对照研究,分析了多种可能与濒死儿发生相关的围生期危险因素。本研究有一些局限性。第一,本研究的研究对象不包括小于28周的濒死儿,可能会低估濒死儿的发生率,并可能导致选择偏倚。第二,本研究包含的数据有限,例如缺乏产妇产前药物使用及濒死儿脐血血气数据。
综上,本研究显示,濒死儿的发生与多种围生期因素有关,临床需对产前胎心监护异常、胎动减少、早产、胎盘早剥、臀位、羊水Ⅲ度污染、全麻手术的产妇给予足够的重视,产前分析存在这些情况的主要原因,采取必要的治疗,同时做好新生儿困难复苏的准备,以便对濒死儿进行及时有效的抢救和治疗,防止濒死儿严重并发症的发生。

