DRG支付改革下某公立医院干预措施及实施效果分析
■ 王文君 贾晓倩 周道平 钟兴国 王 珩③
DRG作为有效的医疗支付管理工具,一方面可以实现公立医院破除逐利机制,引导医院公益性能定位;另一方面可有效促进医院进行结构优化,精细化管理,紧跟国家政策导向,助力公立医院发展[1-2]。某三甲综合医院是某市17家试点医疗机构之一,医院层面高度重视DRG运行,认识到医疗机构需要从高速度发展到高质量发展,从粗放式管理到精细化管理转变。某公立医院因一季度DRG医保结算出现了亏损,于二季度采取“双对接,全覆盖”干预模式在医疗服务指标、医疗费用指标、医院监测指标、医院国考部分指标等实施效果进行研究,为DRG有效运行提供参考依据。
1 资料与方法
1.1 资料来源
检索电子病历管理系统2021年1月1日至2021年9月30日出院患者,筛选出医保付费方式为某市医保的住院患者病案首页信息。某市医保局通过其医疗保障信息系统反馈干预前1~3月(第一季度)、干预中4~6月(第二季度)和干预后7~9月(第三季度)DRG入组分组结果,国家三级公立医院绩效考核平台反馈每季度国考指标部分结果。
1.2 干预模式
根据DRG支付改革内容,一季度模拟结算医院亏损情况下,医院层面于二季度开始采取“院领导+职能部门”对接“临床医技科室”形成“双对接,全覆盖”干预模式。(1)建立“院领导+职能部门”对接“临床医技科室”形成“双对接,全覆盖”管理机制。成员由院领导与分管职能部门对接相应临床医技科室全体工作人员组成,打破部门间的管理壁垒[3]。(2)建立“双对接,全覆盖”沟通反馈机制。“院领导+职能部门”每周定期于早交班时间深入临床医技科室一线进行DRG运行相关内容交流,宣讲DRG医保支付改革要求,将DRG运行相关指标结果定期反馈至对接的“临床医技科室”,分析其指标内涵,找出短板,主动剖析DRG对工作的影响,结合临床医技科室实际工作情况,明确顺应DRG实施的工作重点,同时听取临床医技科室在DRG运行中的问题,建立良好的沟通反馈机制。(3)建立“双对接,全覆盖”督查机制。“院领导+职能部门”督查“临床医技科室”DRG管理制度落实情况,重点督查病案首页填写质量、DRG分组反馈情况,医疗费用、手术能力等方面,确保制定的DRG运行措施能够有效执行。
1.3 统计分析
数据用Excel 2010进行初步整理,采用SPSS 26.0具体分析,计数资料进行卡方检验,计量资料进行正态性检验,正态性分布的计量资料以“平均值±标准差”表示,非正态性分布采用中位数及四分位数间距M(P25,P75)表示。符合正态分布两组间数据比较采用t检验,非正态性分布两组间数据进行非参数检验,P≤0.05即存在显著性差异。将2021年某市医保局反馈的DRG分组结果在院内干预措施实施前后患者基本信息、医疗服务能力、医疗费用、医院监测指标及国考部分指标等进行对比分析。
2 结果
2.1 干预前后患者基本信息
“双对接,全覆盖”干预措施实施前后患者年龄、性别差异无统计学意义,基线资料较均衡,具有一定的对比性。前3个季度的患者数量并未明显缩减,住院次数和出院情况显示有统计学差异,但住院天数在3个季度的对比无统计学差异。见表1。
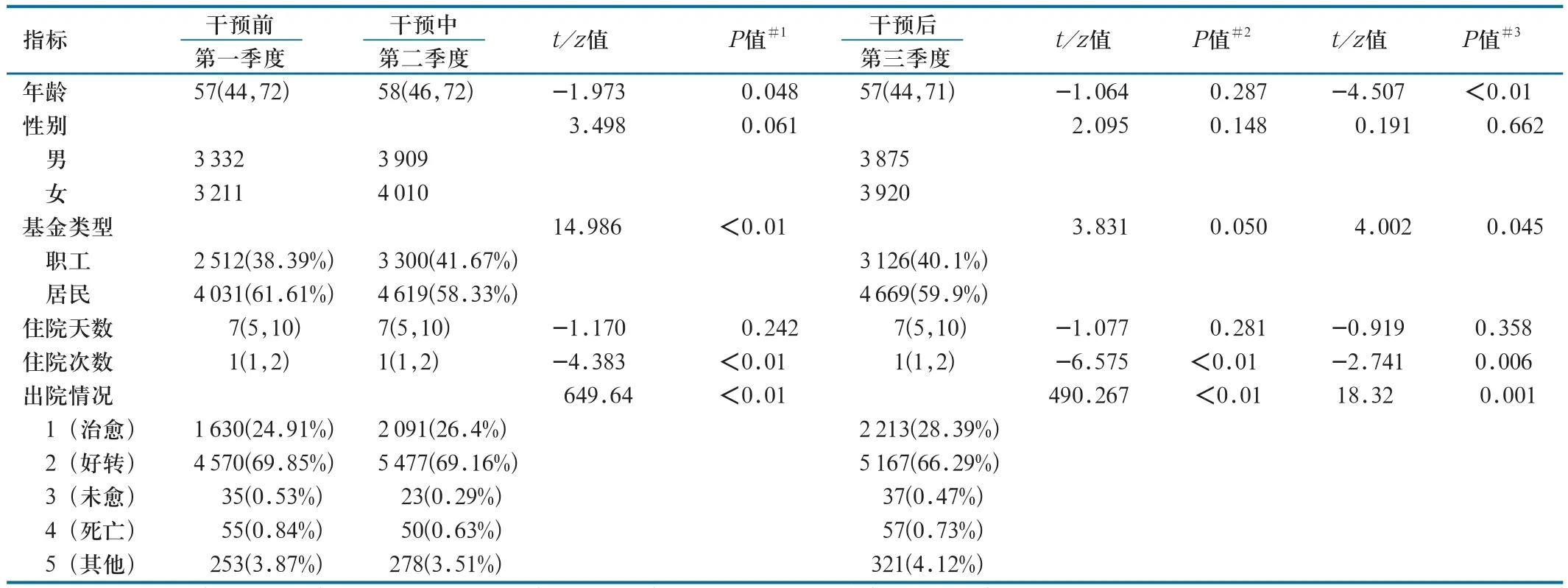
表1 DRG下医院干预前、干预中和干预后患者基本信息
2.2 干预前后指标变化
“双对接,全覆盖”干预措施实施前后DRG相关指标的医疗服务指标中第三季度相对第一季度变化较大的指标是DRG病例数,增加了1 252例,增长率为16.06%;医疗费用指标中,第三季度相对第一季度变化较大的指标是次均费用,次均费用下降了1 189.3元,下降率为23.38%;医院监测指标中第三季度相对第一季度变化较大的指标是高倍率病例占比,指标下降了0.92%,下降率为136.02%;国考部分指标中第三季度相对第一季度变化较大的是微创手术例数,微创手术例数增加了262例,增长率为30.36%。在干预实施中,第二季度相对第一季度变化较大的医疗服务指标是DRG病例数,增加了1 376例,增长率为21.00%;医疗费用指标中,第二季度相对一季度变化较大的指标是次均费用,次均费用下降了957.953元,下降率为15.26%;医院监测指标中第二季度相对第一季度变化较大的指标是高倍率病例占比,指标下降了1.21%,下降率为75.61%;国考部分指标中第二季度相对第一季度变化较大的是微创手术例数,微创手术例数增加了147例,增长率为24.46%。干预后,第三季度相对第二季度变化较大的医疗服务指标是病例入组数,增加了23组,增长率为4.34%;医疗费用指标中,第三季度相对二季度变化较大的指标是次均费用,次均费用下降了231.36元,下降率为4.35%;医院监测指标中第三季度相对第二季度变化较大的指标是高倍率病例占比,指标增加了0.29%,增长率为73.69%;国考部分指标中第三季度相对第二季度变化较大的是微创手术例数,微创手术例数增加了115例,增长率为15.37%。
2.3 干预前后相关指标统计学分析
第二季度作为干预期,第二季度与第一季度相比住院总费用(万元)、药品费用(万元)、药占比、耗材费用(万元)、耗占比、次均费用、高倍率病例数、高倍率病例占比差异具有统计学意义;干预措施实施后,第三季度与第一季度相比平均基准点数、药品费用、药占比、耗材费用、耗占比、次均费用、高倍率病例数、高倍率病例占比、微创手术例数、微创手术占比差异具有统计学意义;第二季度与第三季度相比平均住院日、平均基准点数、住院总费用、药占比、耗材费用差异变化具有统计学意义,表明第二季度干预期有向好趋势。但国考部分指标在干预措施作用下暂未体现统计学差异。见表2。
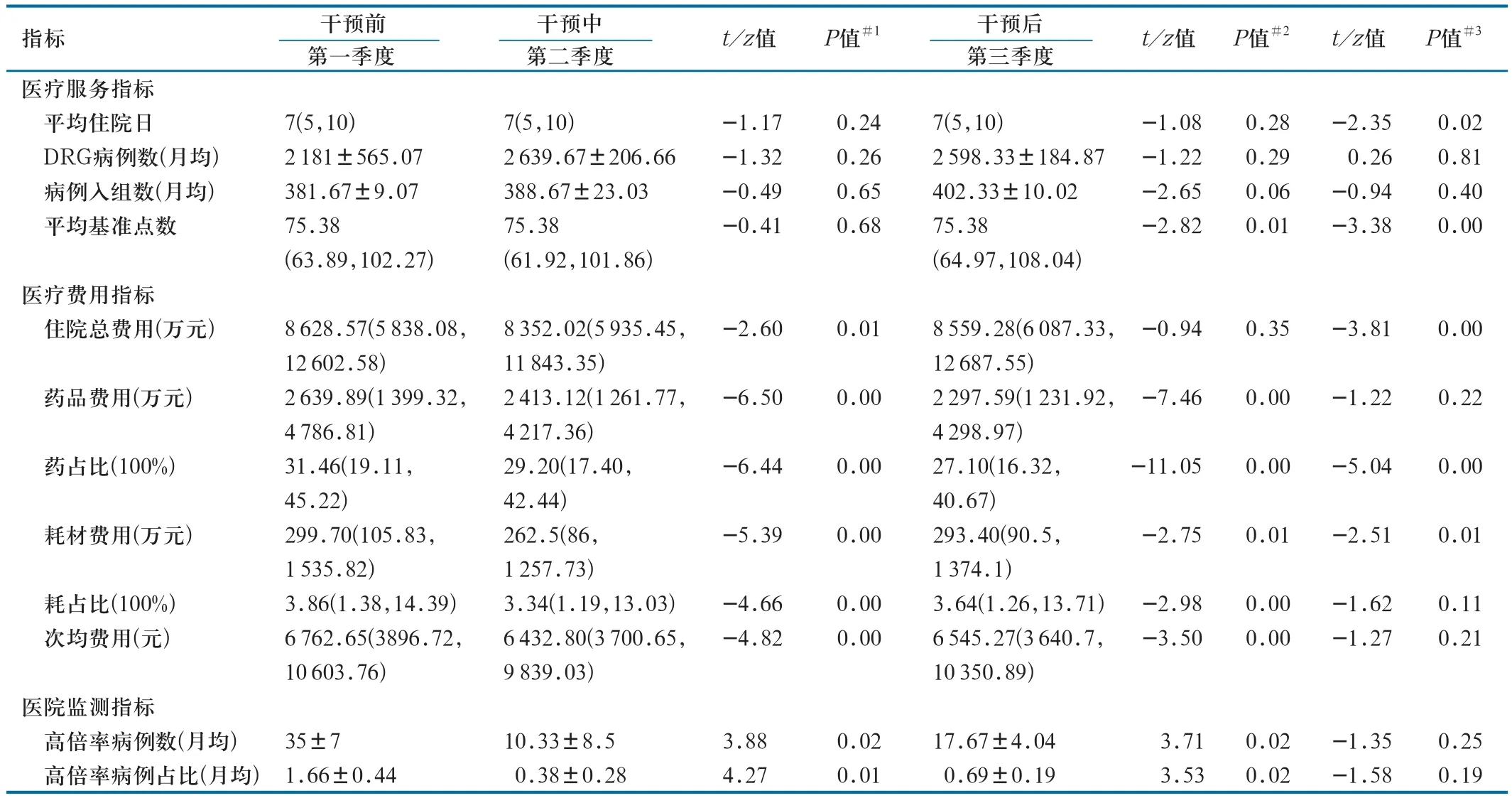
表2 DRG干预措施前后相关指标统计学分析
3 讨论
3.1 “双对接,全覆盖”下,助推医院医疗服务进一步发展
通过“双对接,全覆盖”干预措施,院领导和职能部门深入临床医技科室一线,将原病案首页填写不正确的案例找出进行分析,并告知临床医技科室病案首页需准确如实反映实际医疗资源的消耗情况。如同一种疾病的手术操作是否填写完整、对分组有影响的医技操作是否遗漏、患者是否伴有并发症与合并症等情况以及区分与医保结算清单的异同,否则会影响到DRG的正确入组,进而影响医院的医保基金收入[4-5]。此外医院推进主诊医师负责制,将工作量考核至各诊疗组及个人,调动临床医技科室医务人员工作积极性[6-7]。医院医疗服务相关指标结果表明,干预措施实施后,DRG病例数(某市医保病例数)、病例入组数、平均基准点数都出现了不同程度的增加,拓展了医院医疗服务能力的广度,扩大了医疗服务的范围,其中平均住院日干预前后没有明显变化,医院会持续关注此项指标,以降低医院平均住院日,提升医疗服务效率。
3.2 “双对接,全覆盖”下,有利于降低医疗费用支出,减轻患者负担
DRG“双对接,全覆盖”干预措施将对接临床科室的主要疾病及手术操作进行汇总分析,根据医保局下发的CHS-DRG分组付费基准点数和成本系数计算出该临床科室常见病种术式的费用范围,临床科室在进行相关疾病诊治或开展相应手术时,在确保医疗质量安全的前提下,根据DRG控费标准进行医疗费用把控[8]。对DRG入组病例药品和耗材使用是否合理进行分析管理,将不合理用药及耗材费用过高的病例反馈给临床医技科室,并重点控制药品和耗材费用,发挥临床药师作用,协助审核临床科室用药是否合理[9],促使药品和耗材的合理使用,使医疗费用结构趋于合理。干预措施实施后医院药品费用、药占比、耗材费用、耗占比、患者次均费用出现不同程度的下降,一定程度上减轻了患者经济负担。
3.3 “双对接,全覆盖”下,高倍率病例存在下降空间
医院“双对接,全覆盖”干预措施下,院领导和职能部门将对与临床科室高倍率病例协同相关科室进行整改督查。高倍率病例病情通常较为复杂,易造成医疗费用的超支。医院从患者病情、病案首页填写与编码情况、诊疗规范、药耗使用等方面进行高倍率病例产生的原因分析,并开展高倍率病例专题讨论会,进一步自查自纠,规范医疗诊治行为,对存在高倍率病例数反弹的科室进行指导,找出原因,同时注重患者满意度,加强医疗质量等方面管理[10-11]。干预措施实施后高倍率病例数、高倍率病例占比降低明显,有利于医疗机构降低不合理医疗费用,减轻患者负担,促进医保基金合理使用,保障DRG平稳运行。
3.4 “双对接,全覆盖”下,有利于国考部分手术能力指标提升
首先,医院“双对接,全覆盖”干预措施将三级公立医院绩效考核手术操作分类代码国家临床版3.0及三级公立医院绩效考核四级手术目录、微创手术目录发送给对接的临床医技科室,鼓励相关临床科室与医技科室共同协作积极开展新技术新项目,鼓励新医疗技术的应用,同时加强医联体合作,以长三角一体化为契机与发达地区医疗机构共同协作[12-13]。其次,医院对四级手术设置专项奖励,在医疗流程与质量合理合规下,临床科室开展1例四级手术病例,给予术者、手术一助等奖金奖励,用以提升临床医师医疗服务能力、开展疑难手术能力的积极性,提高医院医疗收治水平。医院实施干预措施后,手术例数、手术占比、四级手术例数、四级手术占比增幅较明显,但统计学意义不是很明显,干预措施的长期效应仍待观察。
3.5 存在的问题
“双对接,全覆盖”干预措施实施中医院信息化建设还存在薄弱环节,如医疗数据未完全匹配对DRG数据分析、DRG医保支付方式有效实施运行缺乏有力支撑等。此外,本文只研究了干预措施实施前后3个季度的短期即时效果,干预措施效果的持续影响仍待观察。
综上所述,通过“院领导+职能部门”对接“临床医技科室”形成“双对接,全覆盖”干预模式,建立DRG管理小组,架构畅通的沟通反馈通道,严格落实督查机制等干预措施,使医院在DRG支付改革指挥棒作用下医疗服务指标、医疗费用指标、医院监测指标、医院国考部分指标等方面取得了一定效果。下一步医院需加强信息化建设,将DRG运行情况通过信息系统实现实时监测,及时反馈,并加强医保基金监管的长效机制,形成常态化协同监督机制,完善薄弱环节,促使干预措施实施效果更加有效,助推DRG下医院高质量发展。

